Врожденный гипопитуитаризм при делециях 18 хромосомы
Содержание:
- Содержание
- Симптомы (признаки)
- Возможные последствия и осложнения
- Симптомы (признаки)
- Виды операции по устранению дефекта межпредсердной перегородки:
- Причина
- Социальная адаптация
- Со сбросом крови через МПС и без сброса
- Дефекты межпредсердной перегородки (ДМПП)
- Причины заболевания
- Дефект межпредсердной перегородки: лечение и диагностика в Израиле, в Центре детской кардиологии и кардиохирургии МЦ Хадасса
- Диагностика
- Прогноз
- Врожденные аномалии [пороки развития] сердечной перегородки (Q21)
- Выбор тактики лечения
- Структура 1q21.1
- Часто задаваемые вопросы
Содержание
Определение и общие сведения
Аневризмы артерий головного мозга считаются главным фактором нетравматического субарахноидального кровоизлияния.
Аневризмы различаются по топографо-анатомическому признаку и размерам:
• каротидный бассейн (85-95%) — передняя соединительная артерия (30%), задняя соединительная артерия (25%), средняя мозговая артерия (20%);
• вертебробазилярный бассейн (5%) — бифуркация основной артерии, верхняя мозжечковая артерия, слияние позвоночных артерий (10%), позвоночная артерия (5%).
По размерам аневризматического мешка выделяют милиарные аневризмы (линейный размер менее 3 мм), обычные или среднего размера (4-15 мм); крупные (16-25 мм) и гигантские (более 25 мм). По форме аневризматического мешка выделяют мешотчатые (имеют шейку, тело и дно) и фузиформные (равномерное или эксцентричное расширение артерии).
Аневризма мозга без разрыва: Диагностика
Церебральная ангиография служит «золотым стандартом» диагностики аневризм головного мозга, обладая наивысшей точностью. Риск данного исследования незначителен по сравнению с риском разрыва аневризм.
Симптомы (признаки)
Клинические проявления • Жалобы •• Признаки сердечной недостаточности — одышка, эпизоды отёка лёгких (20%) •• Нарушения ритма — синкопальные эпизоды и ощущение перебоев в работе сердца (35%) •• Тромбоэмболия, обычно происходящая в бедренно — подколенный или подвздошный сегменты, реже — в плечеголовной ствол, и ишемия жизнеспособного миокарда, например стенокардия (60%) • Данные объективного обследования •• Признаки недостаточности кровообращения — тахипноэ, влажные хрипы в базальных отделах лёгких, в дальнейшем — отёки, асцит, гепатомегалия •• Симптомы митральной недостаточности — см. Недостаточность митрального клапана •• Признаки перенесённых эмболий — очаговые неврологические дефекты, отсутствие пульсации на артериях нижних конечностей.
Возможные последствия и осложнения
Предсердия – это камеры с маленьким объемом и небольшой ударной силой, поэтому наличие выпячивания в стенке между ними редко приводит к нарушениям гемодинамики. В отсутствие сброса крови главным последствием становится повреждение проводящих волокон. Осложнения:
- Фибрилляция предсердий (мерцательная аритмия);
- Трепетание предсердий;
- Экстрасистолы;
- Приступ тахикардии.
Осложнения при наличии сброса крови:
- Хроническая сердечно-легочная недостаточность;
- Застой в большом круге кровообращения (отеки, увеличение печени);
- Кислородное голодание мозга, почек.
Осложнения наблюдаются у 3-5% больных.
Симптомы (признаки)
Клиническая картина
Жалобы: одышка, сердцебиение, быстрая утомляемость при физической нагрузке, отставание в физическом развитии, частые инфекции, парадоксальные эмболии.
Объективно • Бледность кожных покровов • Борозды Харрисона — смещение участков грудной клетки в результате хронической одышки • Расщепление I тона с выраженным компонентом трёхстворчатого клапана • Выраженное фиксированное расщепление II тона (выраженное — из — за удлинения времени выброса крови из правого желудочка; фиксированное — из — за того, что зависимость венозного возврата от фаз дыхания нивелируется сбросом из левого предсердия) • Щелчок изгнания и мягкий систолический шум относительного стеноза лёгочной артерии во втором межрёберном промежутке слева от грудины • Из — за увеличения кровотока через трёхстворчатый клапан иногда возникает низкочастотный диастолический шум над мечевидным отростком грудины.
Виды операции по устранению дефекта межпредсердной перегородки:
-
операция на открытом сердце.
Когда операция проводится на открытом сердце, пациент переводится на аппарат искусственного кровообращения, после чего дефект (если он не превышает 1.2 см) ушивается. Более крупные дефекты закрываются с помощью заплаты.
-
малоинвазивный метод лечения дефекта межпредсердной перегородки.
Не так давно был разработан принципиально новый, малоинвазивный метод лечения дефекта межпредсердной перегородки, который позволяет избежать операции на открытом сердце. Этот метод называется эндоваскулярным и состоит в том, что с помощью катетера, вводимого через прокол в бедренной вене, к отверстию подводят специальный прибор — окклюдер, который и закрывает дефект. Эта процедура занимает гораздо меньше времени, причиняет пациентам гораздо меньше травм и неудобств, не требует общего наркоза. Через несколько дней после такой операции ребенок уже может вести нормальный образ жизни. Однако не каждый больной является хорошим кандидатом на процедуру по этой схеме. Например, развитие повышенного давления в сосудах легких и сброс крови через отверстие из правого предсердия в левое является противопоказанием к операции.
Причина
Мейоз — это процесс деления клеток у человека. В мейозе пары хромосом расщепляются, и представитель каждой пары переходит в одну дочернюю клетку. Таким образом, количество хромосом будет уменьшено вдвое в каждой ячейке, в то время как все части хромосомы (гены) останутся после рандомизации. Какая информация из родительской клетки попадает в дочернюю, решается чисто случайно. Помимо этого случайного процесса существует второй случайный процесс. В этом втором случайном процессе ДНК будет зашифрована таким образом, что части будут опущены ( удаление ), добавлены ( дублирование ), перемещены из одного места в другое ( транслокация ) и инвертированы ( инверсия ). Это обычный процесс, который приводит к изменению ДНК примерно на 0,4%. Это объясняет, почему даже однояйцевые близнецы не идентичны на 100% генетически.
Второй случайный процесс может привести к генетическим ошибкам. В процессе делеции и дупликации хромосомы, которые собираются вместе в новой клетке, могут быть короче или длиннее. Результатом этого спонтанного изменения структуры ДНК является изменение числа копий . Из-за вариации числа копий хромосомы разных размеров могут быть объединены в новую клетку. Если это происходит во время зачатия, это первая клетка человека с генетической вариацией. Это может быть как положительное, так и отрицательное значение. В положительных случаях этот новый человек будет способен к особым навыкам, которые оцениваются положительно, например, в спорте или науке. В отрицательных случаях вам придется иметь дело с синдромом или тяжелой инвалидностью, как в этом случае синдром дупликации 1q21.1.
В зависимости от мейотического процесса синдром может возникать двумя путями.
- 1. спонтанное отклонение (ситуация «de novo»): две хромосомы объединяются, одна из которых имеет вариацию числа копий в результате процесса мейоза.
- 2. родитель неосознанно является носителем хромосомы с вариацией числа копий и передает ее при зачатии ребенку с различными последствиями для ребенка.
Из-за этой генетической ошибки эмбрион может испытывать проблемы в развитии в течение первых месяцев беременности. Примерно через 20-40 дней после оплодотворения что-то идет не так в строении частей тела и мозга, что приводит к цепной реакции.
Социальная адаптация
Разделение детей на «особых» и «нормальных» способно довольно быстро превратить детей с легкой степенью нарушений в инвалидов, которые становятся неспособными к самостоятельной жизни и требуют постоянного ухода. Такие больные живут в огражденном мире, не общаются со сверстниками, им незнакомы обычные детские увлечения и интересы. С другой стороны, среди здоровых детей не сформировано правильное отношение к людям с ограниченными возможностями.
Изолирование детей с клеймом «необучаемый» в интернатах и специальных школах не улучшает ситуацию. Поэтому эти устаревшие традиции все чаще заменяются домашним воспитанием в кругу родных, которые готовы заниматься их развитием и адаптацией в обществе. Родители своей поддержкой помогают получить образование, лечение, общение со сверстниками.
При правильном обращении такие больные активно взаимодействуют с окружающими, у них рождается интерес к другим людям и их занятиям. Используя простые, доступные игры, воспитатель может начать общаться с подопечным, научить его необходимых для самостоятельной жизни навыков.
В странах Западной Европы распространены реабилитационные центры, в которых больные проходят все ступени адаптации. В Бельгии одной из форм таких структур являются сельские общины, в которых больные наряду с обслуживающим персоналом участвуют в организации жизнеобеспечения. Они вместе работают в мастерских, сельском хозяйстве, пекарнях. В Германии такие общины распространены в форме религиозных сообществ. Похожие общины организованы и в России. В них больные получают необходимые знания, которые впоследствии содействуют их социальной адаптации.
Со сбросом крови через МПС и без сброса
Если отверстие в стенке перегородки отсутствует, сброса крови не происходит. Течение скрытое, бессимптомное.
Если дефект предсердной перегородки частично подвергся сращению, а частично остался открытым, через него развивается межпредсердный сброс крови. Течение медленное, прогрессирующее.
При наличии отверстия в аневризме наблюдается двунаправленный сброс крови. Артериальная кровь смешивается с венозной и в таком виде поступает сначала в желудочки, затем — в легкие и аорту.
Заболевание характеризуется длительным течением со стертой клиникой. Жалобы обусловлены медленно развивающейся сердечно-легочной недостаточностью, которая сопровождается предсердной аритмией и легочной гипертензией.
Дефекты межпредсердной перегородки (ДМПП)
Недоразвитие межпредсердной перегородки может привести к образованию дефекта межпредсердной перегородки (ДМПП) — открытого отверстия между правым и левым предсердиями. В результате этого кровь из левого предсердия под более высоким давлением попадает в правое предсердие и далее в правый желудочек и легкие.
По расположению различают несколько видов дефектов межпредсердной перегородки:
- «Вторичный (центральный) ДМПП» является самым частым и встречается в 80% случаев.
- «Первичный ДМПП» встречается в 15% случаев.
- На остальные формы ДМПП приходится менее 5%.
Диаметр ДМПП варьируется от 3 мм. до 3 см. и более.
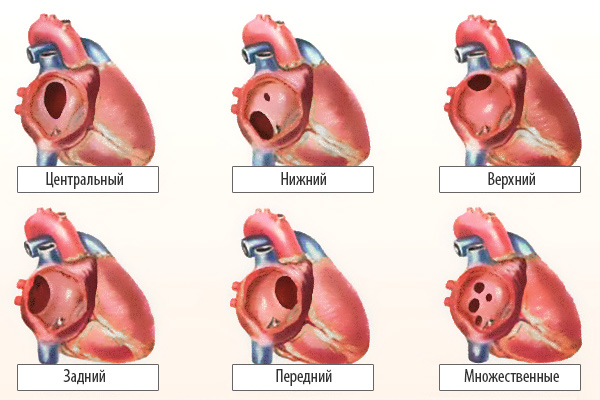 Варианты дефектов межпредсердной перегородки
Варианты дефектов межпредсердной перегородки
80% дефектов у новорожденных закрываются к возрасту 18 месяцев. В 20% случаев дефект сохраняется, при этом показанием к закрытию ДМПП у детей является отверстие более 8 мм., наличие сердечной недостаточности, незаращение дефекта к возрасту 4 лет.
Зачастую дефект межпредсердной пререгородки протекает бессимптомно и не ограничивает жизнь человека на протяжении многих лет, вследствие чего остаётся не диагностированным.
У 70% пациентов не выявленный в детстве ДМПП начинает проявляться в возрасте от 18 до 40 лет.
Проявлениями ДМПП со временем становятся:
- повышенная физическая утомляемость;
- появление одышки при повседневных нагрузках;
- пароксизмы учащенного неритмичного сердцебиения (суправентрикулярная тахикардия, трепетание и фибрилляция предсердий);
- повышенная частота инфекционных заболеваний дыхательной системы;
- отеки нижних конечностей.
Часто пациенты не подозревают о наличии у них ДМПП и диагноз устанавливается неожиданно при плановом выполнении ЭХО-КГ.
Целью закрытия дефекта межпредсердной пререгородки является снижение повышенной нагрузки на сердце и легкие, предотвращение сердечно-легочной недостаточности и последующих необратимых морфологических изменений тканей сердца и лёгких. Чем раньше ДМПП будет устранён, тем выше вероятность полного восстановления морфологии сердца и лёгких, и ниже вероятность развития осложнений из-за длительной их перегрузки.
Наилучшие результаты лечения проявляются при закрытии дефекта у пациентов до 25 лет. Операции проведённые у пациентов старше 40 лет улучшают качество жизни, увеличивают переносимость физических нагрузок, уменьшают проявления одышки. Однако, у данной возрастной группы в результате длительного наличия ДМПП часто развиваются нарушения ритма сердца в результате стойких изменений стенки предсердий: тахикардия, трепетание и фибрилляция предсердий. Таким пациентам после закрытия дефекта необходимо рассмотрение вопроса о выполнении радиочастотной аблации для восстановления нормального сердечного ритма.
Причины заболевания
В конце 19-го столетия немецкий психиатр Э. Крепелин для обозначения всего разряда врожденного недоумия,или приобретенного,предложил термин «олигофрения». Это название используется и сегодня.
Причины патологии разнообразны.
Все факторы, вызывающие УО, могут быть наследственными или предопределенными внешним влиянием. Последнее – это действие на развивающийся плод через организм беременной матери или повреждение мозга малыша в возрасте до трех лет.
Умственная отсталость часто сопутствует отклонениям отдельных органов и систем. Они бывают настолько типичными, что на их основании можно поставить диагноз еще до того, как умственная отсталость проявляется.
Кроме этого, возможно объединение влияния этих факторов. Сейчас известно более 300 разных наследственно обусловленных заболеваний, которые включают выраженную умственную отсталость. Среди, связанных с олигофренией, находятся синдром Дауна и Марфана, другие заболевания.
Синдром Дауна относится к олигофрении, обусловленной хромосомными аномалиями – присутствием лишней 21 хромосомы. Частота заболевания среди новорожденных составляет от 1:600 до 1:900. Установлено, что чем старше мать, тем больше риск появления ребенка с такой патологией.
Дети, страдающей такой патологией:
- небольшого роста;
- с короткими руками и ногами, несоразмерными длине туловища, короткими пальцами, причем большой размещается низко, а мизинец – искривлен;
- крупный череп;
- верхняя челюсть часто недоразвита, нижняя выдвинута;
- маленькие деформированные уши;
- редкие сухие волосы на голове.
Для диагностики большое значение имеет нетипично расположенные складочки на ладонях, а также измененный дактилоскопический рисунок. Половые органы и вторичные половые признаки также недоразвиты.
Чем сильнее выражена болезнь, тем быстрее она обнаруживается. Уже в младенчестве становятся заметным отставание в психическом развитии. Такие дети позже начинают ходить, разговаривать, а их речь так и остается неразвитой, ограниченной. Больные не наделены детской любознательностью, им тяжело понять содержание простых детских занятий, игр. Развитие психики таких детей заторможено.
Дефект межпредсердной перегородки: лечение и диагностика в Израиле, в Центре детской кардиологии и кардиохирургии МЦ Хадасса
Смотрите видео о том, как проходит диагностика сердечно-сосудистых заболеваний в МЦ Хадасса
Именно поэтому родители должны получить как можно больше информации о ДМПП у детей, узнать о методах диагностики и лечения дефекта межпредсердной перегородки для того, чтобы принять оптимальное решение. Проф. Эльдад Эрез, ведущий специалист отделения детской кардиохирургии МЦ Хадасса с богатым опытом в хирургическом лечении дефекта межпредсердной перегородки у детей, подготовил материал, рассказывающий о том:
- Что скрывается за диагнозом дефект межпредсердной перегородки у новорождённого и ДМПП у детей
- Какие бывают типы этого заболевания
- Какие методики диагностики и лечения ДМПП лучше всего подходят для детей
- Как лечат дефект межпредсердной перегородки в МЦ «Хадасса» (Израиль)
Диагностика
Ситуация de novo возникает примерно в 75% случаев. В 25% случаев один из родителей является носителем синдрома, без какого-либо воздействия на родителя. Иногда у взрослых возникают легкие проблемы с синдромом. Чтобы выяснить, есть ли у кого-либо из родителей синдром, необходимо обследовать обоих родителей. В нескольких случаях синдром был идентифицирован у ребенка из-за аутизма или другой проблемы, а позже выяснилось, что страдает и родитель. Родители не знали об этом до того момента, пока ДНК-тест не подтвердил, что родитель является носителем.
В семьях, где оба родителя дали отрицательный результат на синдром, шансы на появление второго ребенка с синдромом крайне низки. Если синдром был обнаружен в семье, шансы на появление второго ребенка с синдромом составляют 50%, потому что синдром является аутосомно-доминантным . Влияние синдрома на ребенка предсказать невозможно.
Синдром можно обнаружить с помощью флуоресцентной гибридизации in situ и операционного программного обеспечения Affymetrix GeneChip . Родителям с ребенком с синдромом рекомендуется проконсультироваться с врачом перед следующей беременностью и провести пренатальный скрининг.
Прогноз
Острая аневризма осложняется разрывом стенки сердца. При этом наступает летальный исход от блокирования кровью полости сердечной сорочки (тампонады). Длительность жизни у больных с аневризмой колеблется от двух до четырех лет. Пациентам сразу после стационарного лечения оформляют группу инвалидности.
Прогноз при хронической аневризме зависит от скорости развития декомпенсации. Летальный исход наблюдается в связи с сердечной недостаточностью, эмболией в сосуды мозга, повторным инфарктом.
Профилактика у взрослых заключается в возможно раннем выявлении и начале лечения инфаркта миокарда. А детскую патологию может предотвратить будущая мама, отвергающая вредные привычки и защищающая себя от инфекции во время беременности.
Врожденные аномалии [пороки развития] сердечной перегородки (Q21)
Исключен: приобретенный дефект сердечной перегородки (I51.0)
Дефект коронарного синуса
Незаращенное или сохранившееся:
- овальное отверстие
- вторичное отверстие (тип II)
Дефект венозного синуса
Общий атриовентрикулярный канал
Дефект эндокарда в области основания сердца
Дефект первичного отверстия предсердной перегородки (тип II)
Дефект межжелудочковой перегородки со стенозом или артезией легочной артерии, декстропозицией аорты и гипертрофией правого желудочка.
Дефект аортальной перегородки
Дефект Эйзенменгера (Eisenmenger’s defect)
Исключены: Эйзенменгера
- комплекс (I27.8)
- синдром (I27.8)
Дефект перегородки (сердца) БДУ
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней
10-го пересмотра (МКБ-10 ) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10
внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ
— без других указаний.
НКДР
— не классифицированный(ая)(ое) в других рубриках.
†
— код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
*
— факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Выбор тактики лечения
Терапия делится на консервативную и хирургическую. При удовлетворительном самочувствии и отсутствии клиники лечение не требуется.
Показания к консервативной терапии:
- Размер дефекта менее 3 мм;
- Аритмия;
- Тахикардия;
- Снижение общего тонуса организма.
Используемые препараты:
- Бета-блокаторы;
- Гипотоники;
- Антиаритмические средства;
- Витамины группы В;
- Сосудистые средства и ноотропы.
Хирургическое лечение сердца
Операция проводится при наличии или угрозе осложнений. Показания:
- Легочная гипертензия;
- Отставание в физическом развитии;
- Правожелудочковая недостаточность;
- Склонность к респираторным инфекциям.
Виды оперативного вмешательства:
- Иссечение пролабирующего участка перегородки;
- Установка синтетической заплаты.
Техника проведения
Операция проводится при подключении искусственного кровообращения (ИК).
- Пациента вводят в наркоз.
- Выполняется срединно-боковая стернотомия – вскрытие грудной полости с удалением части ребер.
- Продольным разрезом обеспечивают доступ к перикарду.
- Вскрывается правое предсердие.
- Его полость очищают от крови и осматривают аневризму.
- Выпячивание удаляют по краю здоровой ткани.
- На получившееся отверстие накладывают синтетическую заплату.
- Операцию завершают послойным ушиванием предсердия, перикарда и слоев грудной полости.
Аорто-подвздошное протезирование
Операция показана взрослым больным при сопутствующем атеросклерозе. Вмешательство представляет собой замену аорто-подвздошного разветвления на синтетический протез из инертного материала. Операция выполняется в условиях искусственного кровообращения. Пораженный участок удаляют и заменяют его на протезную синтетическую копию.
Если болен новорожденный или ребенок постарше
При обнаружении заболевания у младенца лечение не проводится, если аневризма занимает не более трети объема вовлеченного предсердия. Применяют выжидательную тактику, поскольку риск операционных осложнений не всегда оправдывает хирургическое вмешательство.
Операция откладывается до достижения ребенком подросткового возраста. В этот период новорожденному назначают симптоматические средства, рассчитывая дозировки с учетом веса.
У детей и подростков необходимость терапии определена наличием жалоб и общим состоянием. При легочной гипертензии выше 1 степени и выраженном лево-правом сбросе показано удаление аневризмы с наложением заплаты.
При постановке диагноза «аневризма» очень важно придерживаться правил, которые были рекомендованы вашим врачом, и быть внимательными к состоянию своего здоровья. А для того, чтобы знать об этом заболевании больше, мы предлагаем прочитать важную информацию о том, что это такое, где могут располагаться такие поражения сосудов и артерий, бывают ли у детей, как происходят процедуры клипирования или удаления и чем грозит данное поражение в таких органах и частях тела, как головной мозг, легкие, селезеночная артерия, нижние конечности, а также аорта (восходящий, грудной, нисходящий отдел и дуга)
Структура 1q21.1
Структура 1q21.1
Структура 1q21.1 сложна. Область имеет размер примерно 6 мегабаз (МБ) (от 141,5 МБ до 147,9 МБ). В пределах 1q21.1 есть две области, где может быть обнаружена дупликация или делеция: область TAR для синдрома TAR и дистальная область для других аномалий. Синдром дупликации 1q21.1 обычно обнаруживается в дистальной области, но возможно перекрытие с TAR-областью. 1q21.1 имеет несколько повторений одной и той же структуры (области с одинаковым цветом на рисунке имеют одинаковую структуру). Только 25% структуры уникальны. В последовательности есть несколько пробелов. До сих пор нет дополнительной информации о ДНК-последовательности в этих областях. Промежутки составляют примерно 700 килобаз. Ожидаются новые гены в пробелах. Поскольку пробелы по-прежнему являются предметом исследования, трудно найти точные маркеры начала и конца удаления. Область 1q21.1 — одна из самых сложных для картирования частей генома человека.
Родственные гены
Гены , связанные с удалением 1q21.1 в районе TAR являются HFE2 , TXNIP , POLR3GL , LIX1L , RBM8A , PEX11B , ИНТЕГРИН АЛЬФА-10 , ANKRD35 , PIAS3 , NUDT17 , POLR3C , RNF115 , CD160 , PDZK1 и GPR89A
Гены , связанные с делецией в 1q21.1 дистальная область — это HYDIN2 , PRKAB2 , FMO5 , CHD1L , BCL9 , ACP6 , GJA5 , GJA8 и GPR89B .
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент — это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками — покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.








