О сердце
Содержание:
- Что делать для снижения пульса?
- Симптомы
- Симптомы
- Как быстро успокоить сердце?
- Когда обратиться к врачу?
- Диагностика
- Лечение
- Прогноз и профилактика
- Заключение
- Причины тахикардии
- Как снизить пульс 130, что делать дома
- Как лечат пульс больше 130
- Пульс 130: что делать, как выявить тахикардию и другие патологии
- Какая норма сатурации у здорового человека?
- Почему сердцу нужна помощь при занятиях спортом
- Когда нужно обратиться к врачу?
- В чем опасность?
- Текст подготовил
- Боязнь сексуальных контактов и ее проявления
- Зачем измеряют сатурацию при коронавирусе?
- Народные средства лечения
- Причины нарушения
- Причины пароксизмальной тахикардии
- Источники
Что делать для снижения пульса?
Чтобы снизить пульс можно положить под язык таблетку “Валидола”, нагнуть голову вниз и подышать свежим воздухом. Если пульс 120 уд./мин. настигает в состоянии покоя и держится выше 15 мин., значит, нужно принимать меры по снижению. На первом же этапе необходимо вызвать скорую. До приезда врачей под язык можно положить «Валидол» либо «Валокордин», не разжевывая и не глотая. Для облегчения состояния можно сесть, слегка нагнуть голову и массажными движениями пройтись по шее. Желательно открыть окно для проветривания и поступления свежего воздуха. При кратковременном повышении пульса справиться с проблемой можно, скорректировав образ жизни, нормализовав питание, исключив из жизни алкоголь и никотин, занявшись спортом и подобрав оптимальный режим работы и отдыха.
Симптомы
В отличие от многих других состояний, симптомы панической атаки являются внезапными и возникают на фоне полного благополучия.
У человека появляются:
- выраженная тревога, беспричинный страх смерти, необъяснимое ощущение сильной опасности;
- учащенное сердцебиение и дыхание;
- ощущение затруднения дыхания или удушья, выраженная одышка;
- стойкое чувство комка в горле;
- дискомфорт, чувство сдавливания или боль в груди (чаще в левой половине);
- головокружение;
- боль в животе, тошнота; в тяжелых случаях может появиться рвота или диарея;
- дрожь в руках и/или ногах;
- ощущение онемения или покалывания в конечностях;
- потливость, прилив жара к лицу и телу;
- затуманивание зрения, мелькание мушек перед глазами.
Большинство пациентов отмечает сильное ощущение нереальности происходящего, боятся сойти с ума или потерять контроль над своим поведением.
В отличие от других заболеваний и состояний, сопровождающихся схожей симптоматикой, признаки панической атаки проходят в течение 10-30 минут и не оставляют следа. В зависимости от состояния нервной системы человека, сопутствующих заболеваний и внешних факторов, волны паники могут повторяться с различной частотой от 1 раза в 1-2 месяца до нескольких раз в день.
Как правило, первый приступ паники является самым тяжелым и сильным. Он оставляет после себя стойкий страх повторения происходящего, который также является провоцирующим фактором. Развивается патологический замкнутый круг, который практически невозможно разорвать без помощи специалистов.
Симптомы
Выраженность симптомов зависит от характера и тяжести основного заболевания, а также от порога чувствительности нервной системы пациента. К наиболее общим проявлениям тахикардии относят тревожность, состояние возбуждения и неприятные ощущения в области сердца (рис. 2).
Как быстро успокоить сердце?
При учащенном сердцебиении необходимо расслабиться, отвлечься, спокойно полежать. Ни в коем случае нельзя пить крепкий чай или кофе. К области лица можно приложить холодный компресс.
Когда обратиться к врачу?
Срочная врачебная помощь требуется в случаях, когда учащенное сердцебиение происходит на фоне:
- артериальной гипертензии,
- сердечно-сосудистых заболеваний,
- эндокринных нарушений,
- беременности.
Обязательно проконсультироваться с врачом нужно при наследственной предрасположенности к тахикардии и в ситуации, когда каждый последующий приступ тяжелее предыдущего.
Диагностика
Основной метод диагностики тахикардии — электрокардиограмма. По характеру ЭКГ врач определяет тип патологии и степень ее выраженности (рис. 3).
Для уточнения основного диагноза назначается суточный мониторинг ЭКГ по Холтеру, МРТ сердца, эхокардиография и другие аппаратные и лабораторные исследования.
Лечение
Лечение направлено на устранение причин учащенного сердцебиения и проводится комплексно. В первую очередь исключаются факторы, вызывающие тахикардию: запрещается пить крепкий кофе, чай, алкогольные напитки, есть шоколад, курить. Рекомендуется нормализовать эмоциональное состояние и избегать излишних физических нагрузок.
В комплекс лечения основного заболевания добавляются успокоительные средства и дополнительные препараты, нормализующие работу сердечной мышцы.
Фото: v_l / freepik.com
Если тахикардия вызвана структурными изменениями в сердце или нарушением выработки гормонов и не поддается медикаментозному лечению, больному может быть предложено хирургическое вмешательство: радиочастотная катетерная абляция, установка кардиостимулятора, удаление опухолей при их наличии. В любом случае схема лечения назначается врачом-кардиологом после консультации с другими специалистами.
Важно! Лекарства, корректирующие сердечный ритм, нельзя принимать без назначения врача, неправильный подбор терапии может лишь усугубить болезнь
Прогноз и профилактика
При соблюдении всех врачебных рекомендаций и переходе на здоровый образ жизни прогноз благоприятный. Успех терапии зависит от времени обращения к врачу и адекватности лечения основного заболевания.
Для того, чтобы снизить риск развития тахикардии, следует:
- разнообразно и регулярно питаться, включать в рацион овощи, фрукты, рыбу, молочные и морепродукты,
- регулярно делать зарядку, кардио-упражнения,
- избегать стресса,
- не злоупотреблять кофе и алкоголем, отказаться от курения.
Фото: DCStudio / freepik.com
Заключение
Учащенный пульс не является болезнью, но может свидетельствовать о проблемах с сердцем и другими органами и системами организма. Не стоит оставлять подобный симптом без внимания: раннее определение причины тахикардии позволяет полностью нормализовать состояние и избежать повторных приступов.
Причины тахикардии
Тахикардией считается учащенный ритм пульса, который наблюдается регулярно. Причем ситуация, когда у человека он выше 100-120 ударов в минуту может наблюдаться от 15 минут и до нескольких суток подряд.
И первое, с чего начинается обследование и лечение таких пациентов – определение причин и факторов, почему растет пульс и сердцебиение.
Причины бывают разными:
Физиологические – более безобидная ситуация, исправить которую можно альтернативными способами.
Это может быть:
- чрезмерное курение табачных изделий;
- прием наркотиков;
- чрезмерное потребление кофе;
- перенапряжение физическое и нервное;
- интеллектуальные нагрузки;
- бессонница;
- повышение температуры;
- прием препаратов определенной группы;
- знойная погода.
Патологические – опасная ситуация, исправить которую может только медицинский специалист и грамотное лечение. Это может быть:
- заболевания сосудов и сердца;
- заболевания крови;
- наличие онкологических опухолей;
- заболевания нервной системы;
- эндокринные нарушения;
- тяжелые инфекционные заболевания.
Важно! Спровоцировать развитие тахикардии могут диуретики, гормоны, гипотоники, нитраты, кофеиносодержащие или ваголитические средства, а также симпатомиметики.
Как снизить пульс 130, что делать дома
Если пульс 130 в покое и общее состояние удовлетворительное, нет боли в сердце и головокружения, то можно попытаться замедлить сердечный ритм рефлекторными пробами, для этого выбирают один из вариантов:
опустить лицо в холодную воду, как при нырянии (лучше всего, если в миске будет несколько кубиков льда);
помассировать глазные яблоки (осторожно) и надавить немного выше внутреннего угла глаза;
выдохнуть, глубоко вдохнуть и задержать дыхание (нос и рот закрыты), натужиться, как при опорожнении кишечника;
покашлять;
медленно выпить стакан холодной воды.
Нельзя так снимать тахикардию у пожилых пациентов, при высоком артериальном давлении или плохом общем самочувствии. В таких случаях нужно обеспечить хороший приток свежего воздуха и сразу вызвать скорую помощь. Точно так же поступают, если пробами не удалось замедлить сердечный ритм на протяжении 5-10 минут. До приезда врача можно принять сердечные капли – Корвалол, Валокордин 15-20 капель с третью стакана воды.
Как лечат пульс больше 130
Для лечения тахикардии с пульсом больше 130 ударов в минуту используют препараты, немедикаментозные методы, диету, реже нужна операция.
Препараты

Врач может назначить лекарственные средства из нескольких групп препаратов:
- успокаивающие на растительной основе (Персен, Ново-пассит);
- транквилизаторы (Диазепам, Ноофен);
- блокаторы If-каналов синусового узла (Ивабрадин, Кораксан);
- бета-адреноблокаторы (Метопролол, Беталок);
- блокаторы кальция (Верапамил, Дилтиазем);
- антиаритмические (Амиодарон, АТФ).
При анемии используют препараты с железом (Феррум-лек, Сорбифер). При повышенной функции щитовидной железы нужны тиреостатические средства (например, Мерказолил). Если тахикардия возникла после инфекционного заболевания или нарушения кровообращения в миокарде, то требуется включить в терапию препараты, улучшающие обменные процессы – Рибоксин, Милдронат. Пульс 130 при сердечной недостаточности помогают замедлить Дигоксин, Строфантин.
Целевой уровень (результат лечения) у молодых пациентов должен быть до 90 ударов в минуту, но при заболеваниях коронарных артерий (стенокардия), сердечной недостаточности необходимо стремиться к пульсу не выше 65.
Лечение без медикаментов
Если причиной частого ритма стала нейроциркуляторная дистония, то с успехом применяют немедикаментозные методы:
- ванны: хвойные, с эфирными маслами (герань, шалфей, роза);
- массаж по расслабляющей методике;
- рефлексотерапия (иглоукалывание, точечный массаж);
- электросон.
Хорошая эффективность для замедления ЧСС отмечена для дозированных физических нагрузок. При низком уровне подготовки используется ходьба, лечебная и дыхательная гимнастика, йога. Занятия не должны вызывать дискомфортных ощущений.
Операция
Если медикаменты оказались неэффективны, а ЧСС устойчиво выше 130 ударов в минуту, на высоте пульса есть признаки нарушения коронарного кровообращения, то назначается хирургическое лечение. При помощи электрофизиологического исследования находят источник учащенного ритма и прижигают его радиоволнами. Этот метод называется трансвенозной (электрод вводят в вену) радиочастотной абляцией. Если необходимо, то потом ставят электрокардиостимулятор.
Операция может потребоваться и при отсутствии эффекта от медикаментов на фоне тиреотоксикоза (удаляют щитовидную железу). При обнаружении феохромоцитомы нужно удаление надпочечника.
Чем поможет диета

Правильное питание при тахикардии самостоятельно не снижает пульс, но создает условия для действия препаратов, предупреждает учащение ритма. Необходимо:
- отказаться от алкоголя, кофе и напитков с кофеином, снизить потребление какао и шоколада;
- принимать пищу дробными количествами, избегать переедания;
- пить достаточное количество воды;
- исключить из рациона острую и горячую пищу;
- полезны продукты с высоким содержанием калия и магния: бобовые, персики, бананы, дыня, орехи.
Пульс 130: что делать, как выявить тахикардию и другие патологии
Подсчет пульса не дает информации о причине нарушений ритма, поэтому при тахикардии покоя с ЧСС 130 в обязательном порядке нужно обратиться к терапевту или кардиологу для обследования. Назначается:
- ЭКГ: стандартная, мониторирование (для выявления аритмии и приступообразного учащения пульса до 130), пробы с нагрузкой на велоэргометре или беговой дорожке;
- анализ крови: общий, биохимический комплекс, на гормоны щитовидной железы;
- УЗИ сердца.
План диагностики может быть расширен при подозрении на гормональные нарушения или инфекционно-воспалительные поражения миокарда. Пациенту иногда требуется консультация эндокринолога, невропатолога, нарколога.
Какая норма сатурации у здорового человека?
Нормой для здорового человека считается SpO2 = 95-99 (или 100)%. Норма сатурации крови кислородом зависит от индивидуальных особенностей организма человека, например, от наличия или отсутствия анемии, апноэ, хронических заболеваний дыхательной и сердечно-сосудистой систем, вредных привычек, возраста. Ночью у каждого человека сатурация снижается, причем различия бывают существенными. Например у людей с хроническими заболеваниями дыхательной системе (ХОБЛ, апноэ), адаптировавшихся к постоянной нехватке кислорода, показатель может упасть до 90% (в глубокой фазе сна).*
По наблюдениям медиков, работающих в больницах с тяжелобольными пациентами, которые находятся «на кислороде», наиболее опасное время — с 3 до 7 часов ночи. В это время регистрируется наибольшее количество летальных исходов из-за снижения сатурации, точнее из-за кислородной гипоксемии.
R.E. Gries, L.J. Brooks, Normal oxyhemoglobin saturation during sleep. How low does it go? K. Szabó, F. Ihász, The effect of reduced oxygen saturation during sleep on depression, 2020

Почему сердцу нужна помощь при занятиях спортом
При определении допустимой нагрузки по ЧСС учитываются обычно только пол и возраст человека, без учета индивидуальных особенностей организма. Если, например, вы никогда серьезно не тренировались, то нагрузки даже при допустимой скорости ЧСС могут вызывать кислородное голодание в миокарде.
Увеличить пульс до макимального будет несложно, но оставаться на этой цифре в течение 40 минут (рекомендованная продолжительность кардиотренировки) получится не сразу. Сердце будет сокращаться быстрее, но эффективность кровообращения будет низкой. Усталость и одышка – сигналы неэффективного кровообращения. Тренироваться через силу в этом случае опасно, так как можно нанести непоправимый вред сердечной мышце.
Но и если вы достаточно тренированы и не устали, быть полностью уверенным в том, что сердце получает достаточно кислорода, тоже нельзя. Например, при ЧСС выше 160 можно чувствовать себя вполне нормально, но сердце при этом будет страдать и повреждаться.
Когда нужно обратиться к врачу?
При тахикардии необходимо обратиться к врачу, если она сопровождается такими симптомами в состоянии покоя или при небольшой физической нагрузке (медленная ходьба, подъем на 1 – 2 этаж):
- одышка;
- ощущение нехватки воздуха;
- быстрая утомляемость;
- бессонница;
- снижение аппетита;
- снижение работоспособности;
- боль в груди;
- головокружение или обморок;
- головная боль;
- чувство тревоги, страха.
Нередко учащение пульса сопровождается повышением, или, наоборот, падением артериального давления. При длительном учащенном сердцебиении уменьшается выделение мочи, конечности становятся холодными на ощупь. Это признаки недостаточного кровоснабжения тканей.
Степень выраженности симптомов сильно зависит от основного заболевания. В частности, при сопутствующей ИБС увеличение пульса до 115 – 130 нередко сопровождается развитием приступа стенокардии – боли в груди.
Синусовая тахикардия характеризуется постепенным началом и завершением. Если пациент ощущает, что приступ начинается внезапно и так же заканчивается, возможно, у него возникают эпизоды ускоренного предсердного ритма, которые наблюдаются при заболеваниях сердца.
Синусовая тахикардия характеризуется постепенным началом и концом. Снижение объема крови, выбрасываемого сердцем за одно сокращение, приводит к кислородному голоданию тканей. Возможны головокружения, обмороки, судороги, нарушения чувствительности и движений в конечностях, речи, зрения. Постоянная синусовая тахикардия сопровождается уменьшением количества выделяемой мочи, понижением артериального давления, похолоданием кожи конечностей конечности.
В чем опасность?
Пульс 120 ударов/минуту характерен для синусового типа, и сам по себе, существуя ограниченное время, не несет большой опасности. Вместе с тем, с одной стороны, с течением времени тахикардия создает риск перехода в экстрасистолию, или фибрилляцию желудочков. С другой, говорит о прогрессировании какого-то первичного заболевания, для которого вполне вероятны фатальные осложнения. К таким опасным последствиям приводят:
- Врожденная аномалия проводящей системы (наличие дополнительных ветвей проводящей системы сердца, которые дублируют импульс, мешая полноценной работе миокарда, полноценному выбросу крови), что приводит гипоксии мозга, обморокам, потере сознания.
- Приобретенные патологии: гипертония, атеросклероз, гипертиреоз с развитием мерцательной аритмии или фибрилляции желудочков. Основная опасность заключается в образовании внутрисердечных тромбов, их отрыве, ишемическом инсульте с высоким риском летального исхода.
Минимизировать или предотвратить опасность можно специальными техниками для снижения пульса:
- периодическая задержка дыхания для активации блуждающего нерва, который способен укротить тахикардию;
- проба Вальсальвы: задержка дыхания с одновременным напряжением живота – суть та же, активация блуждающего нерва;
- проба Ашнера – надавливание пальцами на закрытые глаза, суть прежняя;
Эти приемы могут помочь урежению пульса, но они выполняются либо врачом, либо под присмотром врача, либо по его назначению врача. Самолечение может привести к непредсказуемым последствиям.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Боязнь сексуальных контактов и ее проявления
Коитофобия – это навязчивое состояние, выражаемое в ужасе перед половым актом. Обычно оно проявляется в стойком отвращении и панической боязни интимной близости. Такая тревога появляется помимо желания человека, он неспособен контролировать страх или подавить усилием воли. Как правило, попытки перебороть себя и вступить в сексуальные отношения приводят к обострению навязчивого состояния и делают невозможным сексуальную жизнь в целом.
Люди, страдающие такой фобией, нередко отказываются от близости в целом. Хотя причины избегания физического контакта лежат в психологической области, они могут проявлять себя в физических ощущениях: боли во время секса или появление головных болей только при мысли о нем.
Эротофобия проявляется в стойком убеждении, что физическая близость приносит только болезненные ощущения и негативные эмоции.
Те, кто страдает подобной боязнью, часто говорят об отказе от секса как сознательном моральном выборе. Нередко тревога из-за близости воспринимают и как следствие проблем со здоровьем, например, женскую фригидность, импотенцию у мужчин.
Проявляться фобия может не только как боязнь собственно секса, но и как боязнь перед неудачей в постели. Высокая значимость сексуальной жизни как в социальном, так и физиологическом плане усиливает волнение и приводит к появлению паники.
Проявлений у боязни интимных отношений немало, в большинстве случаев это такие физиологические реакции:
- головокружение, появление и резкое усиление головной боли;
- дрожание конечностей или ощущения озноба во всем теле;
- пересыхание слизистой во рту;
- нарушение сердечного ритма, перепады давления;
- повышенная потливость;
- удушье, ощущение недостатка кислорода;
- чувство слабости в теле, состояние близкое к потере сознания;
- спутанность мысли и сознания.
Часто попытка вступить в интимную близость становится причиной панических атак. Поведение становится непредсказуемым, иногда появляется беспричинная агрессия, иногда, наоборот, желание убежать и прятаться.
Те, кто страдает подобной фобией, часто ведут себя агрессивно по отношению к партнеру, свое недовольство его действиями высказывают грубо, с насмешками и иронией. Другим крайним проявлением можно назвать демонстративную холодность.
Обычно после нескольких панических атак те, кто страдает коитофобией, больше не стремятся оказаться в аналогичной ситуации, в частности, начинают избегать не только самого коитуса, но и ситуаций, которые могут к нему привести.
Перспектива секса вызывает у таких людей стресс. Тревоги могут быть связанны и с физиологическими проявлениями, и с социальным поведением. Например, у мужчин часто возникают опасения не иметь длительной и выраженной эрекции, их страшит возможное осуждение и насмешки со стороны партнерши. У женщин опасения часто связаны с тем, что половой акт будет «неправильным» с ее или социальной точки зрения.
Зачем измеряют сатурацию при коронавирусе?
Сатурацию при коронавирусе измеряют, чтобы быстро выявить опасную для жизни гипоксемию. Таким образом определяют тяжесть заболевания и принимают решение о дальнейших действиях: госпитализация, кислородная поддержка, компьютерная томография.
В зарубежной литературе есть термин «тихая гипоксемия» (Silent Hypoxemia), который появился только недавно, в условиях пандемии COVID-19, когда стало ясно, что довольно большой процент пациентов поступает в больницу с острой нехваткой кислорода, непропорциональной симптомам. Выходит так, что больные могут дышать, не задыхаются, сильный кашель и температура отсутствуют, при этом легкие сильно поражены, сатурация критически низкая, и необходим дополнительный кислород.
Может ли пациент с симптомами коронавируса как-то заподозрить у себя нехватку кислорода в связи с пневмонией? Да.
Народные средства лечения
Что принимать при повышенном пульсе для нормализации показателей, подскажет народная медицина.
Лучшими стабилизаторами работы сердца, сосудов, давления признаны следующие растительные вещества:
- мелисса;
- цветения липы;
- цветы ромашки;
- крапива двудомная;
- березовые почки;
- цветения лаванды;
- лимонник;
- зеленые части омелы белой;
- омела белая.
Совет! Народная медицина может применяться на практике параллельно с основным медикаментозным лечением. Главное, чтобы выбранные средства были одобрены лечащим врачом кардиологом.
По стандартному рецепту:
- берут пару стаканов кипятка
- растворяют в нем 2 ложки любого растительного сырья
- после чего смесь кипит на водяной бане около 10-15 минут.
Также важно следить за тем, чтобы организм получал в полной мере магний. Он способствует уменьшению проходимости тканей, в результате чего калий не может поступать в кровь в неограниченных количествах
Правильное питание при тахикардии самостоятельно не снижает пульс, но создает условия для действия препаратов, предупреждает учащение ритма.
Если причиной частого ритма стала нейроциркуляторная дистония, то с успехом применяют немедикаментозные методы:
- ванны: хвойные, с эфирными маслами (герань, шалфей, роза);
- массаж по расслабляющей методике;
- рефлексотерапия (иглоукалывание, точечный массаж);
- электросон.
Хорошая эффективность для замедления ЧСС отмечена для дозированных физических нагрузок. При низком уровне подготовки используется ходьба, лечебная и дыхательная гимнастика, йога.
Занятия не должны вызывать дискомфортных ощущений.
Причины нарушения
Причины высокого пульса в медицине подразделяют на физиологические и патологические. Физиологической признается тахикардия, которая возникает на непродолжительное время по субъективным причинам и проходит после их устранения.
Физиологическое учащение пульса начинается в результате:
- табакокурения;
- приема наркотических веществ;
- приема алкоголя;
- злоупотребления кофе;
- нервного или физического перенапряжения;
- умственной перегрузки;
- повышенной температуры;
- бессонницы;
- приема некоторых лекарств;
- слишком жаркой погоды.
Когда пульс постоянно значительно превышает норму, то можно говорить о патологических процессах в сердце. Обычно его повышение до 130 ударов свидетельствует о развитии:
- сердечно-сосудистых заболеваний;
- болезней крови;
- патологий нервной системы;
- онкологии;
- эндокринных проблем;
- инфекционных заболеваний.
Спутниками тахикардии являются слабость, ощущение пульсации в крупных сосудах, сильное биение сердца, звон в ушах. При перегруженном сердце начинает темнеть в глазах, а тело покрывает холодный липкий пот. Если своевременно не прибегнуть к лечению, может развиваться:
- инсульт;
- острая недостаточность желудочков сердца;
- сердечная астма;
- аритмический шок.
Причины пароксизмальной тахикардии
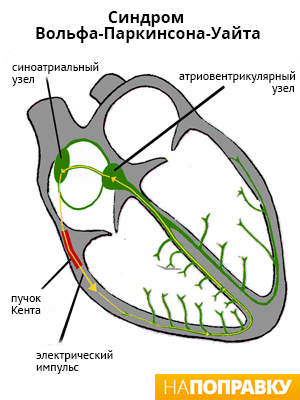
Приступы тахикардии происходят из-за нарушения передачи электрических импульсов в сердце. За его равномерную работу отвечает небольшая группа клеток, расположенных в верхней части сердца — в синусном узле. Он генерирует электрические сигналы, которые распространяются по проводящим путям на предсердия, из-за чего они сокращаются и толкают кровь дальше — в желудочки.
После этого сигнал попадает в другую группу клеток, расположенную в средней части сердца, — предсердно-желудочковый узел. Оттуда сигнал проходит по проводящим путям желудочков, из-за чего они сокращаются и выталкивают кровь из сердца в кровеносные сосуды организма.
При нарушении работы этой системы и происходят приступы тахикардии, во время которых по сердцу проходят более быстрые сигналы, что повышает частоту сердцебиения. В большинстве случаев это проходит в течение нескольких секунд, минут или часов.
Существуют различные нарушения электрической активности сердца. Одним из распространенных является синдромом Вольфа — Паркинсона — Уайта (WPW-синдром). У людей с WPW-синдромом с рождения между предсердиями и желудочками есть дополнительный путь проведения (пучок Кента), из-за которого в сердце периодически происходят «короткие замыкания». Нервный импульс бегает по короткому кругу, в обход естественных путей, вызывая приступ тахикардии.
Однако пароксизмальная тахикардия может возникать и без дополнительных проводящих путей, а иногда это случается из-за того, что электрический сигнал из другой части сердца оказывается сильнее, чем сигнал из синусного узла.
Факторы риска пароксизмальной тахикардии
Пароксизмы тахикардии обычно происходят после экстрасистолы — внеочередного сокращения сердца. Изредка экстрасистолы бывают и у здоровых людей. Однако их вероятность повышают следующие факторы:
Источники
- Уцумуева М.Д., Миронов Н.Ю., Шлевков Н.Б., Киктев В.Г., Гупало Е.М., Каштанова С.Ю., Миронова Н.А., Голицын С.П. Пароксизмальная наджелудочковая тахикардия у больной дилатационной кардиомиопатией и сопутствующими нарушениями проводимости сердца. Клинический случай и обсуждение проблемы. Кардиоваскулярная терапия и профилактика. 2020;19(3):2368.
- Салами Х.Ф., Шлевков Н.Б., Соколов С.Ф. Возможности и ограничения стандартной электрокардиографии для дифференциальной диагностики тахикардий с расширенными комплексами QRS. Альманах клинической медицины. 2019;47(4):350-360.








