Гипертрофия левого желудочка: симптомы и диагностика в киеве
Содержание:
- Прогноз. Профилактика
- Лечение гипертрофии левого желудочка
- Лечение гипертрофии
- Соматические симптомы дисфункции
- Симптомы развития аномального состояния
- Причины СССУ
- Симптомы заболевания
- Используемые источники
- Симптомы Гипотонии у детей:
- Гипертрофия правого желудочка на ЭКГ
- Симптомы
- Признаки нарушений
- 5 Купирование гипертонических кризов
- Профилактика Артериальной гипертензии у детей:
- Клинические проявления синусовой тахикардии
- Лечение гипертрофии миокарда
Прогноз. Профилактика
Естественное течение миокардитов варьирует так же как и его клинические проявления. У ранее здоровых людей почти всегда отмечается восстановление состояния сердечно-сосудистой системы. При миокардитах, связанных с вакцинацией против натуральной оспы, обычно также происходит быстрая нормализация клинических, лабораторных и эхокардиографических показателей.
Если даже заболевание проявляется сердечной недостаточностью, у больных нередко отмечается лишь слабовыраженное нарушение функции желудочков сердца (фракция выброса левого желудочка от 40 до 50 %), а улучшение происходит в течение недель или месяцев.
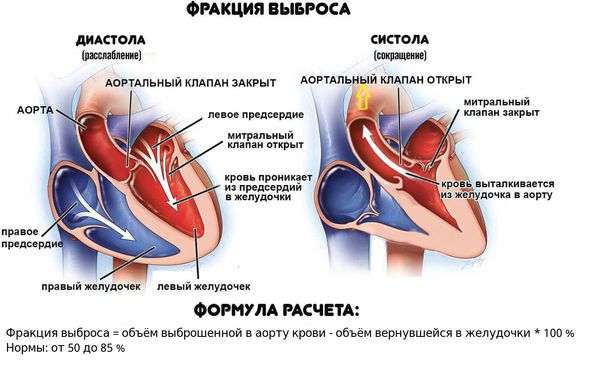
Реже развивается тяжёлое нарушение функции левого желудочка — снижение фракции выброса до 35 % и менее и увеличение конечного диастолического размера левого желудочка до 60 мм и более. В этой группе больных в половине случаев в дальнейшем развивается хроническое нарушение функции левого желудочка, а в 25 % случаев сердечная недостаточность прогрессирует до терминальной стадии, при которой требуется трансплантация сердца или наступает смерть. Однако у оставшихся 25 % больных отмечается спонтанное восстановление функции левого желудочка.
У небольшого числа больных с выраженным нарушением функции левого желудочка заболевание проявляется кардиогенным шоком, при котором нужна механическая поддержка кровообращения. При этом может потребоваться либо достаточно кратковременная поддержка, либо более длительная, продолжающаяся до восстановления функции левого желудочка или трансплантации сердца.
При молниеносном течении миокардита возможен наиболее благоприятный прогноз с выживаемостью, достигающей более 90 %, и без осложнений.
Обморочные состояния, блокада ножек пучка Гиса или снижение фракции выброса левого желудочка менее 40 % можно считать прогностическими показателями смерти или трансплантации сердца. Выраженные симптомы сердечной недостаточности также являются факторами неблагоприятного прогноза.
При вирусных миокардитах в 40-60 % случаев возможно спонтанное восстановление функции миокарда, при этом прогноз благоприятен. Если функции сердечной мышцы не восстанавливаются, то прогноз хуже. В настоящее время отсутствуют надёжные методы, которые позволяли бы прогнозировать спонтанное восстановление функции миокарда. Однако уменьшение числа миоцитов вследствие апоптоза (программируемой гибели клеток) приводит к прогрессированию дисфункции миокарда, так как при этом ограничивается восстановление сердечной мышцы.
Профилактика миокардитов
- проводить санацию очагов хронической инфекции в организме (хронический тонзиллит, гайморит, кариес и др.);
- избегать контакта с людьми, заболевшими вирусными или бактериальными инфекциями;
- вакцинироваться против кори, краснухи, дифтерии, эпидемического паротита, полиомиелита, вируса гриппа;
- соблюдать личную гигиену, что убережёт от поражения грибками, вирусными и бактериальными инфекциями;
- использовать меры защиты от клещей (репелленты, защитная одежда) и других насекомых для исключения заражения болезнями, возбудителей которых переносят эти насекомые;
- вести здоровый образ жизни для профилактики острых респираторных вирусных и бактериальных инфекций.
Важно помнить, что лечение при миокардите назначает врач-кардиолог, самолечение опасно и недопустимо.
Лечение гипертрофии левого желудочка
Гипертрофия левого желудочка, лечение которой всегда необходимо с нормализации образа жизни, часто обратимое состояние
Важно отказаться от курения и прочих интоксикаций, снизить вес, провести коррекцию гормонального дисбаланса и дислипидемии, оптимизировать физические нагрузки. В лечении гипертрофии левого желудочка существуют два направления:
- Предотвращение прогрессирования ГЛЖ
- Попытка ремоделирования миокарда с возвращением к нормальным размерам полостей и толщины сердечной мышцы.
Далее проводится лечение основной причины, приведшей к гипертрофии (коррекция артериальной гипертензии и лечение миокардиопатии).
- Бета-адреноблокаторы позволяют снизить нагрузку объемом и давлением, снизить потребность миокарда в кислороде, решить часть проблем с нарушениями ритма и снизить риски по сердечным катастрофам — Атенолол, Метопролол, Бетолок-Зок, Надолол.
- Блокаторы кальциевых каналов становятся препаратами выбора при выраженном атеросклерозе. Верапамил, Дилтиазем.
- Ингибиторы АПФ – средства, понижающие артериальное давление и существенно тормозящие прогрессирование гипертрофии миокарда. Эналаприл,Лизиноприл, Диротон эффективны при гиперонии и сердечной недостаточности.
- Сартаны (Кандесартан, Лозартан,Валсартан) очень активно снижают нагрузку на сердце и ремоделируют миокард, снижая массу гипертрофированной мышцы.
- Антиаритмические препараты назначают при наличии осложнений в виде расстройств ритма сердца. Дизапирамид, Хинидин.
Лечение гипертрофии
Лечение зависит от основной причины, которая спровоцировала увеличение желудочка и может включать в себя прием лекарств и/или хирургическое вмешательство.
Увеличение левого желудочка можно контролировать, принимая таблетки
Самые распространенные медикаменты, которые назначают при гипертрофии следующие.
Ингибиторы ангиотензинпревращающего фермента (АПФ)
Эти препараты расширяют кровеносные сосуды, понижают кровяное давление, улучшают кровоток и помогают уменьшить рабочую нагрузку сердца. Торговые названия препаратов: каптоприл, эналаприл и лизиноприл. Самый распространенный побочный эффект — постоянный, раздражающий сухой кашель.
Бета-блокаторы
Бета-блокаторы помогают снизить частоту сердечных сокращений и нормализовать кровяное давление. Бета-блокаторы обычно не назначаются в качестве основного лечения гипертрофии.
Мочегонные средства
Тиазидные диуретики помогают облегчить приток крови к сердцу, снизить давление. Торговые названия: хлорталидон и гидрохлоротиазид.
Правильный тип таблеток подберет только опытный кардиолог
Хирургическое лечение заключается в восстановлении или полной замене аортального клапана.
Соматические симптомы дисфункции
Главными органами-мишенями соматоформной дисфункции становятся сердце, легкие, пищеварительный тракт.
Частыми жалобами являются сердечные боли, лишенные четкой локализации. Кардиалгиям приписывают различный характер: колющий, режущий, ноющий, сжимающий, давящий, «пекучий». Интенсивность вариабельна: от неприятной до мучительной, лишающей сна. Боль способна сохраняться несколько минут или часов, захватывает область лопатки, руку, правую часть грудной клетки.
Причиной возникновения болевых ощущений становится переутомление, волнение, погодные изменения. Таковые проявляются после физической нагрузки
Данное обстоятельство важно учитывать при дифференцировании СД ВНС со стенокардией, характеризующейся появлением болевого синдрома во время физической активности
Кардиалгиям сопутствует тревога, беспокойство, слабость, вялость. Появляется ощущение нехватки воздуха, внутренняя дрожь, тахикардия, усиленное потоотделение.
Возможно ощущение изменения ритма. Тахикардия обычно ограничивается пределами 90-140 ударов за минуту, но отличается ситуативностью. Провоцируется она изменением положения тела, приемом крепкого чая, кофе, спиртными напитками или курением. Быстро проходит. Нередко возникает чувство замирания, перебоев работы сердца.
Давление при соматоформной дисфункции повышается до разумных пределов, многократно изменяется днем, ночью и утром стабилизируется.
Показательным симптомом дыхательной системы становится одышка, обусловленная состоянием эмоционального напряжения. Появляется давящие ощущения в груди. Сложно сделать вдох. Больной испытывает нехватку воздуха. Переживая это, человек, страдающий соматоформной дисфункцией, постоянно проветривает помещения, ощущает дискомфорт, находясь в закрытых пространствах.
Больных сопровождает частое, поверхностное дыхание, прерываемое периодическими глубокими вздохами. Случаются приступы невротического кашля.
Изменения пищеварительной системы характеризуются:
- эпигастральными болями, возникающими независимо от приема пищи;
- затрудненным глотанием;
- нарушением стула. Пациента мучают запоры или диарея;
- плохим аппетитом;
- отрыжкой, изжогой, рвотой;
- неправильным слюноотделением.
Соматоформная дисфункция вегетативной нервной системы может сопровождаться икотой, носящей навязчивый и довольно громкий характер.
СД ВНС провоцирует расстройства мочеиспускания. Учащаются позывы, появляется необходимость опорожнить мочевой пузырь при отсутствии туалета. Характерны сложности мочеиспускания в общественных туалетах.
Прочие признаки расстройства проявляются субфебрильной температурой, суставными болями, быстрой утомляемостью, снижением работоспособности. Часто больных мучает бессонница, они становятся раздражительными, возбудимыми.
Следует отметить, что симптомы соматоформной дистонии провоцируются стрессами, нервным перенапряжением и не вызываются обстоятельствами, обуславливающие проявления реально существующего заболевания.
Соматоформная дисфункция ВНС обладает следующими особенностями:
- множественность симптомов;
- нестандартный характер проявляемых признаков;
- яркая эмоциональная реакция;
- несоответствие результатам объективной диагностики;
- слишком интенсивная выраженность симптомов или, наоборот, недостаток яркости симптомов;
- отсутствие реакции на стандартные провоцирующие факторы;
- бесполезность соматотропной терапии.
Симптомы развития аномального состояния
Расширение левого желудочка в большинстве случаев развивается очень медленно. Больной может не испытывать неприятных признаков или симптомов, особенно на ранних стадиях заболевания. Но по мере развития гипертрофии может возникнуть:
- сбивчивое дыхание;
- необъяснимая усталость;
- боли в груди, особенно после тренировки;
- ощущение быстрых, трепещущих сердцебиений;
- головокружение или обмороки.
Необходимо обратиться за медицинской помощью в том случае, если:
- есть ощущение боли в груди, которая длится дольше нескольких минут;
- есть серьезные трудности с дыханием, которые мешают вести ежедневную жизнедеятельность;
- есть серьезные повторяющиеся проблемы с памятью;
- бывают потери сознания;
- беспокоит одышка в сочетании с учащенным сердцебиением.
Причины СССУ
Первичная дисфункция:
- Замещение клеток соединительной тканью — кардиосклероз (постинфарктный, постмиокардитический, кардиомиопатический).
- Врожденное недоразвитие синусового узла.
- Старческий амилоидоз.
- Идиопатическое повреждение, в том числе болезнь Ленегра.
Вторичная дисфункция:
- Повышение тонуса вагуса (блуждающего нерва): синдром каротидного синуса, апноэ сна, вазовагальный обморок, увеличение внутричерепного давления, инфаркт миокарда нижней топики, субарахноидальное кровоизлияние, рефлекс Бецольда–Яриша, болезни гортани и пищевода, кардиоверсия.
- Воздействие лекарств: бетаадреноблокаторы, недигидропиридиновые блокаторы кальциевых каналов, сердечные гликозиды, антиаритмики, холиномиметики, морфин, тиопентал натрия, препараты лития.
- Воспаление сердечной мышцы (миокардит).
- Ишемизация синусового узла.
- Острое повреждение СУ при инфаркте правого предсердия
- Травматическое повреждение клеток синусового узла, проводящей системы (операция, ранение).
- Электролитные нарушения.
- Нарушения газового состава крови (гипоксемия, гиперкапния).
- Дисфункция гормональных систем (чаще всего гипотиреоз).
Симптомы заболевания
Стенокардия — наиболее распространенный признак, который указывает на гипертрофию левого желудочка сердца. Как правило, на первых стадиях никаких симптомов нет. При дальнейшем развитии гипертрофии у пациента может развиться мерцательная аритмия. Частым может быть состояние, при котором сердце замирает и не бьется (такое состояние провоцирует потерю сознания). В некоторых случаях у человека, страдающего гипертрофией левого желудочка сердца. В данном случае может возникать сильная одышка. Дополнительно выделяют ряд таких симптомов:
- нестабильное давление;
- повышенное артериальное давление;
- общая слабость, плохое самочувствие;
- боль в области сердца, грудной клетки;
- нарушения сна, аритмия, головные боли.
Выше перечислены основные симптомы гипертрофии левого желудочка.
Диагностика заболевания
Провести осмотр пациента, у которого возникло подозрение на заболевание, может только квалифицированный кардиолог. Наиболее эффективным способом диагностики является электрокардиография (ЭКГ). Благодаря данному методу специалист может определить толщину сердечной мышцы. При этом заболевании на ЭКГ видны такие изменения:
- увеличение зубцов SI,V6 и Rv I, III;
- нарушения проводимости в миокарде;
- видоизменения электрической позиции;
- полная или частичная блокада пучка Гиса;
- отклонение среднего вектора QRS вправо или вперед.
Кроме вышеуказанного способа диагностики, специалист проводит обследование при помощи МРТ, рентгена грудной клетки или компьютерной томографии. МРТ сердца в Москве также позволяет специалисту получить массу полезной информации о состоянии пациента.
Получить бесплатную консультациюКонсультация ни к чему Вас не обязывает
Профилактика заболевания
Риск дальнейшего развития заболевания снижается путем отказа от употребления спиртных напитков, сигарет, кофе. При гипертрофии левого желудочка рекомендуется вести здоровый образ жизни, проводить систематический контроль работы сердца, а также сократить потребление соли, снизить количество жирных продуктов в рационе. При таком заболевании в меню необходимо включать больше овощей, свежих фруктов.
Используемые источники
- Williams B, Mancia G, Spiering W, et al. 2018 Practice Guidelines for the management of arterial hypertension of the European Society of Hypertension and the European Society of Cardiology: ESH/ESC Task Force for the Management of Arterial Hypertension. J Hypertens 2018;36(12):2284-309.
- Kawel-Boehm N, Maceira A, Valsangiacomo-Buechel ER, et al. Normal values for cardiovascular magnetic resonance in adults and children. J Cardiovasc Magn Reson 2015;17:29.
- The Task Force for the Diagnosis and Management of Hypertrophic Cardio myopathy of the European Society of Cardiology (ESC). 2014 ESC Guidelines on diagnosis and management of hypertrophic cardiomyopathy. Europ Heart J 2014;35:2733–79.
- Беленков Ю.Н., Привалова Е.В., Каплунова В.Ю. Гипертрофическая кардиопатия. М., 2011.
- Olivotto I, Girolami F, Ackerman MJ, et al. Myofilament protein gene mutation screening and outcome of patients with hypertrophic cardiomyopathy. Mayo Clin Proc 2008;83:630–8.
- Беленков Ю.Н., Привалова Е.В., Каплунова В.Ю., Фомин А.А. Гипертро фи ческая кардиомиопатия, особенности течения при длительном наблюдении. Терапевтический архив 2008;80(8):18-25. .
- Ommen SR, Maron BJ, Olivotto I, et al. Long-term effects of surgical septal myectomyon survival in patients with obstructive hypertrophic cardiomyopathy. J Am Coll Cardiol 2005;46:470–6.
- Spirito P, Pelliccia A, Proschan MA, et al. Morphology of the «athlete’s heart»assessed by echocardiography in 947 elite athletes representing 27 sports. Am J Cardiol 1994;74(8):802-6.
- Мухин Н.А., Моисеев В.С., Моисеев С.В. и др. Диагностика и лечение бо лез ни Фабри. Клин фармакол тер 2013;22(2):11-20. .
- Моисеев С.В. Поражение сердца при болезни Фабри: как заподозрить, диаг ностировать и лечить? Клин фармакол тер 2012;21(3):72-7. .
- Orteu CH, Jansen T, Lidove O, et al. Fabry disease and the skin: data from FOS, the Fabry outcome survey. Br J Dermatol 2007;157:331-7.
- Моисеев С.В., Исмаилова Д.С., Моисеев А.С. и др. Вихревидная кератопатия (cornea verticillata) при болезни Фабри. Терапевтический архив 2018;12:17-22. .
- Germain DP, Weidemann F, Abiose A, et al.; on behalf of the Fabry Registry. Analysis of left ventricular mass in untreated men and in men treated with agalsidase-beta: data from the Fabry Registry. Genet Med 2013;15(12):958-65.
- Donnelly JP, Hanna M. Cardiac amyloidosis: An update on diagnosis and treatment. Cleve Clin J Med 2017;84(12 Suppl 3):12-26.
- Patel AR, Kramer CM. Role of cardiac magnetic resonance in the diagnosis and prognosis of nonischemic cardiomyopathy. JACC Cardiovasc Imaging 2017;10(10 Pt A):1180–93.
- Wechalekar AD, Gillmore JD, Hawkins PN. Systemic amyloidosis. Lancet 2016; 387:2641-54.
- Рамеев В.В. Современные методы диагностики и лечения транстиретинового наследственного амилоидоза. Manage pain 2018;1:20-4. .
- Gillmore JD, Maurer MS, Falk RH, et al. Nonbiopsy diagnosis of cardiac transthyretin amyloidosis. Circulation 2016;133:2404–12.
Симптомы Гипотонии у детей:
От ребенка с гипотонией могут поступать жалобы на:
- склонность к обморочным состояниям
- быструю утомляемость
- слабость
- раздражительность
- сонливость
- боли в области сердца
- головную боль
Объективное исследование позволяет выявить холодную бледную кожу, может быть и мраморность. Тоны сердца приглушены, есть склонность к брадикардии в большинстве случаев. Артериальное давление (в основном – систолическое) снижено. Для детей с гипотонией характерны психоневрологические нарушения: раздражительность, эмоциональная лабильность, тревожность, зависимость физического состояния от погоды, фобии, снижение умственной и физической активности, чувство нехватки воздуха, вздохи (характеризуют дыхательный невроз). Самочувствие ребенка ухудшается в душных, плохо проветриваемых помещениях.
При гипотонии у детей могут быть также ниже перечисленные симптомы?
- аэрофагия
- тошнота или рвота
- скопление газов в кишечнике
- боли животе спастического характера
- запоры
- дискинезии кишечника
- ощущение перебоев в сердце
- кардиалгии
В утренние часы (реже – в другое время суток) могут встречаться цефалгии. Преобладают они после пробуждения. Приходит слабость и недомогание. Головные боли интенсивные, приходят приступами, имеют пульсирующий характер. Локализация болей в большинстве случаев в лобно-теменной области. Боль возникает вследствие изменений погоды или под воздействием эмоциональных факторов. При смене положения тела могут быть головокружения.
Гипотонию у детей делят по тяжести согласно ниже перечисленным критериям:
- интенсивность кардиалгий
- стабильный характер артериальной гипотензии
- степень психофизической дезадаптации
- наличие и частота вегетативных кризов
- ортостатическая дизрегуляция и обмороки
Синкопе – обмороки – бывают при тяжелой форме гипертензии (гипотонии) у детей. Ребенок на короткое время теряет сознание, нарушается постуральный тонус с расстройством сердечно-сосудистой и дыхательной деятельности. Когда начинается обморок, появляются шум в ушах, головокружения, резкая слабость, потемнение в глазах, могут быть также неприятные ощущения в брюшной полости. Потом снижается тонус мышц, ребенок оседает на пол, бледнеет, дыхание становится поверхностным, артериальное давление падает. Сознание может восстановиться самостоятельно или после принятия неотложных мер. После этого может сохраняться тошнота или небольшое кружение головы.
Гипертрофия правого желудочка на ЭКГ
По сравнению с вышеупомянутой патологией, ГПЖ – это довольно редкое явление. Выделяют четыре основные причины возникновения нарушения:
- повышенное давление в легочной артерии;
- врожденные пороки сердца;
- стенозирование легочного клапана;
- дефекты со стороны межжелудочковой перегородки.
Рассмотрим признаки гипертрофии правого желудочка на ЭКГ:
- нарушения дыхания;
- боли в грудине и ощущение сдавливания;
- ощущение сердцебиения;
- чувство трепетания сердца и ощущение, что как будто оно пропустило несколько ударов;
- отечность;
- сильное головокружение;
- потеря сознания.
На начальных стадиях ГПЖ может абсолютно никак клинически не проявляться
Также может возникать и изменения в правом предсердии. Причиной этому могут послужить такие факторы: заболевания легких, пороки сердца, легочная эмболия и др. У больных возникают проблемы с дыханием, утомляемость, упадок сил, а также боли в грудной клетке.
Симптомы
Как правило, данная патология обнаруживается случайно, в процессе проведения ЭКГ или Эхо-КГ. Специалисты выделяют такие основные признаки гипертрофии миокарда:
- стенокардию;
- мерцательную аритмию;
- повышенное артериальное давление;
- общую слабость, плохое самочувствие.
Развитие стенокардии происходит в результате сжатия сосудов, обеспечивающих необходимым питанием сердечную мышцу. В конечном итоге происходит увеличение мышцы в размерах. Она начинает потреблять больше кислорода в комплексе с питательными веществами. У пациентов, страдающих от гипертрофии миокарда сердца, также может возникать состояние, в процессе которого замирает сердце на несколько мгновений (не бьется вообще). В этом случае человек теряет сознание.
Получить бесплатную консультациюКонсультация ни к чему Вас не обязывает
Диагностика
Как правило, заболевание выявляется при ультразвуковом исследовании. МРТ сердца считается наиболее простым, информативным методом. В определенных случаях заболевание диагностируют при помощи ЭКГ. К дополнительным исследованиям относят: вентрикулографию, коронарографию, а также радиоизотопное исследование.
Профилактика
К числу эффективных профилактических действий по предотвращению развития заболевания относят:
- изменение образа жизни: отказ от курения, употребления алкогольных напитков;
- борьбу с факторами риска: нормализацию массы тела, артериального давления;
- контроль препаратами иперлипидемии и гипертонии (если при коррекции образа жизни отсутствует результат).
В случае контроля препаратами удается поддерживать нормальный уровень сахара, а также контролировать остальные факторы риска, возникающие при сахарном диабете. Соблюдение таких профилактических мер позволяет избегать развития гипертрофии миокарда сердца.
Признаки нарушений
Синдром сердечной слабости выявляется на основании клинических и ЭКГ исследований. Чтобы убедиться в диагнозе аритмия, нужно сравнить текущие результаты кардиограммы с расшифровкой с нормальными данными состояния сердца пациента. Равномерные в одном отведении и положительные зубцы Р, а также однородное расположение на расстоянии 0,11-0,20с перед комплексом QRS.
За одну минуту количество ударов не должно быть больше значения 90. Такой показатель определяется способом деления 60 сек. на длительность R – R отрезка. Или количество комплексов произошедших за 3 сек. Умножают на 20 ( это примерно 15 см ленты).
Заключение ЭКГ синусовый ритм может отражать такие патологии как:
- Аритмия. Интервалы R – R на кардиограмме разнятся на значения, превышающие 0,15 секунд. Тут просматривается прямая связь между количеством ударов сердца и дыхательной деятельности (вдох – выдох);
- Тахикардия. Сокращения сердечной мышцы возрастают до отметки 90 ударов в минуту. Другие параметры ритмичности сохраняются в норме. В подобных случаях часто встречается косая нисходящая депрессия PQ, и восходящая ST. Изображение при этой «картине заболевания» напоминает якорь. Если частота сердечных сокращений превышает 150 ударов в минуту, существует угроза блокады II степени;
- Брадикардия. Главные показатели синусового ритма в ЭКГ присутствуют, но снижено количество ударов сердца. Поэтому интервал Р-Р возрастает до 0,21 сек;
- Ригидный синусовый ритм. Частота сокращений сердечной мышцы увеличена. Интервал Р-Р имеет разницу до 0,05 сек. В данном случае имеет место поражение узла или патология нейровегетативной регуляции.
5 Купирование гипертонических кризов
При развитии симптомов, напоминающих гипертонический криз, необходимо измерить давление. Если цифры соответствуют критериям гипертонического криза, то следует начать терапию. Лечение в домашних условиях характеризуется очень маленьким терапевтическим диапазоном лекарственных средств. Это связано с тем, что большинство лекарств недоступны в аптеке и большинство из них требуют внутривенного введения в виде растворов, а не таблеток.
В качестве первой помощи на дому можно принять под язык (на выбор!) Каптоприл, Нифедипин, Нитроглицерин или Фуросемид (что-то одно или в комбинации, опять же, оценивая клинические проявления криза) или препарат из группы бета-адреноблокаторов (Бисопролол и др.). После приема препарата стоит через 5-10 минут измерить повторно АД. Если результата нет, тогда вызвать скорую помощь.
Терапия ГК будет отличаться в зависимости от порядка, преобладания того или иного синдрома и наличия осложнений. Для начала следует рассмотреть важный пункт при терапии кризов — это скорость снижения АД. Частично этот момент был рассмотрен в классификации гипертонических кризов:
при неосложненном ГК — снижать стоит АД на 25-30% за 1-2 часа, затем в течение 1-2 суток – достижение целевых уровней АД;
при ОНМК — снижать стоит АД в течение часа на 25-30%, затем дальнейшее снижение очень осторожно и длительно;
при расслаивающей аневризме аорты или отеке легких — снижать стоит АД на 25-30% за 10-15 мин, достижение целевых уровней
Препаратом выбора для лечения ГК 1-го порядка является Клофелин, который вводится внутривенно в течение 5 минут. Можно комбинировать с приемом Нифедипина под язык. При такой комбинации эффект достигается у 80% пациентов. Остальным 20% следует ввести внутривенно струйно Фуросемид (Лазикс). У беременных показано также применение на начальных стадиях гипертензии 25% раствор магния сульфата внутривенно.
При водно-солевой форме ГК рекомендуется сочетанная терапия Нифедипина под язык и мочегонные препараты (Фуросемид). Если эффект такой терапии окажется недостаточным, то необходимо повторно дать под язык Нифедипин. Через 10-12 часов после купирования возникает «рикошетный отечный ГК», вследствие острой активации РААС и симпато-адреналовой системы в ответ на значительный диурез. Для предупреждения развития рикошета используют Клофелин или Бисопролол и под язык Каптоприл, повторяя последний каждые 30 мин. на протяжении 2 часов. Если же рикошетный ГК развился, то назначают Эналаприл (Энап) внутривенно.
При судорожной форме препаратом выбора является Нитропруссид натрия, который вводят внутривенно капельно. В настоящее время появилась альтернатива Нитропруссиду натрия — Урапидил (Эбрантил). Для уменьшения отека головного мозга дополнительно вводят Фуросемид (Лазикс) или Аминофиллин. С целью купирования судорог параллельно вводят магния сульфат или Диазепам.
Для лечения ГК с острой левожелудочковой недостаточностью препаратом выбора является Нитроглицерин. Показано также его сочетать с Фуросемидом внутривенно. Гипертонический криз, осложнившийся пароксизмом наджелудочковой тахикардии или мерцательной тахиаритмии, купируется одним из следующих препаратов: Верапамил внутривенно струйно в течение 1-2 минут или Новокаинамид внутривенно в течение 3-5 минут.
В случае развития кардиального или эпилептиформного синдрома, а также при очень высоких цифрах АД требуется вызвать скорую помощь.
Профилактика Артериальной гипертензии у детей:
1. Ограничить употребление соли (учитывая ту соль, которую добавляют в готовые блюда). Соль задерживает воду в организме, следовательно, объем крови, циркулирующей по сосудам, увеличивается. Это приводит, к свою очередь, к увеличению нагрузки на сердце и почки. Также большое количество соли в рационе приводит к отекам.
2. Нормализовать избыточный вес. Он часто является причиной артериальной гипертензии у детей даже младшего школьного возраста. В разы чаще имеют повышенное давление люди с ожирением по сравнению с теми, у кого вес в норме. При ожирении холестерин откладывается на стенках сосудов, сужая их просвет. Это приводит к повышению артериального давления.
Чтобы снизить массу тела и привести в норму липидный обмен, рекомендуют диету №10 – для тех, кто страдает сердечно-сосудистыми заболеваниями.
3. Следить за тем, чтобы ребенок был физически активен. Обычных занятий физкультурой, особенно если они проходят не особо активно, может быть недостаточно. Чаще гуляйте с ребенком. Во дворе он может играть с друзьями в активные игры: футбол, волейбол, баскетбол, теннис, бадминтон. Если родители имеют привычку бегать по утрам или вечером, полезно будет брать с собой ребенка. Таким образом, ему будет прививаться культура здорового образа жизни.
Но перед увеличением физической нагрузки для ребенка следует проконсультироваться с педиатром, проверить давление, а иногда и провести общее обследование организма. Для детей, у кого есть проблемы со здоровьем, может подойти специальный комплекс лечебной физкультуры.
4. Помочь подростку избавиться от вредных привычек. Родители, подавая негативный пример своим детям (начиная с младенческого возраста), воспитывают в них страсть к пагубным привычкам. Покупая алкоголь при ребенке, помните, он всё понимает даже не смотря на очень маленький возраст. И через несколько лет он тоже потянется к бутылке.
Потому родители должны подавать правильный пример детям, чтобы те не обрели вредные привычки и вели здоровый образ жизни. Если ваш ребенок уже имеет негативные привычки, можете договориться бросать их вместе. Ведь поддержка – очень важный фактор в изменении образа жизни. Говорите со своими детьми, чаще общайтесь с ними, тогда не придется ругаться в попытке отучить ребенка от курения или алкоголя.
Подростки с вредными привычками имеют в 3 раза более высокие шансы на диагноз «артериальная гипертензия». И чем больше стаж курения ребенка, тем сложнее бросить. Болезнь прогрессирует со временем, и тогда только отказа от вредной привычки будет недостаточно
Это важно помнить и объяснить ребенку
Клинические проявления синусовой тахикардии
Синусовая тахикардия сама по себе не вызывает симптомов, чаще встречаются симптомы — причины тахикардии, например, боль, лихорадка, одышка и т. д. Более чувствительные люди могут испытывать необычное сердцебиение.
Синусовая тахикардия — важный фактор увеличения сердечного выброса при наличии инфекции, обезвоживания или других факторов стресса. Патология, как и другие тахикардии, может ухудшить состояние, особенно у пациентов с сердечными заболеваниями. Тахикардия может привести:
- к снижению сердечного выброса из-за уменьшения времени наполнения;
- к снижению поступления кислорода в миокард;
- к снижению коронарного кровотока.
Эти физиологические изменения могут вызвать стенокардию, одышку. Интенсивность симптомов будет зависеть от частоты тахикардии и состояния сердца (сопутствующее заболевание сердца).
Лечение гипертрофии миокарда
Для проведения квалифицированного лечения необходимо продиагностировать заболевание, а также определить его характер, особенности течения. На основе этих данных подбирается оптимальный способ лечения. В большинстве случаев лечение гипертрофии миокарда состоит в приеме препарата верампила с бета-блокаторами. Комплексное применение лекарств позволяет снизить симптоматику заболевания, а также нормализовать общее состояние больного. В роли дополнительной терапии необходимо соблюдать назначенную диету, а также отказаться от курения, приема алкоголя. Кроме того, необходимо сокращение количества соли, потребляемых продуктов с максимально высоким содержанием жиров. При лечении физические нагрузки должны быть умеренными.
В особо тяжелых случаях требуется хирургическое вмешательство. В этом случае специалист удаляет гипертрофированную часть мышцы. В процессе лечения состояние пациента отслеживается при помощи ЭКГ.
Реабилитация
Как известно, после проведенного лечения, операционного вмешательства требуется полноценная реабилитация. Лечебная диета является неотъемлемой составляющей реабилитационного процесса. В таком случае питаться необходимо до 6 раз в день небольшими порциями. Мучные изделия при этом нужно ограничить, жирные, копченые блюда также исключаются из рациона. Уровень физических нагрузок необходимо снизить. Полноценная реабилитация позволяет пациенту намного оперативнее восстановиться после проведенного лечения.
Записаться на приёмЗапишитесь на приём и получите профессиональное обследование в нашем центре








