Мерцательная аритмия сердца — симптомы и лечение
Содержание:
- Симптомы мерцательной аритмии
- Почему нарушается сердечный ритм?
- Причины мерцательной аритмии
- 3.Повторные приступы мерцательной аритмии
- Этиология ФП и риски со стороны сердечно-сосудистой системы
- Осложнения
- Причины возникновения мерцательной аритмии
- Феномен Ашмана
- Общие рекомендации при мерцательной аритмии
- Классификация по степени выраженности клинических проявлений
- Осложнения
- Прогноз
- Медикаментозное лечение мерцательной аритмии
- Этиология
- Опасность
- Какой прогноз?
- Как лечить тахикардию
Симптомы мерцательной аритмии
Заболевание может протекать бессимптомно, но в большинстве случаев больные мерцательной аритмией жалуются на следующие симптомы:
- учащенное сердцебиение;
- гипотензию;
- неконтролируемую стенокардию, ишемию;
- обмороки/частые предобморочные состояния;
- повышенную утомляемость;
- головокружения;
- слабость.
То, какие именно признаки мерцательной аритмии проявятся у пациента, зависит от степени поражения сердца, возраста, наличия сопутствующих заболеваний.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Почему нарушается сердечный ритм?
Нормативная частота сердечного ритма находится в пределах 70-80 ударов в минуту в покое. Она может увеличиваться при физической нагрузке, различных эмоциональных переживаниях, воздействии лекарственных средств, алкоголя.
Замедление ритма сердца наблюдается при общей слабости, сильной усталости, в пожилом возрасте, у спортсменов или во сне. Кроме того, различные виды нарушений могут быть вызваны побочным действием медикаментов или же заболеваниями внутренних органов (например, патологиями НС).
Также аритмии могут возникать из-за болезней ССС, среди которых основную роль играют:
- поражения миокарда, вызванные атеросклерозом коронарных артерий, воспалительными процессами, травмами и другими факторами;
- поражения синусового узла в сердце, вызванные врожденными или приобретенными факторами;
- опухоли сердечной мышцы;
- поражения перикарда. Речь идет о перикардитах, спайках, метастазах и других проблемах;
- нарушенный баланс электролитов (дефицит Mg, K, Ca и Na);
- катетеризация, ангиография, оперативные вмешательства, при которых раздражается сердце.
Кроме того, рассматриваемая проблема может встречаться и у полностью здоровых людей. Например, выпадение одного или нескольких ударов – иными словами, экстрасистолия – время от времени бывает у любого человека.
Такие сердечные сбои не вызывают неудобств и не сопровождаются риском для жизни и здоровья, если не становятся постоянными.
Причины мерцательной аритмии
Мерцательная аритмия возникает на фоне различных заболеваний самого сердца, а также других органов и систем.
Заболевания и состояния, течение которых может осложниться мерцательной аритмией:
- Ишемическая болезнь сердца.
- Пороки сердца (чаще митрального клапана).
- Синдром слабости синусового узла, синдром Вольфа-Паркинсона-Уайта
- Гипертоническая болезнь.
- Сахарный диабет.
- Острое или хроническое отравление организма алкоголем. Такое поражение сердца называется алкогольной миокардиодистрофией.
- Тиреотоксикоз.
- Электролитные нарушения. Чаще всего это — недостаток в организме калия и магния.
Как и все другие нарушения ритма, в очень редких случаях мерцательная аритмия может быть «беспричинной» (идиопатической). Об этой форме можно говорить только в том случае, если после тщательного обследования не выявлено никаких заболеваний, которые могли бы вызвать аритмию.Иногда достаточно незначительного воздействия, чтобы возник приступ. В некоторых случаях выявляется четкий круг причин, которые провоцируют приступ мерцательной аритмии. Вот лишь часть из них: эмоциональная и физическая нагрузка, обильный прием пищи, употребление алкоголя, кофе.Если вы заметили некоторые закономерности, предшествующие приступу, то не забудьте сообщить о них врачу. Это может повлиять на выбор правильного лечения.
В последнее время большое внимание уделяется роли нервной системы при мерцательной аритмии. Выяснилось, что повышенная активность отдельных ее звеньев может вызывать приступ
Если приступ провоцируется парасимпатическим звеном нервной системы — это вагусный тип мерцательной аритмии. Если же в этом виновно симпатическое звено — это гиперадренэргический тип.
В зависимости от участия нервной системы выделяют два типа мерцательной аритмии: вагусный и гиперадренэргический
Признаки вагусного типа
- Данный тип чаще встречается у мужчин.
- Приступы начинаются в ночное время или во время приема пищи.
- Способствует появлению приступа: покой, горизонтальное положение тела, обильный прием пищи, наклоны туловища, ношение тесного воротничка, туго завязанного галстука и шарфа, сильное затягивание живота поясом, а также вздутие живота.
- Аритмия не возникает при физической нагрузке и эмоциональном напряжении.
Признаки гиперадренэргического типа
- Данный тип чаще встречается у женщин.
- Приступы чаще возникают по утрам, после пробуждения ото сна либо в течение дня, по вечерам.
- Провоцируют аритмию физическая нагрузка или эмоциональное напряжение, стресс.
- Аритмия проходит во время отдыха, успокоения, при переходе в горизонтальное положение.
3.Повторные приступы мерцательной аритмии
Обычно при помощи кардиоверсии удается восстановить нормальный синусовый ритм. Но нередко аритмия возвращается вновь. Она может существовать в двух формах. Если фибрилляция предсердий возникает внезапно, длится короткое время и проходит сама по себе, речь идет о пароксизмальной фибрилляции предсердий. Как правило, с течением времени эпизоды паркосизмальной фибрилляции случаются чаще и длятся дольше. В этом случае заболевание может перейти в форму стойкой фибрилляции предсердий, которая длится долго и часто не проходит самостоятельно. Опасность стойкой фибрилляции в том, что вернуть нормальный сердечный ритм в этом случае достаточно сложно. Кроме того, фибрилляия предсердий также связана с повышенным риском инсульта. Поэтому если пациент попадает в группу риска, может быть назначен постоянный прием антикоагулянтов или аспирина, помогающих предотвратить появление тромбов и инсульта. Для лечения аритмии может быть рекомендован курс приема антиаритмических препаратов. В случае если аритмия сопровождается слишком сильным сердцебиением, врач может назначить прием препаратов бета-блокаторов, блокаторов кальциевых каналов и некоторые другие. Они обычно не помогают восстановить нормальный сердечный ритм, но предотвратят слишком сильное сердцебиение.
В целом правильно подобранный курс лекарств обычно помогает справиться с аритмией и облегчить симптомы, связанные с неправильной частотой сердечных сокращений.
Этиология ФП и риски со стороны сердечно-сосудистой системы
Фибрилляцию предсердий определяют как наджелудочковую тахиаритмию, характеризующуюся хаотической электрической активностью предсердий с высокой частотой (350-700 в минуту) и нерегулярным ритмом желудочков1. Ранее был широко распространен термин «мерцательная аритмия», который весьма точно передаёт суть фибрилляции предсердий.
По данным зарубежных исследований, ФП является наиболее распространенной формой тахиаритмии в мире и встречается у 2% популяции2. Выделяют клапанную и неклапанную ФП (НФП). В первом случае ФП связана с поражением сердечных клапанов и перегрузкой левого предсердия давлением или объемом, за счет чего и начинается фибрилляция. Наиболее частой причиной клапанной ФП является ревматический стеноз митрального клапана или его протезирование1. Все остальные случаи фибрилляции предсердий определяют как неклапанные.
НФП возникает на фоне целого ряда заболеваний и состояний, таких как ишемическая болезнь сердца, гипертоническая болезнь, первичные заболевания миокарда, сахарный диабет, феохромоцитома, а также злоупотребление алкоголем, избыточная масса тела и гипокалиемия3. Из-за хаотичного движения крови в фибриллирующем левом предсердии создаются предпосылки для образования тромбов, которые через левый желудочек могут распространяться по большому кругу кровообращения. Тромбоэмболические осложнения — наиболее опасные осложнения ФП. К ним относят:
- ишемический кардиоэмболический инсульт;
- инфаркты внутренних органов;
- тромбоэмболии сосудов конечностей.
При кардиоэмболическом инсульте находящийся в левом предсердии эмбол (тромб) отрывается и попадает в артериальную систему мозга.
По данным ряда эпидемиологических исследований, НФП увеличивает риск инсульта в 2,6-4,5 раза в зависимости от клинических параметров пациентов4. При этом у женщин указанные риски при прочих равных условиях выше, чем у мужчин5.
Инсульт, возникший при НФП, протекает тяжело и чаще приводит к инвалидизации, чем инсульт у пациентов без ФП6. Основа профилактики тромбоэмболий при НФП — пероральные антикоагулянты. Они снижают активность свертывающей функции крови и таким образом предотвращают образование эмболов (тромбов). 10 лет назад препаратом выбора являлся антагонист витамина К — варфарин, однако появились прямые пероральные антикоагулянты (ПОАК), в частности, апиксабан, которые обладают рядом преимуществ перед варфарином, что позволило ПОАК стать стандартом профилактики инсульта при НФП.
Осложнения
Наиболее опасные осложнения при МА:
- Развитие тромбоэмболии из-за тромбообразования в камерах сердца.
- Сердечная недостаточность.
- Наступление внезапного летального исхода из-за остановки сердца, вызванной закупоркой его внутренних отверстий.
- Развитие кардиоэмболического инсульта, который возникает из-за застоя крови в предсердиях.
- Кардиогенный шок, провоцирующий значительное понижение артериального давления, в результате которого органы и ткани человеческого организма перестают получать необходимое питание, и в них начинаются необратимые процессы.
- Образование тромбов, которые с током крови могут попасть в любой орган, в том числе и в головной мозг, спровоцировав отмирание мозговых тканей (инсульт).
Мерцательная аритмия лишь на первый взгляд кажется простым заболеванием. Пациентам с таким диагнозом стоит помнить о том, что мерцающая аритмия — это патология, опасность которой связана с осложнениями, возникающими в результате отсутствия своевременного адекватного лечения или же перехода болезни в хроническую форму.
Причины возникновения мерцательной аритмии
Существует множество причин, которые могут привести к этому заболеванию.
Например, различные заболевания сердца:
У молодых людей причиной аритмии нередко становится ,
то есть провисание, непрочность одной из створок клапана между левым предсердием и левым желудочком.
Эта патология обычно протекает скрыто и выявляется случайно. Мерцательная аритмия может стать
первым ее проявлением.
Очень часто приступ мерцательной аритмии провоцируется употреблением большего, чем обычно,
количества алкоголя. Существует даже такое понятие — «сердечная аритмия праздничных дней».
В любой день можно ожидать появления аритмии у людей с заболеваниями щитовидной железы (особенно
с ее избыточной функцией) и некоторыми другими гормональными расстройствами.
Часто аритмия развивается после хирургических вмешательств, инсульта, различных стрессов.
Провоцировать ее развитие могут обильная еда, запоры, тесная одежда, укусы насекомых, некоторые
лекарства.
Например, прием мочегонных с целью похудеть нередко приводит «самого себе доктора» на больничную
койку.
Высок риск развития мерцательной аритмии у людей, страдающих сахарным диабетом, особенно если
диабет сочетается с ожирением и повышенным артериальным давлением.
Мужчины страдают МА чаще женщин, но у женщин с диагностированной МА имеется долговременный риск
преждевременной смерти. Пожилые люди несколько чаще будут иметь МА, чем более молодые люди.
Иногда наличие мерцательной аритмии служит первым признаком развития другого заболевания: синдрома
слабости синусового узла (СССУ). При этом, чаще в связи с атеросклерозом артерии, его кровоснабжающей,
синусовый узел перестает нормально выполнять свои функции. Кроме аритмии это может проявляться периодами
редкого пульса (40, 30 и даже менее ударов в минуту), а также сменой частого и редкого пульса (синдром «тахи-бради»).
При редком пульсе может произойти кратковременная потеря сознания.
Феномен Ашмана
Иногда при фибрилляции предсердий отдельные комплексы QRS могут быть абберантными (расширенными и деформированными), как показано на ЭКГ 6. Это происходит, когда импульс из предсердий достигает желудочков, не полностью вышедших из состояния рефрактерности.
Феномен Ашмана наблюдается, когда после длительного интервала R-R следует короткий — R-R с абберантным QRS комплексом. Феномен Ашмана, обычно, возникает при фибрилляции предсердий, но может быть и при других суправентрикулярных тахикардиях.
ЭКГ 10. Абберантный QRS комплекс при фибрилляции предсердий. Феномен Ашмана
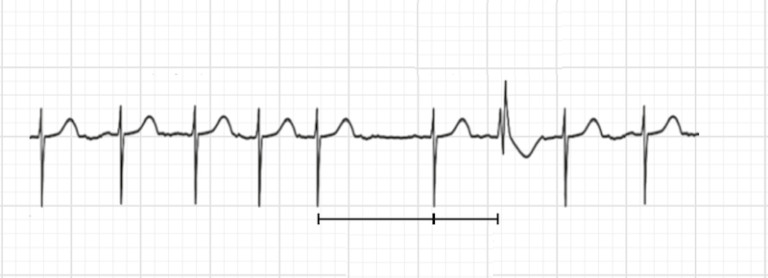
Основные признаки фибрилляции предсердий:
- Отсутствие зубцов P во всех отведениях.
- Регистрация волн фибрилляции f.
- Разные интервалы R-R, т.е. нерегулярность желудочковых сокращений.
Общие рекомендации при мерцательной аритмии
Оценить тяжесть мерцательной аритмии, эффективность ее лечения помогает определение дефицита пульса. Этот метод основан на том, что при мерцательной аритмии не все сокращения сердца ощущаются на запястье в виде пульсовой волны. Чем больше неполноценных сокращений, тем меньше их ощущается на запястье.Оценить тяжесть мерцательной аритмии помогает определение дефицита пульса.
Чтобы определить дефицит пульса, надо сосчитать за одну минуту количество сокращений сердца методом аускультации с помощью фонендоскопа и частоту пульса на периферической артерии. Из количества сокращений сердца вычитается частота пульса на руке. Если нет разницы (дефицита пульса), значит, заболевание протекает более благоприятно, и терапия подобрана хорошо. Если же разница велика, это означает, что сердце сокращается неэффективно, и лечение требует коррекции.
Рекомендации по самопомощи
- Для предупреждения приступа.
- Не прекращайте самостоятельно прием лекарств, назначенных вам врачом. Не пробуйте самостоятельно снизить их дозу, даже если чувствуете себя хорошо очень длительное время.
- Запоминайте, а лучше записывайте, какие антиаритмические средства, и с каким результатом вам назначались и назначаются. Это поможет врачу подобрать наиболее подходящее именно для вас лечение и будет полезно в случае оказания экстренной помощи. Желательно иметь на руках электрокардиограммы, зарегистрированные при нормальном ритме и во время приступа аритмии, а также другую медицинскую документацию.
- Заблаговременно выясните у лечащего врача, когда вам назначен контрольный визит, через какое время и к кому надо обращаться за медицинской помощью, если аритмия не проходит.
- Во время приступа.
- Обеспечьте доступ свежего воздуха (откройте окно, форточку, расстегните затрудняющую дыхание одежду).
- Удобно, без напряжения сядьте. Если есть резкая слабость или головокружение, будет лучше лечь.
- Не принимайте самостоятельно противоаритмические средства, если только их не порекомендовал вам врач.
- При необходимости примите корвалол (валокордин) или другое успокоительное средство, которое вам назначил врач.
- Если аритмия сопровождается резким ухудшением самочувствия, появлением болей за грудиной, резкой слабостью, удушьем, то необходимо обратиться за медицинской помощью незамедлительно.
Нужно ознакомить с этими мероприятиями ваших родных и близких. Будет лучше, если в нужный момент они не растеряются и смогут вам помочь.
Подготовлено по материалам книги «Нарушения ритма сердца» Трешкур Т.В., Пармон Е.В., Овечкина М.А. и др.
Классификация по степени выраженности клинических проявлений
Шкала симптомов (EHRA-score) – это простой инструмент для оценки тяжести симптомов, которые возникают при фибрилляции предсердий. Классификация аритмии по данному признаку широко используется в клинической практике при ведении пациентов с ФП.
EHRA I – признаки нарушений ритма полностью отсутствуют.
EHRA II – у больного обнаруживаются легкие симптомы, при этом ФП не нарушает повседневной активности пациента.
EHRA III – наблюдаются тяжелые клинические проявления ФП, ощутимо снижающие качество жизни и препятствующие привычной активности.
EHRA IV – у больного имеются инвалидизирующие симптомы, аритмия вынуждает пациента прекратить ежедневную активность.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом
Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Осложнения
Фибрилляция может вызвать потенциально опасные для жизни проблемы со здоровьем.
Сгустки крови (тромбы)
Кровь может скапливаться в предсердиях, если сердце бьется нерегулярно. В местах застоя могут образовываться тромбы.
Сегмент сгустка, называемый эмболом, может оторваться и попасть в разные части тела через кровоток и вызвать закупорку.
Эмбол ограничивает приток крови к почкам, кишечнику, селезенке, мозгу или легким. Сгусток крови может быть смертельным.
Инсульт
Инсульт возникает, когда эмбол блокирует артерию в головном мозге и снижает или останавливает приток крови к части мозга.
Симптомы инсульта различаются в зависимости от того, в какой части мозга он возникает. Последствия инсульта могут включать мышечную слабость на одной стороне тела, спутанность сознания, потерю чувствительности и проблемы со зрением, а также трудности с речью и движением.
По данным CDC, инсульт — основная причина инвалидности и пятая по частоте причина смерти в мире.
Сердечная недостаточность
Мерцательная аритмия может привести к сердечной недостаточности, особенно при высокой частоте сердечных сокращений. Когда частота сердечных сокращений нерегулярна, количество крови, текущей от предсердий к желудочкам, меняется при каждом сердечном сокращении.
Таким образом, желудочки могут не заполняться до сердцебиения. Сердце не может перекачивать достаточно крови к телу, и количество крови, ожидающей циркуляции, вместо этого накапливается в легких и других областях.
Когнитивные проблемы
Исследование, опубликованное в Журнале Американской кардиологической ассоциации, показало, что у людей с фибрилляцией более высокий долгосрочный риск когнитивных проблем и деменции, которые не связаны со снижением кровотока в мозге.
Прогноз
Прогноз зависит в первую очередь от того, каким заболеванием вызвана аритмия (напр., при ревматических митральных пороках сердца возникновение М. а. быстро ведет к развитию сердечной недостаточности; то же самое наблюдается при болезнях, сопровождающихся обширными и тяжелыми поражениями сердечной мышцы,— крупноочаго вом инфаркте миокарда, застойной кардиомиопатии). Напротив, при отсутствии пороков сердца и хорошем функциональном состоянии левого желудочка прогноз в подавляющем большинстве случаев вполне благоприятный.
См. также Аритмии сердца.
Библиография Томов Л. и Томов Ил. Нарушения ритма сердца, пер. с болг., София, 1976; Чазов Е. И. и Боголюбов В. М. Нарушения ритма сердца, М., 1972, библиогр.; Шестаков С. В. Мерцательная аритмия (мерцание и трепетание предсердий), М., 1951, библиогр.; Watanabe Y. a. Dreifus L. S. Cardiac arrhythmias, N. Y., 1977.
В. А. Богословский.
Медикаментозное лечение мерцательной аритмии
Прежде всего, необходимо выявить главную причину мерцательной аритмии.
Чтобы вылечить мерцательную аритмию, по возможности необходимо устранить ее основную причину.
Подходы к лечению постоянной и пароксизмальной форм мерцательной аритмии различны. Рассмотрим их.
Лечение пароксизмальной формы мерцательной аритмии
Лечение пароксизмальной формы мерцательной аритмии можно разделить на профилактику приступа (пароксизма) и действия во время возникшего пароксизма.
Рекомендуемые профилактические меры
- Лечить заболевание, послужившее причиной аритмии.
- Восполнять недостаток калия и магния в организме. Эти электролиты усиливают действие друг друга: магний способствует проникновению калия внутрь клетки. Поэтому сочетание их в препаратах (панангин, аспаркам и др.) более эффективно. Нельзя забывать об овощах и фруктах с богатым содержанием этих элементов (тыква, кабачки, арбузы, бананы, изюм, курага).
- Профилактика специальными противоаритмическими препаратами, которые подбираются индивидуально.
- Если доказано участие нервной системы в возникновении приступа, полезны следующие мероприятия:
При вагусном типе:
- Устранение вздутия живота, запоров.
- Рекомендуется избегать резких поворотов, наклонов туловища.
- Некоторое ограничение объема употребляемой пищи.
- После еды рекомендуется находиться в вертикальном положении, не есть на ночь.
- У тучных людей большое значение имеет постепенное снижение массы тела.
- Если нет противопоказаний, назначают препараты, подавляющие активность блуждающего нерва.
При гиперадренэргическом типе:
- Избегать эмоционального напряжения. Эта рекомендация выглядит очень простой, но когда дело доходит до практики, она становится трудновыполнимой. Если приступы наблюдаются по утрам, уместен профилактический прием успокоительного на ночь (настой валерианы, пустырника, пиона и т.п.).
- Более продолжительный отдых. Просто необходимо увеличить время ночного сна. Это мероприятие может в конечном счете заменить лекарства, не пренебрегайте им. Возможен отдых в дневное время.
- Полезно проконсультироваться у врача лечебной физкультуры по поводу правильной организации физической активности.
- Ограничение употребления кофе, крепкого чая, спиртных напитков, курения.
Для прерывания возникшего пароксизма мерцательной аритмии врач индивидуально подбирает антиаритмический препарат. Если лекарственная терапия неэффективна, то синусовый ритм восстанавливают с помощью электроимпульсной терапии.
Лечение постоянной формы мерцательной аритмии
Несмотря на то, что мерцательная аритмия стала постоянной, обсуждается возможность восстановления синусового ритма. Это — ответственное решение. Для определения дальнейшей тактики врачебной тактики собирается консилиум. Врачи еще и еще раз сообща обсуждают все «за» и «против».
При мерцательной аритмии важно обеспечить достаточное кровоснабжение внутренних органов. Определяющим моментом является частота сокращения желудочков
Она может быть слишком быстрой или наоборот слишком медленной.
Частое сокращение желудочков замедляют. Как уже несколько раз говорилось, предсердия и желудочки разделяет атриовентрикулярный узел и от него зависит, какое количество сигналов пройдет к желудочкам. Созданы препараты, которые влияют на атриовентрикулярный узел и заставляют его пропускать меньше импульсов. С их помощью можно регулировать частоту сердечных сокращений.
Бороться со слишком медленным сокращением желудочков медикаментозными средствами гораздо сложнее. В этом случае чаще используются хирургические методы лечения.Нельзя забывать о таком осложнении мерцательной аритмии, как образование тромбов. Чтобы остановить этот неблагоприятный процесс, больным с постоянной формой мерцательной аритмии назначают лекарства, которые уменьшают свертывание крови и препятствуют образованию тромбов.
Например, прием аспирина помогает предотвратить тромбообразование. Но подобрать дозу и режим приема аспирина может только врач.
Этиология
М. а. относится к распространенным формам нарушений сердечного ритма. Чаще всего она наблюдается у больных ишемической болезнью сердца, при атеросклеротическом и миокардитическом кардиосклерозе, митральных пороках сердца (особенно митральном стенозе) и тиреотоксикозе. В более редких случаях причинами ее возникновения служат нарушения гемодинамики и изменения миокарда при миокардитах, кардиомиопатиях. В очень редких случаях М.а. является следствием травм сердца, в т. ч. операционной, раздражения предсердий зондом или их электрической стимуляции, электротравмы. Известны случаи возникновения М. а. при токсикоинфекциях (пневмония, тифы и др.), а также интоксикациях (окисью углерода, симпатомиметическими аминами, сердечными гликозидами и др.). По данным разных авторов, острый инфаркт миокарда осложняется М. а. в 5—17% случаев. Еще реже это нарушение ритма наблюдается при эмболии легочной артерии, а также у больных с легочным сердцем. Описаны случаи семейной М. а. в сочетании с отосклерозом или без него. Нередко М. а. сочетается с синдромом Вольффа — Паркинсона-Уайта (см. Вольффа-Паркинсона-Уайта синдром). Пароксизмы М. а. иногда возникают при значительном психоэмоциональном напряжении или вскоре после него. В связи с этим многие ученые предполагают, что М. а. может иметь чисто психогенное происхождение. Однако более вероятно, что в подобных случаях психоэмоциональные факторы играют лишь роль пускового механизма аритмии у людей с органическими изменениями предсердий или с наличием предпосылок к их ишемии (своеобразная форма ишемической болезни сердца).
Опасность
Однозначного ответа на вопрос, сколько живут с мерцательной аритмией, не существует
Если больной уделяет внимание состоянию здоровья и следует рекомендациям врача, у него есть все шансы дожить до глубокой старости
Среди распространенных осложнений болезни — сердечная недостаточность и тромбоэмболия. Митральный стеноз, осложненный аритмией, может привести к закупорке внутрипредсердным тромбом атриовентрикулярного отверстия, из-за чего сердце остановится. При попадании тромбов в систему артерий, сосредоточенную в большом круге кровообращения, может наблюдаться тромбоэмболия любого органа. При этом в 60% случаев тромбы идут в церебральные сосуды, из-за чего развивается ишемический инсульт.
Какой прогноз?
Прогноз для жизни при мерцательной аритмии определяется в первую очередь, причинами заболевания. Так, например, у выживших при остром инфаркте миокарда и при значительном кардиосклерозе краткосрочный прогноз для жизни может быть благоприятным, а для здоровья и в среднесрочной перспективе неблагоприятным, так как в незначительный промежуток времени у пациента развивается хроническая сердечная недостаточность, ухудшающая качество жизни и сокращающая ее продолжительность.
Тем не менее, при регулярном приеме назначенных врачом препаратов прогноз для жизни и здоровья несомненно улучшается. А пациенты, с зарегистрированной в молодом возрасте постоянной формой МА, при должной компенсации живут с ней еще вплоть до 20-40 лет.
Как лечить тахикардию

Главные принципы лечения тахикардии предусматривают:
- Лечение заболевания, спровоцировавшего сердечную патологию (ускоренное сердцебиение).
- Коррекцию/устранение состояний, вызывающих болезнь.
- Нормализацию режима труда и отдыха.
- Отказ от спиртных напитков, курения, употребления в больших количествах кофе и крепкого чая.
- Использование седативной терапии, направленной на улучшение эмоционального состояния.
- Назначение препаратов магния и калия, нормализующих работу сердца.
- Использование противоаритмической терапии – таблеток от тахикардии, оказывающих влияние на сердечный ритм и темп.
Чаще всего при лечении тахикардии используется комплексная терапия, предполагающая синтез антиаритмических препаратов и мероприятий, нацеленных на устранение основного заболевания, ликвидацию причинных факторов. Пациентам внутривенно струйно вводят лидокаин (1 мг на 1 кг массы). Процедура занимает несколько минут. Если ожидаемый эффект не наступает, введение лидокаина повторяют через 15 минут.
Если тахикардия сопровождается резким снижением артериального давления, последнее повышают с помощью норадреналина или других прессорных аминов, за счет чего нормализуется синусовый ритм. При отсутствии эффекта дополнительно проводят электроимпульсную терапию.
Малоинвазивная хирургия при лечении тахикардии
При лечении учащенного сердцебиения может быть применена малоинвазивная хирургия. К часто используемым методам относятся:
- Установка кардиостимулятора. Операция проводится под местной анестезией. Параллельно ключице выполняется кожный разрез. Пунктируя подключичную вену, вводят электрод кардиостимулятора. Для контроля над его перемещением используют рентгенографический метод. Как только электроды подключают к мышце сердца, их свободные фрагменты соединяют с кардиостимулятором. Затем в специально сформированной полости (выполняется в проекции большой грудной мышцы) осуществляют установку оборудования.
- Радиочастотная катетерная абляция. Для определения очага аритмии через крупные вены вводят катетеры-электроды. Перед этим в крупные сосуды устанавливают гемостатическиеинтродьюсеры (в форме трубочек), защищающие сосуды. Электроды доставляют непосредственно в сердце под контролем рентгеноскопии. Затем, используя «абляционный» электрод, «прижигают» очаги тахикардии. В среднем операция занимает 45 минут – время зависит от глубины залегания и размера очага. Уже на вторые сутки пациента выписывают.
Во многих современных медицинских центрах хирургии успешно проводят такие операции.
Лечение тахикардии у беременных
Синусовая тахикардия при беременности является вариантом нормы, если не оказывает негативного воздействия на состояние женщины. Проявления болезни объясняются увеличившейся нагрузкой на сердце во время вынашивания ребенка, набором массы тела, необходимостью поддержания постоянного притока крови к матке.
- диетическое питание;
- полноценный отдых;
- употребление не менее 2 литров жидкости в день;
- прием витаминно-минеральных комплексов.
Если тахикардия является выраженной и частота сердечных сокращений увеличивается более чем до 90-100 ударов в минуту, обязательна консультация кардиолога. При лечении заболевания у беременных допустимо использование:
- бета-блокаторов (позволяют контролировать влияние адреналина на синусовый узел);
- антиаритмических препаратов и блокаторов кальциевых каналов (отвечают за регулирование генерирования электроимпульсов синусовым узлом).
Самостоятельный подбор лекарственных препаратов беременной без врачебной консультации недопустим, так как многие антиаритмические лекарства способны вызывать серьезные нарушения в развитии плода.








