Миокардиодистрофия
Содержание:
- Как проявляется ИБС
- Классификация миокардиодистрофии
- Диагностика миокардиодистрофии
- Лечение
- Причины ВСД
- Лечение и прогноз
- Питание и режим дня при миокардиодистрофии.
- Классификация
- Диагностика Геморрагической болезни новорожденных:
- Причины и факторы риска развития ишемической болезни сердца
- Причины миокардиодистрофии
- Симптомы вегетативной дисфункции сердца
- Разновидности вторичной дистрофии, их клиника
- Прогноз. Профилактика
Как проявляется ИБС
Самой частой жалобой у пациентов с ишемией является боль в области груди. Её характер, точная локализация, интенсивность и длительность зависят от формы заболевания.
Так, при стенокардии напряжения (одной из самых распространённых форм), наблюдаются:
- боль в области грудины, возможно, отдающая в левую руку, спину или нижнюю челюсть, реже – в эпигастрий (область непосредственно под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку) длительностью в среднем 2-5 (не более 20) минут; эквивалентами боли могут быть ощущение тяжести, жжения в области груди, одышка;
- боль возникает во время физической нагрузки или выраженного психоэмоционального стресса и быстро исчезает после прекращения воздействия этих факторов или через 1–3 минуты после приёма нитроглицерина.
Особенностью клинических проявлений при вазоспастической стенокардии является высокая интенсивность болей, при этом приступы, как правило, возникают ночью и рано утром, а также при воздействии холода на открытые участки тела.
Особенностью болевого синдрома при микрососудистой стенокардии является то, что характер и локализация болей схожи со стенокардией напряжения, но появляются через некоторое время после физической нагрузки или стрессовой ситуации, а также в покое, при этом практически не проходят после приёма нитратов (например, нитроглицерина).
Классификация миокардиодистрофии
Классификация, в основу которой положены провоцирующие факторы, выглядит так:
- Дисгормональная миокардиодистрофия. Этот вариант патологии всегда развивается на фоне того или иного гормонального дисбаланса. Климактерические изменения в организме женщин, возрастное уменьшение выработки тестостерона у пожилых мужчин, патологии щитовидной железы, другие эндокринные нарушения вызывают метаболические сбои в организме. В результате сердце недополучает питательные вещества в полном объеме, развивается дистрофия миокарда.
- Дисметаболическая миокардиодистрофия. Эта форма развивается из-за нарушения обмена, спровоцированного неправильным питанием. Дефицит определенных элементов в рационе приводит к анемиям, авитаминозам, и, как следствие, к обменным нарушениям. В эту же группу можно внести белковый дефицит, диабет, и других важных составляющих. К примеру, взрослый человек, выбравший для себя веганство, или женщина, стремящаяся к похудению и постоянно соблюдающая строгую диету, должны помнить, что нехватка питательных элементов чревата серьезными сердечными нарушениями.
- Миокардиодистрофия смешанного генеза — это состояние, возникающее в результате других установленных причин, за исключением дисгормональных и дисметаболических нарушений. Смешанный или сложный генез включает в себя последствия интоксикаций, инфекционных заболеваний, нейро-мышечных патологий.
В отдельную группу выделяют миокардиодистрофию неуточненного генеза, т. е. состояние, причину которого не удалось установить после всестороннего обследования и применения всех известных методов диагностики.
Приведенная классификация в кардиологической практике может существенно расширятся. То есть, работая с конкретным пациентом, кардиолог может точнее выделить причину, спровоцировавшую дистрофию сердца. Практические врачи выделяют:
- Тонзиллогенную МКД. Если ребенок или взрослый человек часто страдает ангинами или имеет диагноз хронический тонзиллит, в результате постоянного воспаления миндалин активизируется деятельность некоторых участков мозга, отвечающих за усиленную выработку адреналина и норадреналина, заставляющих миокард сокращаться в усиленном режиме. Повышенная нагрузка вызывает перенапряжение мышечных волокон, развивается дистрофия миокарда.
- Анемическую МКД. При анемиях сердечная мышца, как и другие ткани, страдает от гипоксии. Дело в том, что именно гемоглобин осуществляет транспорт кислорода к тканям, а при его дефиците начинают развиваться гипоксические явления. Миокард пытается компенсировать дефицит кислорода, сокращается быстрее, чем обычно. Систематическая повышенная нагрузка приводит к миокардиодистрофии.
- МКД спортивных перегрузок. Если спортсмен постоянно превышает свои биологические возможности, тренируется в усиленном режиме, сердце вынуждено сокращаться быстрее, чем обычно. Закономерное последствие — повышенная нагрузка приводит к миокардиодистрофии.
- Алкогольная МКД. Причина патологии – злоупотребление алкоголем. Не стоит думать, что проблемы с деятельностью миокарда возникают только у людей сильно пьющих. Если у пациента снижен иммунитет, он подвержен частым стрессам или имеет другие хронические заболевания, алкогольный фактор будет иметь значение и при небольших, но регулярных приемах спиртного.
- Токсическая МКД. Эту форму заболевания провоцируют не только токсические и наркотические вещества. Сюда же в полной мере относятся медикаменты, такие как глюкокортикоидные гормоны, некоторые химиотерапевтические препараты.
- Климактерическая МКД. Возникает на фоне дефицита эстрогенов.
- МКД при заболеваниях щитовидной железы (гипотиреоз и гипертиреоз). Развитие миокардиодистрофии провоцирует дефицит или избыток гормонов щитовидной железы.
- Нейроэндокринная МКД. Причиной этой формы патологии считается хронический стресс. Миокард, вынужденный работать в условиях хронического стресса, сокращается в усиленном режиме, мобилизуя свои «экстренные» возможности и испытывая постоянное напряжение.
Диагностика миокардиодистрофии
Пациенты, у которых обнаруживается данная патология, зачастую болели заболеваниями, которые сопровождаются недостаточным снабжением кислорода органов и систем, нарушениями обмена веществ. Для подтверждения диагноза используются такие методы обследования:
- электрокардиография при дистрофии миокарда имеет следующие изменения: нарушение сократительной функции и снижение работы проводящей системы сердечной мышцы, патологические изменения ритма;
- эхокардиография – позволяет обнаружить расширение камерных стенок сердца, структурные изменения в них;
- рентгенография ОГРК — диагностируется кардиомегалия.
Также назначаются общие лабораторные анализы крови, мочи, определение уровня гормонов.
Лечение
Терапия дегенерации миокарда прежде всего заключается в установлении истинной причины и ее устранении. Только в самых тяжелых случаях больного госпитализируют. В основном человек лечится амбулаторно, периодически посещая кардиолога и других профильных врачей.
Терапия предполагает:
- ограничение физических нагрузок или снижение их активности;
- больному показано полноценное питание с содержанием белков и углеводов, организм должен получать все необходимые вещества;
- исключить вредные привычки;
- произвести корректировку гормонального фона;
- назначить симптоматическое медикаментозное лечение, например, при анемии – препараты железа, при недостатке витаминов назначают витаминно-минеральные комплексы, для питания сердечной мускулатуры – милдронат, ретаболил и другие, при аритмии – блокаторы кальциевых каналов и так далее;
- лечение хронических заболеваний: при тонзиллите показано провести тонзилэктомию, при заболеваниях щитовидной железы устраняют причины, назначают лечение, возможна частичная или полная резекция, при сахарном диабете назначается диета и инъекции инсулина.
В каждом конкретном случае лечение будет подбираться строго индивидуально, в зависимости от первичной патологии
Больному важно следовать инструкциям доктора, полностью придерживаться назначенного лечения и образа жизни. В таком случае состояние улучшиться, а обострение спадет
Причины ВСД
В основе заболевания — нарушение нейрогуморальной регуляции вегетативной нервной системы, отвечающей за стабильность и слаженность деятельности всех внутренних органов и организма в целом. Это отдел нервной системы, не подчиняющийся сознанию и управлению волей человека.
Причин заболевания много. Среди первых выступают гормональные нарушения, в том числе преходящие — в период полового созревания, менопаузы, беременности. Существенную роль играют инфекционные болезни (в том числе и физическая детренированность после инфекции), очаги хронической инфекции (кариес, синусит, тонзиллит), аллергия. Предрасполагают к расстройству психоэмоциональное перенапряжение ,черепно-мозговые травмы, малоподвижный образ жизни, вредные привычки — курение, алкоголь, неправильное питание
Важное значение имеет наследственная предрасположенность
Лечение и прогноз
Лечением миокардиодистрофии занимается кардиолог
Пациентам с 1 или 2 стадией болезни важно подобрать адекватную медикаментозную терапию и скорректировать режим. Госпитализировать их не нужно
Очень важно установить причину, повлекшую проблемы с сердцем, ее устранение является первостепенной целью терапии.
Медикаменты подбираются врачом и принимаются строго по назначениям. Самолечение при миокардиодистрофии недопустимо, так как упущенное время чревато осложнениями. Кардиологи используют несколько лекарственных групп для устранения симптомов, это:
- Бета-блокаторы. «Бисопролол», «Метопролол», «Анаприлин», «Бикард» нормализуют сердечный ритм, уменьшают частоту сердечных сокращений.
- Препараты, улучшающие обмен – «Милдронат», «Тиотриазолин», «Рибоксин». Способствуют улучшению питания миокарда, восстанавливают поврежденные кардиомиоциты.
- «Курантил», «Дипиридамол» – препараты, улучшающие микроциркуляцию.
- «Панангин», «Аспаркам» – восполняют дефицит калия, магния.
- Витаминные препараты — витамин С, витамины группы В.
Этим небольшим перечнем медикаментозных средств лечение не ограничивается. В зависимости от причинных факторов пациенты врач может назначить и дополнительный препарат – гипотензивный, гормональный, ферментный, антиагрегант и прочее
Следует понимать, насколько важно вовремя подобрать не только медикаментозную терапию, но и скорректировать общий режим пациента
Питание
Оно имеет огромное значение для здоровья сердца. Если вы любите соленое, острое, сладкое, все «вкусненькое», готовьтесь, что с годами у вас появится лишний вес, проблемы с артериальным давлением и прочие «радости». Если вы, напротив, питаетесь по собственно установленным принципам, например, отдаете предпочтение растительной пище, исключая мясную, подолгу сидите на диетах и употребляете сомнительные пищевые добавки – проблем также не избежать.
Поэтому вывод прост – питание при миокардиодистрофии должно быть полноценным, сбалансированным, удовлетворяющим все потребности нездоровых кардиомиоцитов.
Достигается это за счет следующих принципов:
- Ограничения поваренной соли. Рекомендованное количество – 3 грамма в сутки.
- Удвоенное количество витаминов. Диета дополняется за счет свежих овощей и фруктов, которые должны появляться в меню до 6 порций в день.
- Правильный питьевой режим. Питье – это простая вода, морсы без сахара. Газировка, сладкие напитки и соки в коробках запрещены. Объем питья за сутки, включая первые блюда – не более 1,2 литра.
- Снижение общей калорийности рациона за счет исключения жирных продуктов, копченостей, жирных бульонов и колбасных изделий.
Можно взять за основу средиземноморский рацион. Кстати, люди, которые его придерживаются, почти не страдают болезнями сердца.
Профилактика миокардиодистрофии – не только правильный рацион. Правильный режим плюс исключение всех причинных факторов, описанных выше – лучший профилактический алгоритм.
Питание и режим дня при миокардиодистрофии.
- Необходимо ложиться спать и просыпаться в одно и то же время. На ночной сон выделяют не менее 8 часов и 1-2 часа на дневной отдых.
- Регулярные физические тренировки, минимум 4 раза в неделю по 30 минут. Лучше, если занятия будут ежедневными. Нагрузки не должны быть чрезмерными, иначе это приведет к изнашиванию миокарда. При ухудшении состояния больным назначают полупостельный режим.
- Рекомендованы лечебная физкультура, дыхательная гимнастика, плаванье, ходьба (1,5-3 км в день), комфортная езда на велосипеде, дозированная нагрузка на тренажерах. Избегать поднятий тяжестей и соревновательных видов спорта.
- Во время тренировок не должно возникать одышки, головокружения, боли в груди. При появлении этих симптомов необходимо сделать перерыв для нормализации работы сердца.
- Необходимо избегать перегревания и переохлаждения. При высокой температуре ускоряется сердцебиение и увеличивается нагрузка на миокард. Переохлаждение вызывает спазм сосудов и ухудшает кровообращение.
- Из физиопроцедур рекомендованы: контрастный душ, хвойные и сероводородные ванны, ванны с морской солью.
- Общий массаж курсами 2 раза в год для улучшения кровообращения и уменьшения отеков. Для ежедневного использования можно приобрести портативные массажеры.
- Избегать психических нагрузок. В периоды повышенного эмоционального напряжения рекомендован прием седативных препаратов (валериана, пустырник). Это поможет избежать излишней стимуляции сердца симпатическим отделом нервной системы.
- Отказаться от алкоголя и курения. Алкоголь и никотин повреждают кардиомиоциты и повышают кровяное давление, что увеличивает нагрузку на сердце. Особенно нежелательны они в сочетании с физическими упражнениями.
Основные принципы диеты при миокардиодистрофии
- Удвоенное потребление витаминов для улучшения обменных процессов
- Ограничение соли до 3 г в день помогает избежать задержки жидкости
- Питьевой режим до 1-1,5 литров в день помогает снизить объем крови в организме и облегчить работу сердца
- Ограничение калорийности рациона для профилактики ожирения
Рекомендованы:
- кисломолочные и молочные продукты;
- нежирные сорта мяса и рыбы в отварном виде или запеченном виде;
- яйца;
- крупы в виде каш, запеканок, пудингов;
- супы на слабом мясном, рыбном или овощном бульоне;
- ягоды и фрукты, особенно богатые калием (бананы, абрикосы, курага, изюм);
- овощи, особенно богатые коэнзимом Q10 (шпинат, арахис, брокколи, цветная капуста, сладкий перец, морковь, батат).
Запрещены:
- крепкий чай и кофе;
- наваристые бульоны;
- животные жиры;
- жирные сорта мяса и рыбы;
- копченые, пряные и острые блюда.
Классификация
Дегенеративные изменения в миокарде имеют несколько разновидностей в зависимости от специфики болезни и ее локаций.
Виды сердечной дистрофии:
- Миокардиодистрофия у спортсменов. Причины и симптоматика описаны в предыдущем разделе;
- Очаговая (ишемическая) дистрофия возникает по причине прекращения циркуляции крови в полном объеме по важным артериям. Часто протекает бессимптомно, но может вызывать предынфарктные состояния, которые отличаются безболезненностью. Это форма считается пограничным состоянием между инфарктом и тахикардией;
- Дисгормональная. Причина развития – гормональные перестройки в результате эндокринных или заболеваний половой системы;
- Тонзилогенная дегенерация миокарда возникает в результате наличия стрептококковой инфекции, источником которой являются воспаленные миндалины. В данном случае белок сердечных клапанов схож с белком бактерий, поэтому они повергаются атаке иммунных клеток;
- Старческая дегенерация миокарда – возрастные анатомические изменения сердечной мускулатуры;
- Алкогольная дистрофия или бычье сердце характерно для лиц, страдающих алкоголизмом. Заболевание проявляется отдышкой и нарушением сердечной ритмики;
- Диффузная дистрофия наличие воспаления по различным причинам.
Диагностика Геморрагической болезни новорожденных:
Если возникло подозрение на геморрагическую болезнь новорожденного, нужно исследовать свертываемость крови, определить количество тромбоцитов, определить время кровотечения. После этого или вместе с этими показателями определяют протромбиновое время, активированное частичное тромбопластиновое время, гематокрит и гемоглобин.
При геморрагической болезни новорожденных время свертывания крови длиннее положенного, а время кровотечения в норме, как и количество тромбоцитов. Для подтверждения диагноза необходимо удлинение ПВ и АЧТВ, при этом тромбопластиновое время нормальное. Если кровопотери ребенка сильные, то находят признаки анемии. Но они проявляются ярко только на вторые или третьи сутки после кровотечения.
Дифференциальная диагностика
Гематемезис и мелена у только что родившихся детей дифференциирются с «синдромом проглоченной крови матери», который случается у 1 из 3 детей, у которых в первые дни жизни находят кровь в рвоте или кале. Для разоичения проводят тест Апта: кровянистые рвотные массы или кал нужно развести водой, получить розовый раствор с гемоглобином. После центрифугирования 4 мл надосадочной жидкости смешивают с 1 мл 1% раствора гидроксида натрия.
Если через 2 минуты оттенок жидкости стал коричневым, то в ней есть материнская кровь, а именно – гемоглобин А. Если розовый тон сохраняется, то говорят о фетальном гемоглобине Г, то есть в рвоте или кале есть кровь самого ребенка.
Необходима дифференциальная диагностика с наследственными коагулопатиями, ДВС-синдромом у детей и тромбоцитопенической пурпурой новорожденных. Для такого отличия нужно провести развёрнутую коагулограмму, а в некоторых случаях и тромбоэластограмму.
Время свёртывания крови (по Бюркеру) у доношенного новорожденного составляет 4 минуты. При геморрагической болезни, гемофилии и ДВС-синдроме оно удлинено. А при тромбоцитопении у грудничка оно в норме. Время кровотечения в норме – 2-4 минуты (столько же – при геморрагической болезни, гемофилии), а при тромбоцитопении и ДВС-синдроме оно длиннее, чем нужно.
Норма количество тромбоцитов у новорожденных – 150-400×109/л. При ДВС-синдроме и тромбоцитопении оно снижено. Эти данные помогают в дифференциальной диагностике похожих геморрагических заболеваний грудничков.
Причины и факторы риска развития ишемической болезни сердца
Основной причиной развития является атеросклероз коронарных артерий, характеризующийся формированием атеросклеротических бляшек, которые со временем увеличиваются, сужают просвет сосудов и затрудняют коронарный кровоток.
В редких случаях ИБС развивается в результате бактериального эндокардита, врожденных аномалий отхождения коронарных артерий, коронарных васкулитов при системных заболеваниях и коллагенозах, передозировки сосудосуживающих препаратов и некоторых наркотических средств и некоторых других заболеваний и состояний.
При этом к ИБС предрасполагают:
- дислепидемия – нарушение обмена холестерина и/или других жиров;
- повышенное артериальное давление;
- курение;
- злоупотребление алкоголем;
- сахарный диабет;
- низкая физическая активность;
- ожирение;
- наследственная отягощенность.
Кроме того, вероятность развития ИБС повышается с возрастом. По статистике, мужчины страдают этим заболеванием чаще женщин.
Причины миокардиодистрофии
Этиология миокардиодистрофии
- Нарушения питания сердца, вследствие чего клетки не получают достаточное количество кислорода и питательных веществ.
- нарушение коронарного кровообращения;
- хроническое легочное сердце;
- анемия, уровень гемоглобина в крови менее 90-80 г/л;
- горная болезнь;
- артериальная гипертензия;
- пороки сердца;
- Нервное напряжение, приводящее к значительному повышению адреналина и чрезмерной работе сердца;
- длительные стрессы;
- депрессии;
- неврозы;
- Непосильные физические нагрузки
- чрезмерные нагрузки у тренированных спортсменов;
- интенсивные физические нагрузки у не тренированных людей
- интенсивные физические нагрузки в период после инфекционных заболеваний (ангины, гриппа);
- Хронические заболевания органов пищеварения, приводящие к дефициту питательных веществ;
- панкреатит;
- цирроз;
- синдром мальабсорбции (нарушение всасывания в кишечнике);
- Нарушения питания, сопровождающиеся нарушением электролитного баланса;
- авитаминоз;
- диеты с минимальным содержанием белка и минеральных веществ;
- Расстройства обмена веществ. Общие заболевания сказываются на состоянии сердца;
- почечная и печеночная недостаточность;
- подагра;
- сахарный диабет;
- ожирение;
- Гормональные расстройства. Высокая концентрация гормонов увеличивает частоту сердечных сокращений. При интенсивной работе истощаются энергетические резервы миокарда.
- тиреотоксикоз;
- болезнь Кушинга;
- климакс;
- период полового созревания;
- Отравление токсинами, которые повреждают клетки миокарда или нарушают обменные процессы.
- алкоголь;
- никотин;
- наркотики;
- прием лекарственных средств (сердечные гликозиды);
- промышленные яды;
- Причинами миокардиодистрофии и новорожденных являются:
- кислородное голодание плода;
- внутриутробные инфекции;
- перинатальная энцефалопатия;
Механизм развития миокардиодистрофии
- Нарушение нервной и гормональной регуляции работы сердца. Сердце находится под воздействием адреналина и симпатической нервной системы. Они усиливают сокращение сердца и постепенно приводят к его истощению.
- Сердце хуже усваивает кислород. Одновременно потребность миокарда в кислороде возрастает.
- Внутри клеток сердца происходит ряд изменений: повышается уровень кальция, что нарушает расслабление миофибрилл. Ухудшается тканевое дыхание. Активируются кальций-зависимые протеазы. Это вещества, разрушающие структуры (митохондрии, миофибриллы) клеток сердца.
- В результате нарушения жирового обмена клетках накапливаются свободные радикалы, которые продолжают разрушать миокард.
- Из поврежденных лизосом высвобождаются ферменты, разрушающие структуру клетки.
- В результате этих процессов резко сокращается количество функционирующих кардиомиоцитов и клеток проводящей системы сердца.
Симптомы вегетативной дисфункции сердца
Симптоматику вегетативной дисфункции выявить достаточно просто, однако для окончательного установления диагноза врачу нужно точно ответить на следующие вопросы: являются ли данные симптомы признаком самостоятельной болезни или же проявлением другого, соматического, неврологического, психического заболевания? Могут ли они означать наличие патологии ССС (сердечно-сосудистой системы): гипертония, ИБС, клапанные пороки, воспаление миокарда?
При установке диагноза вегетативной дисфункции учитывают:
- множественность и разнообразие жалоб, преимущественно касающихся ССС;
- продолжительное течение с эпизодами обострений и затуханием симптоматики;
- не приводит к осложнениям (сердечная недостаточность);
- несовпадение между жалобами и объективными данными, результатами обследования.
Выделяют основные и дополнительные диагностические признаки вегетативной дисфункции. Достоверным можно считать диагноз при наличии двух и больше основных и 2-х дополнительных признаков.
Основные признаки:
- боли в прекардиальной области различного характера (давящие, колющие, пекущие, режущие, сверлящие, ноющие);
- дыхательные расстройства — одышка, чувство нехватки воздуха, неудовлетворенность вдохом, не связанные с физическими нагрузками;
- нестабильность АД и пульса, неадекватное изменение их в ответ на физнагрузку, приступы учащенного сердцебиения;
- неспецифические видоизменения сегмента ST, зубца T на электрокардиограмме, синдром ранней реполяризации желудочков;
- восстановление отрицательного зубца Т на электрокардиограмме после физической нагрузки, положительные ортостатическая и гипервентиляционные пробы с бетаадреноблокаторами.
Дополнительные признаки:
- тахи- или брадикардия, перебои в работе сердца;
- лабильность температуры тела, субфебрилитет, приливы жара, ознобы, боли в мышцах, парестезии;
- головокружения, пресинкопальные и синкопальные состояния (обмороки);
- эмоциональная неустойчивость, чувство тревоги, страха, повышенная раздражительность, плаксивость;
- общая слабость, утомляемость, понижение работоспособности; отсутствие признаков органической патологии со стороны сердечно-сосудистой системы, нервной системы, психических расстройств.
Также есть признаки, наличие которых со стопроцентной вероятностью исключает диагноз вегетативной дисфункции. Выявляются они при осмотре и дополнительном обследовании. Это отеки ног, влажные хрипы в легких, аускультативные шумы в диастолу, увеличение сердца (гипертрофия, дилатация), изменения на ЭКГ (блокада левой ножки п.Гиса, АВ-блокада II-III степени, очаговые изменения, смещение сегмента ST, нарушения ритма кроме единичной экстрасистолии), изменения в анализах крови.
Разновидности вторичной дистрофии, их клиника
Симптомы миокардиодистрофии неспецифичны. Они в разной степени зависят от основной патологии. В результате хронических заболеваний в сердечной мышце формируются дистрофические изменения
Это важно учитывать врачу в лечении миокардиодистрофии. Поэтому выделяются следующие подвиды:
- Тонзиллогенная — возникает в результате осложнения хронического тонзиллита. В анамнезе частые ангины, респираторные заболевания с болями в горле. На этом фоне пациентов беспокоит общая слабость, аритмии, колющие и ноющие боли в области сердца.
- Дисгормональная миокардиодистрофия — возникает у людей обоего пола в подростковом и климактерическом периодах. Гормональная перестройка в связи с повышением или снижением уровня половых гормонов вызывает утомляемость, постоянную усталость, бессонницу, нервную возбудимость, раздражительность, потерю аппетита, чувство тяжести слева от грудины, колющие боли.
- Алкогольная — является результатом длительного злоупотребления алкогольными напитками. Спирт в качестве ядовитого вещества разрушает части клеток, синтезирующие энергию, приводит к снижению уровня калия в крови. У пациентов проявляется одышка, аритмия сердца. Чаще болевой синдром отсутствует.
- Дисметаболическая миокардиодистрофия — возникает при сахарном диабете, вызвана нарушениями обменных процессов при этом заболевании, поражением венечных сосудов. У больных имеются боли в области сердца, очень похожие на приступы стенокардии, но менее интенсивные, не связанные с физической нагрузкой, не снимающиеся нитроглицерином.
- Анемическая форма — встречается при большой кровопотере, малокровии, связанном с разными видами анемии, особенно нелеченной железодефицитной анемией при беременности. У пациентов нарастает одышка, беспокоит тахикардия и чувство перебоев ритма, появляются отеки на ногах, боли ноющего характера в области сердца.
При всех формах миокардиодистрофии у пациентов возникают признаки декомпенсации сердечной деятельности: отеки на ногах, одышка, аритмия, неприятные ощущения или боли в области сердца.
Во время осмотра врач регистрирует расширение границ сердца, прослушивает неясные шумы, аритмию. Для окончательного заключения пациенту необходимо пройти обследование.
Прогноз. Профилактика
Естественное течение миокардитов варьирует так же как и его клинические проявления. У ранее здоровых людей почти всегда отмечается восстановление состояния сердечно-сосудистой системы. При миокардитах, связанных с вакцинацией против натуральной оспы, обычно также происходит быстрая нормализация клинических, лабораторных и эхокардиографических показателей.
Если даже заболевание проявляется сердечной недостаточностью, у больных нередко отмечается лишь слабовыраженное нарушение функции желудочков сердца (фракция выброса левого желудочка от 40 до 50 %), а улучшение происходит в течение недель или месяцев.
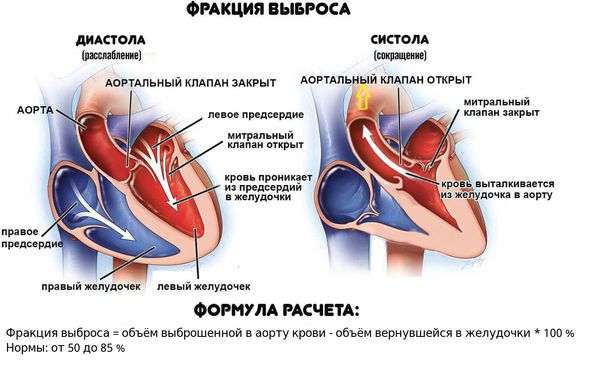
Реже развивается тяжёлое нарушение функции левого желудочка — снижение фракции выброса до 35 % и менее и увеличение конечного диастолического размера левого желудочка до 60 мм и более. В этой группе больных в половине случаев в дальнейшем развивается хроническое нарушение функции левого желудочка, а в 25 % случаев сердечная недостаточность прогрессирует до терминальной стадии, при которой требуется трансплантация сердца или наступает смерть. Однако у оставшихся 25 % больных отмечается спонтанное восстановление функции левого желудочка.
У небольшого числа больных с выраженным нарушением функции левого желудочка заболевание проявляется кардиогенным шоком, при котором нужна механическая поддержка кровообращения. При этом может потребоваться либо достаточно кратковременная поддержка, либо более длительная, продолжающаяся до восстановления функции левого желудочка или трансплантации сердца.
При молниеносном течении миокардита возможен наиболее благоприятный прогноз с выживаемостью, достигающей более 90 %, и без осложнений.
Обморочные состояния, блокада ножек пучка Гиса или снижение фракции выброса левого желудочка менее 40 % можно считать прогностическими показателями смерти или трансплантации сердца. Выраженные симптомы сердечной недостаточности также являются факторами неблагоприятного прогноза.
При вирусных миокардитах в 40-60 % случаев возможно спонтанное восстановление функции миокарда, при этом прогноз благоприятен. Если функции сердечной мышцы не восстанавливаются, то прогноз хуже. В настоящее время отсутствуют надёжные методы, которые позволяли бы прогнозировать спонтанное восстановление функции миокарда. Однако уменьшение числа миоцитов вследствие апоптоза (программируемой гибели клеток) приводит к прогрессированию дисфункции миокарда, так как при этом ограничивается восстановление сердечной мышцы.
Профилактика миокардитов
- проводить санацию очагов хронической инфекции в организме (хронический тонзиллит, гайморит, кариес и др.);
- избегать контакта с людьми, заболевшими вирусными или бактериальными инфекциями;
- вакцинироваться против кори, краснухи, дифтерии, эпидемического паротита, полиомиелита, вируса гриппа;
- соблюдать личную гигиену, что убережёт от поражения грибками, вирусными и бактериальными инфекциями;
- использовать меры защиты от клещей (репелленты, защитная одежда) и других насекомых для исключения заражения болезнями, возбудителей которых переносят эти насекомые;
- вести здоровый образ жизни для профилактики острых респираторных вирусных и бактериальных инфекций.
Важно помнить, что лечение при миокардите назначает врач-кардиолог, самолечение опасно и недопустимо.








