Что происходит с человеком перед смертью
Содержание:
- Почему при коронавирусе снижается сатурация?
- Примечания
- Применение препарата в медицинских целях
- Причины
- Последовательность околосмертных переживаний
- Факторы риска внезапной сердечной смерти
- Первая помощь
- Стадии телесной смерти: зачем это нужно знать
- Симптомы синдрома вегетативной дистонии
- Диагностики внезапной смерти
- Оказание первой помощи
- Тетрада Фалло
- Что такое внезапная остановка сердца?
- Что нужно иметь в виду
- Как поднять сатурацию после вирусной пневмонии?
- Что делать, если упала сатурация?
- Факторы риска синдрома детской внезапной смерти
- Разновидности обмороков
- Признаки инфаркта: как распознать?
Почему при коронавирусе снижается сатурация?
Не у всех пациентов при COVID-19 снижается сатурация, а только при развитии осложнения — вирусной пневмонии. Снижение сатурации говорит о вероятной дыхательной недостаточности. Если коронавирусная инфекция проникла к легочной ткани, а иммунитет человека не может справиться с ней, в легких начинается деструктивный процесс — альвеолярные перегородки (и интерстиций) повреждаются и воспаляются, а сами альвеолы заполняются жидким экссудатом — в норме они заполнены воздухом и являются начальным пунктом транспортировки кислорода к органа, в том числе к сердцу и головному мозгу. Поскольку при коронавирусе повреждение бронхиального дерева не наблюдается, снижение сатурации у пациента может говорить о сокращении функциональных участков легочной ткани.
Если при коронавирусе сатурация ниже 95%, больного могут госпитализировать.
Примечания
- ↑ Комитет по изучению внезапной детской смерти в округах Лондона и Кембриджа был создан в 1953 году, первый его отчет, показавший, что проблема в 7 раз масштабнее, чем опасались, был опубликован четырьмя годами позднее. Прочитать об этом можно в Beal & Blundell 1978.
- ↑ 123456789101112131415 P. Sidebotham, P. Fleming, Unexpected death in childhood. A handbook for practitioners. John Wiley & Sons, 2007, ISBN 9780470060957.
- ↑ 123456789 Н. П. Шабалов, Детские болезни, 5 изд. Том 1. — СПб: Питер, 2002. ISBN 5-94723-451-3.
- ↑ 123 M.M. Vennemann, T. Bajanowski, B. Brinkmann, G. Jorch, C. Sauerland, E.A. Mitchell, Sleep environment risk factors for sudden infant death syndrome: the German sudden infant death syndrome study. Pediatrics. 2009 Apr;123(4):1162-70
- ↑ Запрос «S >Osawa M, Kimura R, Hasegawa I, Mukasa N, Satoh F (March 2009). «SNP association and sequence analysis of the NOS1AP gene in SIDS». Leg Med (Tokyo). DOI:10.1016/j.legalmed.2009.01.065. PMID 19289301.
Wikimedia Foundation . 2010 .
Смотреть что такое «Внезапной детской смерти синдром» в других словарях:
ВНЕЗАПНОЙ ДЕТСКОЙ СМЕРТИ, СИНДРОМ — Термин, употребляемый для обозначения любой внезапной и необъяснимой смерти младенца или очень маленького ребенка. Имеется ряд гипотез относительно причины таких смертей; наиболее часто упоминаемой является приступ апноэ во сне, но что вызывает… … Толковый словарь по психологии
Внезапной детской смерти синдром — внезапная и необъяснимая смерть младенца или очень маленького ребёнка во время сна. Предполагают, что наиболее вероятной её причиной является апное во сне (см. нарушения сна). Синонимы: Смерть младенцев в колыбели, Смерть младенцев во время… … Энциклопедический словарь по психологии и педагогике
Синдром внезапной детской смерти — МКБ 10 R95.95. МКБ 9 798798 OMIM … Википедия
Синдром внезапной детской смерти (СВДС) — Синдром внезапной детской смерти (СВДС, лат. Mors subita infantum) внезапная смерть от остановки дыхания внешне здорового младенца или малыша, при которой посмертное вскрытие не позволяет установить причину летального исхода. Иногда СВДС называют … Справочник по болезням
СИНДРОМ ВНЕЗАПНОЙ ДЕТСКОЙ СМЕРТИ — (S >Толковый словарь по медицине
СМЕРТЬ В КОЛЫБЕЛИ, СИНДРОМ ВНЕЗАПНОЙ ДЕТСКОЙ СМЕРТИ — (sudden infant death syndrome, S >Толковый словарь по медицине
Синдром Мюнхгаузена — МКБ 10 F68.168.1 МКБ 9 301.51301.51 Синдром Мюнхгаузена симулятивное расстройство, при котором человек симулирует, преувеличивает или искусств … Википедия
Применение препарата в медицинских целях
Для чего применяется:
- устранение бессонницы;
- борьба с нарушениями сна;
- устранение тревожности;
- лечение гипертонии, внутричерепного давления;
- терапия эпилепсии;
- подготовка к общему наркозу.
Дозировка препарата индивидуальна, зависит от возраста, имеющихся показаний, массы тела. К примеру, для устранения бессонницы достаточно 100-200 мг препарата, если он применяется перорально, при помощи укола в вену или мышцу. При тревожности лекарство в таблетках употребляют 3-4 раза по 20 мг. Чуть большая дозировка вводится людям при подготовке к операции. Если у человека внутричерепная гипертензия или эпилепсия, его в некоторых случаях вводят в состояние барбитуровой комы, для чего лекарство вводится преимущественно внутривенно в объеме до 10 мг на кг.
Хотите узнать о стоимости услуг?
8 (800) 333-20-07 — позвоните нашему специалисту
Причины
Остановку сердца вызывают 2 вида причин:
- кардиальные;
- экстракардиальные.
В группу кардиальных факторов включены:
- ишемия;
- кардиомиопатия;
- тромбоз и эмболия органов дыхания;
- гипертония;
- кардиосклероз;
- нарушенный сердечный ритм;
- тампонада сердца.
В категорию экстракардиальных причин входят:
- кислородное голодание, вызванное при удушье, утоплении, анемии;
- пневмоторакс;
- обезвоживание, возникающее на фоне травм, рвоты, диареи;
- ацидоз;
- переохлаждение (снижение температуры до 28 ℃);
- гиперкальциемия;
- аллергия.
К косвенным причинам остановки сердца относят:
- неадекватные физические нагрузки на сердечную мышцу;
- старость;
- вредные привычки (употребление табака, алкоголя, наркотиков);
- наследственность;
- травмы электрическим током.
Отрицательное воздействие лекарств
Некоторые заболевания лечат препаратами, способными вызывать остановку сердца. Намеренная передозировка медикаментами иногда приводит к летальному исходу
Выписывая лекарство, врач принимает во внимание индивидуальные особенности больного, диагноз и сопутствующие патологии. Доктор ставит в известность пациента о возможных фатальных последствиях неправильного приема назначенного средства
Негативные реакции возникают, если человек:
- употребляет одновременно таблетки и алкогольные напитки;
- комбинирует народные и лекарственные средства (бесконтрольно принимает экстракт зверобоя и пастушьей сумки, домашние настойки на спирту с ландышем, наперстянкой, горицветом);
- подвергается анестезии, не прекратив прием определенных медикаментов.
Остановку сердца часто провоцируют:
- барбитураты — снотворные препараты;
- наркотики с анестезирующим действием;
- β-адреноблокаторы, используемые для лечения гипертонии;
- фенотиазины — седативные средства;
- препараты с гликозидами, которыми лечат аритмию и сердечную недостаточность.
Все лекарства должны приниматься только по назначению врача.
Последовательность околосмертных переживаний
При изучении посмертных воспоминаний ученые заметили, что многие пациенты переживают сразу несколько галлюцинаций, сменяющих друг друга. По результатам анкетирования 154 человек удалось установить наиболее частые видения:
- 80% опрошенных обретали ощущение покоя;
- 69% наблюдали яркий свет;
- 64% переживали встречу с родственниками или религиозные сцены.
У большинства людей воспоминания совпадали или были крайне похожими. В то же время, некоторые пациенты описывали абсолютно иные переживания:
- у 5% выживших перед глазами стремительно пролетали моменты из прошлого;
- 4% утверждали, что им являлись видения о будущем.
Что касается последовательности переживаний в момент клинической смерти, чаще всего участники опроса рассказывали, что в начале происходит отделение сознания от тела и наблюдение за происходящим со стороны. Перед возвращением к жизни тело и разум вновь становятся единым целым. Часто пациенты рассказывают и о такой последовательности действий: выход за пределы тела, путешествие по тоннелю к свету, обретение покоя и возвращение.
Факторы риска внезапной сердечной смерти
Сложно сказать, по какой именно причине сердце человека вдруг перестает биться во время сна. Как правило, вскрытия в таких ситуациях не показывают серьезных нарушений структуры и строения сердца. Однако медики готовы предостеречь списком наиболее распространенных причин развития сердечной недостаточности, которая существенно увеличивает риск того, что ночью у вас возникнет внезапная кардиальная смерть.
Прежде всего, это нарушение кровотока в области сердца, ишемическая болезнь сердца, нарушение структуры и работы главной сердечной мышцы, тромбы и закупорка артерий, врожденные и хронические заболевания сердечно-сосудистой системы, избыточный вес и сахарный диабет. В отдельную группу факторов риска можно вынести перенесенные ранее инфаркты или остановки сердца, частые эпизоды потери сознания.
Первая помощь
Если вы оказались рядом с человеком, у которого неожиданно начался угрожающий жизни приступ, сразу же вызывайте неотложную помощь, открывайте в помещении окна (чтобы увеличить доступ кислорода), попросите человека ни в коем случае не двигаться и постараться как можно дольше находиться в сознании.
Реанимационные мероприятия включают в себя непрямой массаж сердца (ритмичные надавливания на грудную клетку с определенной частотой, которые способствуют выталкиванию крови и всех полостей сердца), искусственное дыхания (рот в рот). В условиях медицинского учреждение возможно проведение дефибрилляции (нанесение по грудной клетке электрических ударов специальным аппаратом), которая является весьма успешным способом восстановления сердечного ритма.
В случае если меры по оказанию пациенту первой помощи оказались успешными, его госпитализируют в отделение кардиологии или реанимации для проведения обследования и выявления причин возникновения подобного состояния. В дальнейшем такие люди должны регулярно посещать приемы у кардиолога и соблюдать все профилактические рекомендации.
Стадии телесной смерти: зачем это нужно знать
Многие думают, что смерть — это момент, когда останавливается сердце и человек навсегда теряет сознание. Но на самом деле, это не моментальное событие, а довольно длительный и деликатный процесс.
Человек устроен так, что надеется на выздоровление близких до последнего. Однако бывают ситуации, когда лучше знать, как долго может прожить пациент со смертельным диагнозом. Зная, что приближается время ухода, у нас есть возможность организовать последние дни и попрощаться.
Прощание с родными
Также важно знать о скорой смерти пациента не только родным — это важная информация для врачей. Если известно, что человек умрет в течение нескольких дней, нет необходимости подвергать его дальнейшим обследованиям, вмешательствам и лечению
Нужно снять боль, облегчив страдания больного, и дать ему возможность провести последние часы с родными.
Чтобы помочь определить скорую смерть, ученые составили список из восьми клинических признаков, которые, путем простого наблюдения, могут предсказать, что неизлечимо больной раком умрет в течение трех дней.
Симптомы синдрома вегетативной дистонии
Симптомы СВД напрямую зависят от того, какая система или какой орган были поражены. Заболевание приводит к дисфункции систем организма. По характеру течения у детей выделяют следующие отклонения:
Ваготония – нарушение нервной системы, которое проявляется акроцианозом стоп и кистей. Данная патология проявляется посинением конечностей. Причиной тому является чрезвычайно медленное поступление крови к конечностям через маленькие сосуды. Также симптомами СВД являются угревая сыпь, гипергидроз, а также аллергии и отеки под глазами. В случае депрессивного нарушения нервной системы кожа становится холодной, сухой и достаточно бледной, сосудистая сетка становится невыраженной. В некоторых случаях могут быть замечены экзематозное высыпание, зуд.
Характерным нарушением является отчетливое нарушение терморегуляции: плохая переносимость морозов, сырой погоды, сквозняков, а также постоянный озноб и зябкость.
Дети с синдромом вегетативной дистонии часто жалуются на плохую работу желудочно-кишечного тракта. Тошнота, боль в животе, рвота, изжога, понос или, наоборот, длительные запоры, боль за грудиной, ком в горле – привычное дело при СВД. Причиной этих нарушений является сокращение мышц пищевода и глотки. В зависимости от возраста ребенка самыми популярными симптомами синдрома вегетативной дистонии являются: боль в области живота – 6-12 лет; периодическая рвота – 3-8 лет; поносы и запоры – 1-3 года; колики и срыгивания – до 1 года.
Наиболее отчетливо СВД представлен нарушениями функции сердечно-сосудистой системы. Это состояние называется нейроциркуляторная дистония. При данном заболевании может быть огромное количество нарушений работы сердца, самые популярные из которых связаны с нарушением проводимости и сердечного ритма. Традиционно к дисфункции сердца относят:
Экстрасистолия – сокращение сердца раньше установленного времени. Среди всех аритмий детская экстрасистолия заметно лидирует: порядка 75% случаев приходятся именно на это нарушение. При экстрасистолии пациенты жалуются на головную боль, раздражительность, головокружение, чрезмерную утомляемость и так далее. Параллельно с этим возникают и другие заболевания и отклонения: высокая метеотропность, метеозависимость, а также вестибулопатия. Пациенты быстро утомляются при нагрузках, их работоспособность находится на очень низком уровне.
Пароксизмальная тахикардия – крайне внезапный симптом. Без адекватных на то причин сердце ребенка начинает стучать намного быстрее. Это может длиться как несколько часов, так и пару секунд. Чаще всего жертвами пароксизмальной тахикардии как следствия синдрома вегетативной дистонии становятся дети с высоким исходным тонусом и легкой либо острой недостаточностью симпатического отдела.
Пролапс митрального клапана часто сочетается со стигмами дизэмбриогенеза (незначительные аномалии развития). Чаще всего это указывает на некую неполноценность вегетативной дистонии, а также соединительной ткани.
Вегетативная дистония в сочетании с артериальной гипертензией характеризуется увеличением артериального давления. Это достаточно популярное отклонение, которое нередко перерастает в гипертонию различных степеней. Симптоматика данного отклонения следующая: ухудшение памяти, кардиалгия, раздражительность, чрезмерная утомляемость, головокружения и частые головные боли. Что касается головной боли, она одолевает затылочно-теменную или затылочную зону и имеет монотонный давящий характер. Она появляется после пробуждения или днем и способна усиливаться после определенных нагрузок. Зачастую к головным болям добавляется еще один симптом – тошнота, но до рвоты дело не доходит.
Вегетативная дистония, сочетающаяся с артериальной гипертензией проявляется уже в 7-9 лет. Как правило, она влияет на пульсовое давление, которое опускается до отметки в 30-35 мм ртутного столба. Головные боли при данном заболевании можно легко притупить при помощи перерыва в учебе или отдыхе от физических нагрузок, полноценного здорового сна, пеших прогулок на свежем воздухе.
При данном заболевании отмечается ухудшенное физическое развитие детей. Степень этого отставания зависит исключительно от степени самого заболевания. Чаще всего дети, страдающие вегетативной дистонией с артериальной гипертензией, имеют бледную кожу, красный дермографизм и ярко выраженную сосудистую сетку.
Диагностики внезапной смерти
Своевременно проведенный физикальный осмотр является залогом успешности дальнейших мероприятий по сердечно-легочной реанимации (СЛР). Диагностика мгновенной смерти основывается на симптомах, характерных для естественной кончины пациента. Так, отсутствие сознания определяется, если никакие внешние раздражители не вызывают реакций со стороны реанимируемого лица.
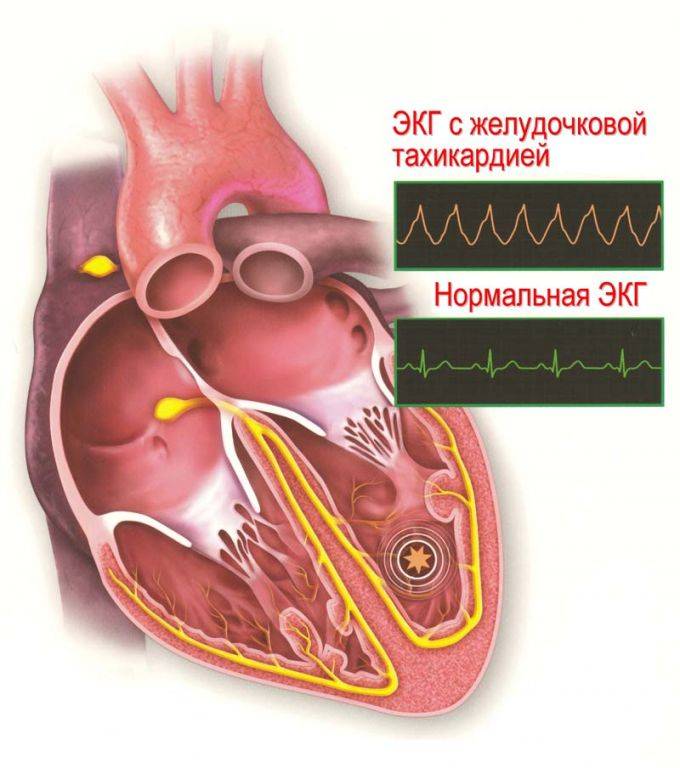
Диагностика нарушений дыхания отмечается, когда за 10-20 с. наблюдения не удается уловить координированных движений грудины, шума выдыхаемого пациентом воздуха. При этом агональные вдохи не обеспечивают надлежащую вентиляцию легких и не могут быть интерпретированы, как самостоятельное дыхание. В ходе ЭКГ-мониторинга обнаруживаются патологические изменения, характерные для клинической смерти:
- фибрилляция или трепетание желудочков;
- асистолия сердца;
- электромеханическая диссоциация.
Клинические проявления
В 25% случаев внезапный летальный исход наступает мгновенно без каких-либо предвестников. Некоторые больные за неделю до клинической смерти жалуются на разные продромальные проявления: учащение болей в грудине, общую слабость, одышку
Важно отметить, сегодня уже существуют методы профилактики сердечного приступа, основанные на ранней диагностике предупредительной симптомалогии этого состояния. Непосредственно перед наступлением внезапной кончины у половины пациентов отмечается ангинозный приступ
К клиническим признакам скорой кончины пациента относят:
- потерю сознания;
- отсутствие пульса на сонных артериях;
- расширение зрачков;
- отсутствие дыхания или появление агональных вдохов;
- изменение цвета кожных покровов с нормального на серый с синюшным оттенком.
Оказание первой помощи
Если у человека, потерявшего сознание, появляются симптомы клинической смерти, нужно до приезда врачей оказать ему первую помощь. Медлить с реанимационными действиями нельзя ни секунды, на спасение отводятся считаные минуты.
Алгоритм оказания первой помощи:
- Пострадавшего укладывают на ровную поверхность. Звонят в скорую.
- Контролируют проходимость дыхательных каналов. Голову пациента запрокидывают, убедившись, что в ротовой полости нет рвотных масс.
- Проводят непрямой массаж. Руки выпрямляют (не сгибают в локтевых суставах). Левой ладонью делают упор на грудную клетку справа. Правую кисть ставят перпендикулярно. Установив руки «крестом», надавливают 5 раз на грудь. Давят умеренно, стараясь не сломать ребра, не усугубить состояние пострадавшего. За 1 минуту выполняют 100 нажатий.
- Делают искусственное дыхание. Рот и нос пациента прикрывают салфеткой. Вдувают воздух изо рта в рот, прижав нос.
- Искусственное дыхание и массаж сердечной мышцы выполняют поочередно. Сделав 15 нажатий, делают 1 вдыхание воздуха в легкие больного.
Тетрада Фалло
Пациенты с тетрадой Фалло, которым была сделана восстановительная операция, имеют риск внезапной смерти 6% в период от 3 месяцев до 20 лет. Внезапная смерть наступает чаще всего у пациентов с существенными резидуальными гемодинамическими нарушениями, такими как резидуальная обструкция оттока из правого желудочка с развитием правожелудочковой гипертензии, легочная недостаточность с перегрузкой объема правого желудочка, резидуальный межжелудочковый дефект или дисфункция правого или левого желудочка. ВСС при тетраде Фалло связывается с развитием желудочковой аритмии.
Современные методики операции в более молодом возрасте могут минимизировать прогрессирование вентрикулярной гипертрофии, образование рубца, служащего будущим субстратом для желудочковой аритмии. Благодаря применению этого подхода ВСС у пациентов с тетрадой Фалло стала встречаться реже. У прооперированных пациентов с тетрадой Фалло, оказываются оправданными тщательные гемодинамические и электрофизиологические исследования. Рекомендуется электрокардиграфический мониторинг. Имеет большое значение коррекция гемодинамических нарушений. Может быть показано вос-становление имеющихся остаточных дефектов, лечение антиаритмиками или имплантация дефибриллятора. Фенитоин некоторыми был предложен в качестве эффективного препарата в этой ситуации.
Что такое внезапная остановка сердца?
При внезапной остановке сердца оно перестаёт перекачивать кровь.Внезапная остановка сердца - это не то же самое что инфаркт. Инфаркт наступает, когда одна или несколько артерий, снабжающих Ваше сердце кровью, закупоривается или блокируется. В результате может страдать сердечная мышца. Это можно представить как неполадку «сердечного трубопровода».
Внезапная остановка сердца может произойти в случае, если сердце начинает работать в опасно быстром ритме. Это можно представить как «электрическую» проблему сердца. Даже если неполадка «сердечного трубопровода» устранена методом ангиопластики, шунтирования или каким-либо другим способом, риск внезапной остановки сердца всё равно остается.
Причины внезапной остановки сердца.
Если Вы страдаете сердечной недостаточностью или у Вас был инфаркт, существует вероятность того, что Ваши сердечные мышцы повреждены.При этом может страдать и проводящая (электрическая) система сердца, что создает риск внезапной остановки сердца.Если подобная ситуация Вам близка, проконсультируйтесь с Вашим врачом по поводу целесообразности использования в целях безопасности имплантируемого дефибриллятора.
 |
Внезапная остановка сердца не имеет предвестников.
Некоторые люди могут ощущать сердцебиение или головокружение, что является тревожным сигналом о возможном опасном нарушении ритма. Но в подавляющем большинстве случаев внезапная остановка сердца происходит без предупреждения.Не существует лекарственного препарата на 100% эффективного для профилактики внезапной остановки сердца. Наиболее эффективный метод лечения внезапной остановки сердца дефибрилляция. Дефибрилляция представляет собой нанесение высокоэнергетического электрического разряда на сердце с целью восстановления нормального сердечного ритма. Чтобы предотвратить смерть, дефибрилляцию необходимо провести в течение нескольких минут.
Имплантируемый дефибриллятор всегда наготове.
Бригады скорой помощи используют наружные дефибрилляторы. Небольшое устройство, имплантированное под Вашу кожу, — имплантируемый кардиовертер-дефибриллятор — также может восстановить ритм Вашего сердца и спасти жизнь.Имплантируемый дефибриллятор всегда готов помочь, круглосуточно следя за работой Вашего сердца. Если Ваш имплантируемый дефибриллятор обнаруживает нарушение ритма, он автоматически проводит терапию.Имплантируемый дефибриллятор всегда готов Вам помочь. Вы можете считать его бригадой скорой помощи, которая всегда с Вами.
Что нужно иметь в виду
Нарколепсия, к сожалению, сопровождает человека всю жизнь, ее симптомы либо стабилизируются, либо становятся тяжелее. Только благодаря лечению и соблюдению рекомендаций сомнолога можно сделать приступы реже и слабее, вести вполне нормальную социально активную жизнь.
И еще… Исследователи недавно выяснили, что таким недугом страдал великий Леонардо да Винчи. Она поразила его после трехлетнего пребывания в подвалах Палаццо Дукале (Дворца дожей) в Венеции. Мыслитель, инженер, художник, опережающий свое время, сумел и болезнь обратить себе на пользу. Он соорудил кресло-каталку и оно всегда находилось рядом с ним – так приступы сна не заставали его врасплох. Леонардо почти не расставался с карандашом и бумагой, поэтому сразу после пробуждения он рисовал то, что ему привиделось. Так нарколепсия способствовала творчеству гения.
Как поднять сатурацию после вирусной пневмонии?
Если и после перенесенного коронавируса сатурация немного снижена, то это нормально — легочной ткани требуется время на восстановление прежней жизненной емкости дыхательного органа. Крайне полезны дыхательная гимнастика (см. комплекс дыхательных упражнений Стрельниковой) и прогулки на свежем воздухе с умеренными физическими нагрузками.
Для предотвращения агрессивного спаечного процесса в легких пациентам с выраженными на КТ фиброзными изменениями; обычно при КТ-4, КТ-3, реже при КТ-2 и очень редко при КТ-1 назначается антиоксидантная терапия пневмофиброза, которая включает диету, обогащенную антиоксидантами, ацетилцистеин, витамины группы Е (если нет аллергии).
Для уточнения диагноза и причин сниженной сатурации, после коронавируса важен КТ-контроль.
Что делать, если упала сатурация?
Не паникуйте из-за снижения сатурации — нормальные жизненные показатели можно быстро восстановить, и даже значение 70% в течение нескольких дней совместимо с жизнью, причем шансы могут быть даже выше, если у пациента, например, хроническая обструктивная болезнь легких, и к низкому уровню кислорода его организм уже адаптировался. Сатурация может падать несколько дней.
Тем не менее, если при коронавирусе сатурация упала до 95%, 93, 90…%, а все измерения произведены верно (важно проверить, чтобы у пульсоксиметра был адекватный уровень заряда батареи, а сам прибор был зарегистрирован как медицинское изделие, а не приобретен у сомнительного производителя) — необходимо вызвать скорую помощь
Факторы риска синдрома детской внезапной смерти
До сих пор они пока точно не установлены, однако многочисленные исследования свидетельствуют о том, что наиболее часто СВДС может развиться в следующих ситуациях:
* Сон ребенка на животе. Теория, которая объясняет, почему это происходит, такая: у малыша в положении лежа на животе, сужаются дыхательные пути и присутствует риск того, что он вновь вдохнет уже использованный воздух. Всё это ведет к тому, что ухудшается кровоснабжение головного мозга, а дыхательный центр перестает реагировать на увеличение углекислого газа в крови, приводя к временной остановке дыхания.
* Вероятность «смерти в колыбели» повышается если:
- у братьев, сестер, а также родителей крохи в младенчестве отмечалась беспричинная остановка дыхания или сердца
- в семье ранее кто-то уже погиб от СВДС
По всей видимости, имеется наследственная предрасположенность к синдрому.
* Совместный сон с мамой. Однозначного мнения на это счет нет. Одни считают, что он может привести к СВДС в случае, если нарушается комфортный сон крохи. Однако большинство медиков склоняются к мнению о том, что сон с мамой, наоборот, является профилактикой СВДС. Поскольку организм малютки очень чувствителен, благодаря чему он синхронизирует свое дыхание с материнским, а сердцебиение — с работой маминого сердца. Кроме того, близость матери позволяет ей быстро отреагировать на остановку дыхания и принять соответствующие меры.
* Лимфатико-гипопластический диатез. При этой аномалии конституции увеличиваются миндалины (носоглоточная и небная), нарушая дыхание через нос, что повышает риск наступления апноэ. Кроме того, уменьшается выработка надпочечниками глюкокортикоидов, что ведет к снижению резервных возможностей организма малютки.
* Отягощенное течение беременности (токсикоз, перенесенные инфекции), масса тела при рождении менее 2,5 кг и более 4 кг, недоношенность, многоплодная беременность приводят к тому, что нарушаются адаптационные механизмы организма ребенка.
* Прием алкоголя и употребление наркотиков (даже легких) матерью во время беременности или кормлении грудью нарушает закладку органов и систем, а также их созревание.
* Курение матери во время беременности или кормлении грудью, а также курение отца или близких родственников, проживающих вместе с малышом. Поскольку дымящаяся сигарета содержит окись углерода, которая повышает риск развития апноэ у крохи в пять раз.
* Искусственное вскармливание понижает иммунитет, повышает склонность к аллергическим реакциям, плохо влияет на работу желудочно-кишечного тракта. В результате нарушаются адаптационные механизмы организма крохи.
* Возраст матери менее 20 лет.
* Интервал между двумя беременностями менее одного года. В этом случае организм матери не успевает восстановиться. Поэтому присутствует вероятность того, что внутриутробно плод не получит всё необходимое для нормального развития.
* Наличие в кроватке спящего малыша мягких игрушек, пуховых одеял и подушек может привести к механическому закрытию его дыхательных путей.
* Темнокожие дети более с клоны к СВДС, нежели их белокожие сверстники.
* Холодное время года. Вероятно, это связанно с тем, что увеличивается риск заражения вирусными инфекциями, которые могут привести к развитию СВДС. Однако в этом случае очень трудно разграничить сам синдром и осложнения течения основного заболевания.
Как видите, список получится довольно обширным. Однако, к сожалению, в некоторых случаях фактор, который привел к развитию синдрома, так и остается невыясненным.
Разновидности обмороков
Классификация обмороков основана на причинах потери сознания. Выделяют три основных типа обмороков:
- нейрогенные;
- кардиогенные;
- гипервентиляционные.
Среди нейрогенных обмороков, в свою очередь, различают вазодепрессорные и ортостатические. Первые – самые частые, обычно возникают у довольно молодых пациентов в духоте, при стрессе, усталости, недостатке питательных веществ.
Ортостатический обморок возникает при резкой перемене положения тела (обычно при резком подъеме, вставании). Может быть вызван также приемом некоторых лекарственных препаратов.
Кардиогенная потеря сознания возникает при нарушении сердечного ритма, может сопровождать инфаркт. На кардиогенные обмороки приходится до четверти всех случаев потери сознания, особенно среди пожилого населения.
Гиперветиляционные обмороки возникают вследствие учащенного дыхания. Такой симптом характерен для панических атак, приступов тревоги. Иногда такое состояние называют вегетативным кризом.
Признаки инфаркта: как распознать?
Главным признаком острого инфаркта миокарда является внезапно возникшая непреходящая боль, не купирующаяся приемом нитроглицерина. Иногда основным симптомом выступает внезапная остановка сердца.
Первые симптомы и признаки инфаркта миокарда:
-
болевые ощущения – носят внезапный и жгучий характер, могут иррадиировать в шею, нижнюю челюсть, плечо, лопатку и руку, длятся от 15 минут до нескольких часов;
-
боль, которая не снимается нитроглицерином;
-
бледность кожных покровов;
-
сильное чувство страха;
-
обильный, холодный и липкий пот;
- сильная слабость.
Приступ может также сопровождаться одышкой, тошнотой, головокружением, падением артериального давления и нарушениями сердечного ритма.
Но основные симптомы инфаркта весьма вариабельны и могут маскироваться под другие острые заболевания. Это определяет трудности дифференциальной диагностики, которая под силу только опытному врачу. Атипичный характер течения инфаркта миокарда включает в себя следующие варианты:
-
абдоминальный – протекает с симптомами желудочно-кишечных заболеваний (боли в эпигастрии, тошнота и рвота, метеоризм);
-
астматический – возникает кашель и прогрессирующая одышка, напоминающая бронхиальную астму;
-
аритмический – на первый план выходят нарушения сердечного ритма;
-
церебральный – характеризуется головной болью, головокружением, изменениями сознания и неврологическими симптомами;
-
коллаптоидный – наблюдается резкое падение артериального давления, головокружение, потемнение в глазах, вплоть до потери сознания;
-
отечный – сопровождается симптомами правожелудочковой недостаточности: периферическими отеками, одышкой, слабостью, асцитом, гепатомегалией;
-
периферический – перемещение очага боли в руку, челюсть, позвоночник;
-
смешанный – комбинация атипичных форм течения;
- безболевой – редкий тип течения, наблюдается при расстройствах чувствительности, например, при диабете.
Первые симптомы инфаркта миокарда и ишемической болезни сердца у мужчин и у женщин практически не различаются. У женщин признаки скорого приступа чаще всего носят атипичный характер течения. Боли могут появляться в различных частях тела и сопровождаться другими нехарактерными проявлениями.








