Анализ мно
Содержание:
- Что провоцирует
- Контроль и лечение заболевания
- Диагностика перинатальных поражений центральной нервной системы
- Патологии сетчатки при синдроме Марфана
- Принципы лечения детей с МАРС:
- Основные признаки дисплазии соединительной ткани сердца у детей:
- Лечение МАРС у детей:
- Лечение ПЭП
- Лечение и прогнозы
- Какие они бывают
- Немного о конкретных видах
- Что происходит, когда вирус проникает в организм
- Что это за ткань
- Описание и характеристика
- Патогенез (что происходит?) во время МАРС у детей:
Что провоцирует
Специалисты выявили ряд причин, по которым может возникать заболевание МАРС у детей.
- Внешние факторы, которые оказывали воздействие на плод ещё в момент беременности. Это могут быть приём лекарств, контакт с химическими препаратами, воздействие излучения и вибраций, вредные привычки будущей мамы.
- Вирусные и бактериальные заболевания.
- Нехватка витаминов и неполноценное питание.
- Наследственный и генетический фон, хромосомные отклонения.
- Приобретённые коллагенозы.
Причин много, они разнообразные и непохожие друг на друга. Но объединяет их одно обстоятельство — все они могут вызывать развитие МАРС.
Контроль и лечение заболевания
Дети с синдромом Марфана должны постоянно быть под медицинским и домашним наблюдением. Их организм растет и развивается довольно быстро, особенно в подростковый период, и тогда нужны будут осмотры окулиста, ортопеда и других специалистов, проведение при необходимости лечебных мероприятий. Если соблюдать рекомендации для больных синдромом Марфана, то можно сохранить здоровье надолго.
Это не означает, что активность им противопоказана совсем. Такие люди могут и должны поддерживать физическую форму. Например, езда на велосипеде, медленные танцы, пешие прогулки, плавание вполне подходят в данной ситуации.

Многие проявления синдрома Марфана контролируются с помощью лекарств, а при необходимости — хирургическими способами. Так, бета-адреноблокаторы применяют для понижения артериального давления и уменьшения износа стенок сосудов, что тормозит процесс прогрессирования аневризмы аорты. Если же она достигает слишком больших размеров или беспокойство вызывает сердечный клапан, может быть назначена хирургическая операция.
Детям, страдающим миопией или синдромом «ленивого глаза», назначаются коррекционные очки или контактные линзы.
При развитии сколиоза, возможно, придется носить специальный поддерживающий корсет, заниматься ЛФК. В особо тяжелых ситуациях при сильной деформации грудной клетки или позвоночника может потребоваться операция. В некоторых странах дети и подростки с синдромом Марфана носят браслет с информацией. Это понадобится в критическом случае, чтобы врачи знали диагноз пациента.
Диагностика перинатальных поражений центральной нервной системы
Диагноз перинатального поражения головного мозга может быть поставлен только на основании клинических данных, данные различных методов исследования носят лишь вспомогательный характер и бывают необходимы не для постановки самого диагноза, а для уточнения характера и локализации поражения, оценки динамики заболевания и эффективности лечения.
Зачастую у одного ребёнка встречаются сразу несколько видов перинатального поражения центральной нервной системы
В связи с этим важно провести комплексное обследование ребёнка
- Нейросонография( методэхографической визуализации головного мозга новорождённого и ребёнка до 1 года, пока открыт большой родничок)
- Электроэнцефалография (метод исследования функциональной активности головного мозга, основанный на регистрации электрических потенциалов головного мозга.)
- Ультразвуковое исследование сосудов головного мозга
- Эхоспондилография шейного отдела позвоночника
- Электронейромиография (исследование проводимости нервного сигнала и реакции мышц)
- Компьютерная томография ( КТ)
- Магнитно-резонансная томография (МРТ)
- Биохимические анализы крови
- Консультации специалистов (эндокринолог, ортопед, логопед, психолог и др.)
Следует отметить, что нет необходимости в применении сразу всех методов дополнительной диагностики. Конкретные методы исследований у Вашего ребёнка определит специалист нашего центра на основании данных неврологического статуса на момент осмотра.
Лечение последствий перинатального поражения центральной нервной системы
Поражения головного мозга в перинатальный период являются основной причиной инвалидизации и дезадаптации детей.
Лечение острого периода перинатальных поражений центральной нервной системы проводится в стационаре, под постоянным контролем врача.
Лечение последствий поражений центральной нервной системы перинатального периода, с которыми достаточно часто приходится сталкиваться неврологам и педиатрам , включает в себя медикаментозную терапию, массаж, лечебную физкультуру и физиотерапевтические процедуры, мануальную терапию и элементы педагогической коррекции.
В большинстве случаев, у одного ребёнка с последствиями перинатального поражения центральной нервной системы чаще всего отмечается сочетание нескольких синдромов заболевания, лечение должно быть комплексным под контролем врача-невролога, при участии психолога, остеопата, эндокринолога, мануального терапевта, логопеда, ортопеда, педагога-дефектолога.
Собрать воедино всех специалистов и диагностическо-лабораторные методы исследования непростая задача. А бегать с малышом по разным клиникам, неподъемная работа и для родителей и для ребёнка.
Поэтому в Отделении медицинской реабилитации для детей с нарушением функции центральной нервной системы медицинского центра «ЮгМедТранс» в городе Ростов-на-Дону имеются дневной стационар, где проводится диагностика и лечение детей с последствиями перинатального поражения центральной нервной системы с задержкой речевого, психического, двигательного развития, синдромом дефицита внимания, гиперактивности и др.
Для каждого ребёнка составляется индивидуальная программа обследования, медикаментозного, физиотерапевтического лечения, массажа, лечебной физкультуры, проводится консультация медицинского психолога, логопеда.
После окончания курса лечения в стационаре ребёнок и его родители получают рекомендации для продолжения лечения амбулаторно до следующего курса стационарного лечения. Таким образом, под контролем врача-невролога, остеопата и психолога проводится лечение и наблюдение за течением заболевания в динамике.
Родители должны помнить, что чем раньше начинается лечение детей с последствиями перинатального поражения центральной нервной системы, тем больше шансов у ребёнка жить полноценной жизнью.
Патологии сетчатки при синдроме Марфана
Из-за слабости соединительной ткани подвержена растяжению также сетчатка глаза. В результате этого повышается риск появления периферических хориоретинальных дистрофий — локальных истончений сетчатки, которые могут спровоцировать отторжение слоя светочувствительных клеток от пигментного эпителия. Такое нарушение очень опасно: начинает падать острота зрения, ухудшается восприятие света и цвета.
Признаками отслойки сетчатки могут быть следующие проявления:
- вспышки, искры в глазах — такое явление называется фотопсией;
- искажение формы, размера и оттенка объектов — метаморфопсия;
- «мушки» и черные точки перед глазами как следствие повреждения ретинального сосуда;
- выпадение из поля зрения отдельных элементов в видимой картинке — это признак того, что отслоение началось в центральной зоне сетчатки;
- появление темной пелены, охватывающей все большую область, снижение периферийной видимости.
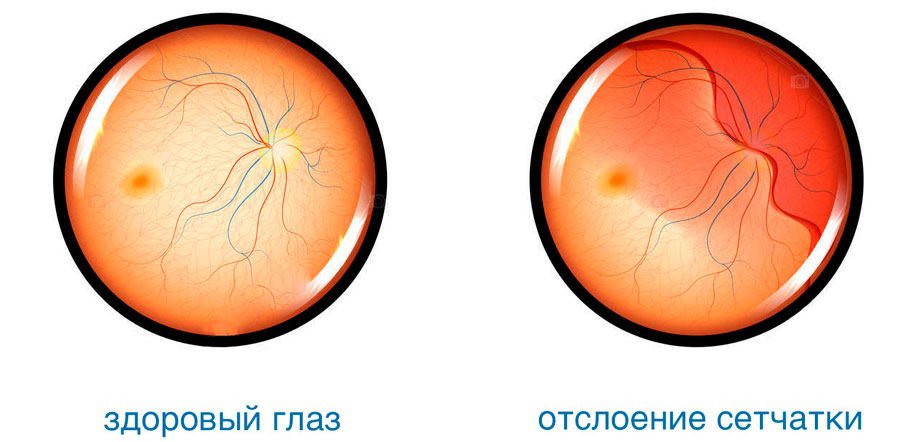
Отслоение сетчатки сегодня поддается успешному лечению различными методами. Наиболее эффективным из них является лазерная коагуляция — прижигание поврежденных участков с целью надежного их соединения с сосудистой оболочкой.
Принципы лечения детей с МАРС:
- Правильная организация режима труда и отдыха, соблюдение режима дня. Сон не менее положенного по возрасту количества часов, исключение психоэмоциональных стрессов.
- Рациональное и сбалансированное питание с обязательным включение продуктов богатых магнием (бобовые, различные крупы, свежая зелень, морковь, шиповник).
- Водные процедуры (плавание, бальнеолечение), массаж, физиолечение.
- Своевременная санация хронических очагов инфекции (кариес, тонзиллит, отит) – регулярный осмотр ЛОР — врачом и стоматологом.
- Занятия физкультурой и ЛФК при отсутствии противопоказаний.
- Витамины (группы В, витамин PP) и препараты магния (Магний B6, Магнерот).
При нарушениях сердечного ритма врачом- кардиологом назначаются антиаритмические препараты, в серьёзных случая – купирование приступа аритмии проводиться в условиях стационара, где возможно проведение дополнительных лабораторных и инструментальных методов обследования (ЭКГ и УЗИ сердца). При развитии ОРВИ таким детям чаще назначаются более длительные курсы антибиотиков для профилактики развития инфекционного эндокардита.
Основные признаки дисплазии соединительной ткани сердца у детей:
- Астеническое телосложение – особенности телосложения, при котором дети отличается высоким ростом, худощавостью и длинными конечностями.
- Гипермобильность суставов — повышенная подвижность суставов, позволяющая суставу делать более объёмистые движения.
- Искривление позвоночника.
- Плосковальгусная стопа или плоскостопие.
- Воронкообразная или килевидная форма грудной клетки
В ряде случаев дисплазия может привести к ГЭР или аномалиям развития желчного пузыря или других внутренних органов. Дисплазии кожи и скелета наиболее часто сочетаются с МАРС. В тоже самое время возможно наличие дисплазии соединительной ткани сердца без системных проявлений.
Чаще МАРС проявляются симптомами вегетативной дисфункции (боли в области сердца, эмоциональная лабильность, признаки астеноневротического синдрома). Участковый врач может выслушивать у ребёнка на приёме или дома характерный систолический шума на верхушке сердца, изменяющийся при положении тела ребёнка. Окончательный диагноз и наличие осложнений позволяет поставить проведение ЭКГ или ЭХО-кардиографии (УЗИ сердца) у ребёнка.
В настоящее время среди врачей нет единого мнения о значении этих аномалий развития сердца у детей. Проявления их могут стать более выраженными при росте ребёнка, приводя к различным осложнения, например, нарушению ритма сердца у детей. Аномально расположенные хорды (диагональные, поперечные, продольные) приводят к формированию дополнительных проводящих путей в сердце. В результате формируется опережающий импульс, вызывающий преждевременное возбуждение сердечной мышцы – нарушение ритма по типу экстрасистолии. Для детей с малыми аномалиями развития сердца характерно снижение компенсаторных возможностей сердечного и мозгового кровотока – это приводит к плохой переносимости физических нагрузок и склонности к обморочным состояниям.
Такие дети относятся также к группе риска по развитию инфекционного эндокардита – осложнения после перенесенного ОРИ в виде воспалительного процесса в области тканей сердца. Вопрос о предельно допустимой физической нагрузке (основная, подготовительная, специальная группа или ЛФК) ребёнка в каждом конкретном случае должен решаться индивидуально детским врачом — кардиологом. Большое значение при этом имеет наличие серьёзных заболеваний сердца у взрослых членов семьи, болей в сердце, обморочных состояний, а также изменений на ЭКГ (удлиненного интервала QT).
Наиболее часто МАРС сочетается с СВД и поэтому принципы лечения будут сходными и направлены на улучшение метаболических процессов в соединительной ткани, миокарде и организме в целом.
Лечение МАРС у детей:
Лечение МАРС у детей делится на 3 группы: медикаментозное, медикаментозное, хирургическое. Среди немедикаментозных методов выделяют:
— соблюдение распорядка дня
— правильное питание
— занятия физической культурой или ЛФК
— адекватная возрасту ребенка организация труда и отдыха
О занятиях спортом лучше проконсультироваться с лечащим врачом, этот вопрос очень индивидуален. Спорт противопоказан, если у ребенка:
— есть ПМК
— негативный семейный анамнез
— кардиалгии
— нарушения сердцебиения
— изменения ЭКГ
— синкопальные явления
— наличие АРТ
— наличие АРХ с синдромом предвозбуждения желудочков
Медикаментозное лечение МАРС у детей и подростков подразумевает прием препаратов, направленных на нормализацию метаболизма соединительной ткани. Это препараты магния и калия: калия оротат, аспаркам, магнерот, панангип, магне В6.
Лечение ПЭП
При раннем комплексном лечении у большинства детей наблюдается значительное, а иногда и полное восстановление нарушенных функций к 1-2 годам жизни. В некоторых случаях сохраняются симптомы минимальной церебральной дисфункции, гидроцефалия, микроцефалия, органические формы поражения ЦНС очагового характера, детский церебральный паралич, судорожный синдром и др.
Лечение детей с перинатальной энцефалопатией (ПЭП) проводится в два этапа. В острый период назначают патогенетическую (гемостатическая, дегидратационная, дезинтоксикационная; устранение метаболических нарушений, гипофункции надпочечников, дыхательных расстройств) и симптоматическую (устранение сердечно-сосудистой недостаточности, гипертермии, дыхательной недостаточности, судорог, повышенной нервно-рефлекторной возбудимости) терапию. В восстановительный период продолжают патогенетическую и симптоматическую терапию и назначают стимулирующие средства. При судорогах необходимы подбор противосудорожных препаратов и их комбинация в зависимости от характера судорог
Важное место в восстановительной терапии занимают массаж и ЛФК, которые нормализуют мышечный тонус, улучшают обменные процессы, восстанавливают врожденные двигательные рефлексы и устраняют патологические синергии. Только комплексный патогенетический подход к лечению поражений ЦНС новорожденного с соблюдением принципов этапности и непрерывности в значительной мере способствует восстановлению нарушенных функций.
При сохранении неврологической симптоматики на 2-м году жизни выставляется диагноз минимальная мозговая дисфункция.
Слабо выраженная форма детской энцефалопатии — минимальная церебральная дисфункция (МЦД) (органическая мозговая дисфункция, гиперактивность, гиперкинетический синдром, хронический мозговой синдром, минимальный церебральный паралич и т. д.). Число детей с М. ц. д. колеблется в широких пределах — от 2 до 21 %.
Лечение и прогнозы
После подтверждения МАРС вышеперечисленными методами исследования специалист грамотно подберет ребенку подходящее лечение. Терапия МАРС осуществляется в трех направлениях: немедикаментозное, применение фармакологических препаратов, хирургическая коррекция.
Немедикаментозные методы представлены общими рекомендациями:
- правильно организовать и соблюдать распорядок дня;
- сбалансировано и рационально питаться;
- подобрать соответствующие возрасту спортивные нагрузки: ЛФК, аэробика, плавание;
- соблюдать время отдыха и сна, соответственно потребностям ребенка.
Для улучшения метаболизма миокарда и соединительнотканных структур применяется фармакологическая терапия. К ней относят:
- Медикаменты, улучшающие обмен веществ: Калия и Магния Аспарагинат, Магне В6.
- Кардиотрофики – снабжают миокард питательными веществами. В педиатрии применяются Карниэль, Кардонат.
- Комплексы поливитаминов с минералами: Супрадин, Юнивит, Пиковит.
Необходимость хирургического вмешательства и сроки его реализации определяются каждому ребенку индивидуально.
При врачебном наблюдении ребенка, постоянном контроле МАРС имеет благоприятный прогноз и зачастую не изменяет кровообращение. Зачастую малая аномалия не имеет гемодинамического значения, поэтому человек может не столкнуться с ее проявлениями за всю жизнь.
Медицина не относит МАРС к ряду опасных для здоровья состояний, тем не менее этот диагноз не должен быть упущен из виду родителями и лечащим врачом ребенка. Важным является регулярное прохождение осмотров у доктора, по необходимости – обследования и корректировки терапии. По мере того, как ребенок будет развиваться соответственно возрасту, его сердечно-сосудистая система должна находиться под медицинским контролем.
https://youtube.com/watch?v=QlewVahd7PM
Какие они бывают
Малых аномалий развития сердца достаточно много и иногда они трудно отличимы от пороков сердца с незначительными изменениями кровообращения в ранней стадии. Поэтому решать — требуют они хирургической коррекции и относятся к пороку или к МАРС, должен врач-кардиолог, после детального обследования. Есть такие пограничные состояния, при которых отнесение дефекта к той или иной группе зависит от размеров и клинических данных.
Малыми аномалиями принято считать:
- Пролапс клапанов сердца минимальной, первой степени — это состояние патологического прогибания, провисания створок из-за их избыточной растяжимости или слабости.
- Аномальное (не в тех местах, где нужно) расположение хорд сердца — своеобразных хрящевых нитей, которые придают прочность сердцу.
- Нарушения строения особых сердечных мышц — сосочковых мышц.
- Измененные количество или размер клапанов сердца, их зазубренность.
- Зачаточные клапаны синусов.
- Незначительные по размерам отверстия в межпредсердной или межжелудочковой перегородке, не закрывшиеся в первые полтора года жизни.
- Открытое овальное окно маленьких размеров, до 2-3 мм.
- Незначительное увеличение диаметра отходящих сосудов.
- Небольшие аневризмы перегородок сердца.
- «Порхающие» или ложные хорды.
Немного о конкретных видах
Наиболее известная и распространенная МАРС — это пролапс митрального клапана. Это про-висание двустворчатого клапана в момент сокращения (систолы) сердца в полость левого желудочка, за счет чего возникает небольшое завихрение тока крови в сердце. Это завихрение и дает систолические шумы, которые фонендоскопом услышит врач. К МАРС относят только первую степень пролапса. Все остальные степени сопровождаются выраженными нарушениями кровообращения и должны считаться пороками сердца.
Пролапс митрального клапана обычно выявляется на УЗИ или при обращении к врачу с жалобами на непостоянные боли в сердце. Обычно у таких малышей выявляют периодические сердцебиения, плохую переносимость активных физических нагрузок, быструю утомляемость, астению, головокружения, психо-эмоциональную нестабильность. Такие дети тяжело адаптируются в коллективе, они скованы, стеснительны, плаксивы.
Довольно распространены ложные хорды в левом желудочке. Это МАРС, которая проявляется в наличии внутри полости желудочка дополнительных тяжей из соединительной ткани или мышц, прикрепленных к стенкам желудочка или межжелудочковой перегородки. В норме же они должны крепиться к створкам атриовентрикулярного клапана. Чаще такое обнаруживается у мальчиков, ложные хорды бывают единичными, множественными, встречаются как отдельно, так и в сочетании с другими аномалиями. Расположение их может быть вдоль тока крови, поперек его или по диагонали — от этого будет зависеть степень выраженность шума в сердце.
Эти хорды могут давать нарушения ритма сердца, поэтому пациенты требуют особого наблюде-ния кардиолога.
Третьей распространенной МАРС является открытое овальное окно (ООО). Вариантом нормы считается наличие незначительного дефекта до 2-3 мм в возрасте до года. Обычно после этого возраста окошко самостоятельно закрывается. Но при его наличии в более старшем возрасте в одних случаях идет речь об аномалии развития (при размере дефекта до 5 мм), в других — о пороке сердца (когда де-фект выражен и имеется нарушение кровообращения).
Проявляется ООО выраженной психо-эмоциональной неустойчивостью — дети капризны, плаксивы, они плохо адаптируются в коллективе. Малыши плохо переносят интенсивные нагрузки, быстро утомляются, у них могут отмечаться головокружения, перебои в работе сердца, изредка боли в нем. При обследовании отмечается шум в сердце. Диагноз обычно подтверждается при УЗИ.
Что происходит, когда вирус проникает в организм
С продуктами или слюной — если ребенок облизал грязные руки — ротавирус попадает в рот, затем — в желудок и кишечник. Там он проникает в клетки поверхностного слоя, выстилающего кишечник изнутри, и повреждает их. В отличие от бактерий, вирусы не приводят к выраженному воспалению клеток, они в большей степени нарушают работу ферментных систем организма.
Углеводы перестают расщепляться и накапливаются в кишечнике — нарушается баланс жидкости, калия и натрия в организме. В кишке собирается много воды, электролитов, органических кислот и углекислого газа, которых в норме там быть не должно. Из-за них начинаются рвота и диарея и усиливается газообразование. В возрасте до 5 лет клетки кишечника еще недостаточно зрелые — ротавирус поражает до 2/3 из них, поэтому дети болеют чаще и тяжелее взрослых.
Чаще всего первый симптом — это рвота. Она возникает одновременно с диареей или предшествует ей и длится обычно 1−2 дня. Стул обычно водянистый, пенистый, желтого цвета с небольшим количеством слизи. У грудных детей он может быть до 20 раз в сутки. Длительность диареи в среднем 3−7 дней, но бывают случаи до двух недель — как правило, у детей до года. Иногда инфекция начинается с лихорадки до 38−39 °С, симптомов ОРВИ — кашля, насморка, боли в горле. Так же дети могут отказываться от еды и буквально валиться с ног.
Что это за ткань
Ложная левожелудочковая хорда (ЛХЛЖ) – это тяжи мышечно-соединительной ткани, обычно расположенные внутри левого сердечного желудочка, не соединенные со створками клапана. Впервые они были обнаружены в полости человеческого сердца при аутопсии в 1893 году. Хотя автор и назвал их аномалией, признал, как возможность нормы. Подробная классификация хорды появилась уже в 1970-м, где ложные были четко отделены от истинных. В частности, уклон делался на расположении нитей.
В ходе многолетних многочисленных исследований ученые-медики установили, что:
- около 20% случаев с обнаружением нетипичных тканей может сопровождаться патологическими изменениями в работе органа;
- в 19% случаев наблюдалось ревматическое расстройство сердца;
- у такого же числа пациентов наблюдалось атеросклеротическое поражение;
- у 12% обследованных обнаружился порок митрального клапана;
- в 5% случаев обнаружена кардиомиопатия;
- у стольких же пациентов присутствовал .
На основе полученных данных был сделан вывод, что ЛХЛЖ, как результат врожденного дефекта, в частных случаях может привести к развитию диспластического синдрома. Нарушения в строении левого сердечного желудочка такого типа чаще встречаются среди мужского населения планеты. Появляясь в процессе эмбрионального развития плода, фальш нити впоследствии могут преобразовываться в добавочные пути циркуляции и проведения импульса. Особенно велик риск такого образования при интоксикации организма, нестабильном психоэмоциональном состоянии, посильных физических нагрузках.
Описание и характеристика
Когда ставится диагноз МАРС у ребёнка, первый вопрос, который тревожит родителей — что это. Аббревиатура расшифровывается как малые аномалии развития сердца. Под этим непонятным названием скрываются аномалии развития соединительной ткани сердечной мышцы.
Соединительная ткань составляет каркас сердца, его клапаны и стенки в сосудах. За счёт присутствия этой ткани сердечная мышца является эластичной и прочной. Под малыми аномальными явлениями подразумеваются анатомические изменения, которые имеют врождённый характер.
При этом диагнозе соединительная ткань может быть слабой, формироваться в отличных от нормы местах, её количество может быть недостаточным или, наоборот, избыточным. Выявляется подобная проблема до достижения ребёнком трёхлетнего возраста. Недуг не прогрессирует и имеет склонность исчезать по мере роста ребёнка.
Патогенез (что происходит?) во время МАРС у детей:
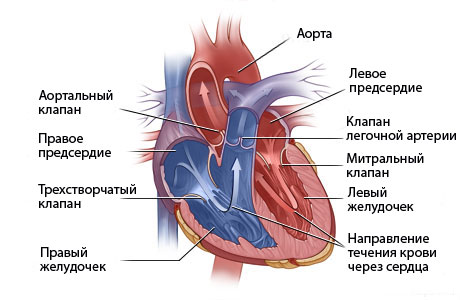
Наследственные и врожденные аномалии в большинстве своем связаны с дисплазией (отклонениями в формировании). Дисплазия соединительной ткани – генная аномалия соединительнотканной структуры различных органов, заключающаяся в снижении ее прочности.
Дисплазия соединительной ткани сердца приводит к тому, что в процесс вовлекаются сердечные клапаны, перегородки сердца, подклапанный аппарат, магистральные уды.
Классификация МАРС
1. Локализация и форма
1.1 Предсердия
- увеличенный евстахиев клапан более 1 см
- пролабирующий клапан нижней полой вены
- небольшая аневризма МПП
- ООО
- аномальные трабекулы в предсердии
- пролабирующие гребенчатые мышцы в нравом предсердии
1.2. Трикуспидальный клапан
- дилатация правого АВ-отверстия
- смещение септальной створки в полость правого желудочка
- пролабирование трикуспидального клапана
1.3. Легочная артерия
- пролабирование створок клапана легочной артерии
- дилатация (дисплазия) ствола легочной артерии
1.4. Аорта
- погранично широкий корень аорты
- погранично узкий корень аорты
- двустворчатый клапан аорты
- дилатация синусов аорты
- пролабирование аортального клапана
- асимметрия створок клапана аорты
1.5. Левый желудочек
- небольшая аневризма МЖП
- трабекулы или хорды
1.6 Митральный клапан
- эктопическое крепление хорд
- пролабирование митрального клапана
- «порхающие» хорды
- нарушенное распределение хорд передней и/или задней створки
- аномально расположенные папиллярные мышцы
- дополнительные папиллярные мышцы
2. Этиология
- ДСТ
- Нарушение кардиогенеза
- Вегетативная дисфункция
- Процессы онтогенеза сердца
3. Осложнения
- Инфекционный эндокардит
- Нарушения сердечного ритма
- Нарушения кардиогемодинамики
- Легочная гипертензия
- Внезапная смерть
- Фиброзирование и кальцификация створок клапанов
Любая МАРС – это вариант висцеральных ДСТ. Потому у детей есть признаки полиморфизма клинико-морфологических нарушений. МАРС часто сочетаются с диплазиями кожи и скелета. Могут быть также иные висцеральные проявления, к которым приводит дисплазия соединительной ткани. К примеру, это поликистоз, трахеобронхиальная дискинезия, аномалии желчного пузыря, гастроэзофагеальный рефлюкс, мегауретер, пефроптоз, аномалии развития половых органов.
При дисплазии соединительной ткани у детей и подростков более высокая частота изменений со стороны ЦНС, нейровегетативных расстройств, психических нарушений. Вегетативная дистония может проявляться вегетативными кризами, цефалгией, синкопальными состояниями и т. д.
МАРС при аускультации проявляется систолическим шумом, который меняется при нагрузке и при изменении положения тела ребенка. В любом случае диагноз должен быть уточнен. При МАРС у детей часто нарушается сердечный ритм и проводимость, возникает повышение электрической активности желудочка, экстрасистолия и пароксимальная тахикардия и проч. Но стоит отметить, что не при всех малых аномалиях развития сердца есть нарушения ритма сердца.
Открытое овальное отверстие (ООО) – частичное или полное сохранение естественного внутриутробного межпредсердного сообщения. Об этой аномалии можно говорить только тогда, когда ребенку более 1 года. Если отверстие более 7 мм в размере, ООО гемодинамически значимое. При физических нагрузках оно проявляется левоправым шунтом.








