Пролапс митрального клапана у детей
Содержание:
- Введение
- Статистика и прогноз лечения недостаточности трикуспидального клапана у детей в Израиле
- Материал и методы
- Патогенез (что происходит?) во время Пролапса митрального клапана (ПМК) у детей:
- Результаты ПМПК
- Вводная часть
- Как проходит обследование на ПМПК?
- Аномально расположенные трабекулы, ложные хорды
- Что спрашивают на ПМПК?
- Воронкообразная деформация грудной клетки (впалая грудь)
- Современные методы лечения недостаточности трикуспидального клапана у детей в Израиле
- Пролапс митральный, трикуспидальный, аортальный и здоровье человека
- В чем опасность ПМК
- Лечение
- Как проходит обследование на ПМПК?
Введение
Дисплазия соединительной ткани (ДСТ) – наследственные нарушения мультифакториальной природы, объединенные в синдромы и фенотипы на основе общности внешних и/или висцеральных признаков и характеризующиеся многообразием клинических проявлений: от доброкачественных субклинических форм до развития полиорганной и полисистемной патологии с прогредиентным течением. Диспластические изменения могут быть обусловленными и воздействием экзогенных факторов: неблагоприятной экологической обстановки, неадекватного питания и стрессов. В формировании ДСТ доказанной считается роль нарушений магниевого обмена в организме .
Частота пролапса митрального клапана (ПМК) как варианта ДСТ варьируется в популяции в пределах от 1,8 до 38 % в зависимости от метода обследования, используемых критериев диагностики и обследуемого контингента . Среди пациентов с ПМК преобладают женщины, особенно в возрасте 20–29 лет, у мужчин ПМК чаще отмечается в 30–39 лет.
Вопрос о развитии разнообразных серьезных осложнений среди больных ПМК крайне актуален, т. к. это лица молодого и трудоспособного возраста. Самым грозным осложнением является внезапная смерть, частота которой составляет 1,9 : 10000
Этот показатель намного меньше смертности от других сердечно-сосудистых заболеваний, но с учетом высокой распространенности ПМК в популяции данная проблема является чрезвычайно важной . В большинстве случаев внезапная смерть связана с предшествующей желудочковой тахикардией или с острой левожелудочковой недостаточностью вследствие разрыва хорд
К факторам риска внезапной смерти при ПМК относят женский пол, гемодинамически значимую митральную регургитацию III–IV степеней, удлинение интервала QT, нарушения реполяризации, ЭхоКГ-критерии миксоматозной дегенерации створок митрального клапана, наличие в анамнезе синкопе, а также случаи внезапной смерти среди родственников .
Следующее место по степени тяжести занимают различные неврологические осложнения, особенно такие опасные, как преходящие нарушения мозгового кровообращения и ишемические инсульты. Установлено, что при ПМК частота ишемического инсульта составляет 2–5 %, а транзиторные ишемические атаки выявляют среди 20 % больных . С другой стороны, у больных с ишемическим инсультом ПМК был обнаружен в 8,4–38,0 % случаев .
Считается, что причиной неврологических осложнений ПМК является тромбоэмболия миксоматозно измененных створок митрального клапана, которая служит основой формирования микро- и макротромбов и/или изменения системы гемостаза .
У 3,6–6,0 % пациентов с ПМК развивается инфекционный эндокардит, вероятно связанный с миксоматозной дегенерацией пролабирующих створок митрального клапана .
Установлено, что выраженность клинической симптоматики у пациентов с ПМК помимо дисфункции вегетативной нервной системы (ВНС) зависит и от дефицита магния . Отмечено, что дефицитом магния при ПМК обусловлены такие симптомы, как сердцебиение, боль в левой половине грудной клетки, парестезии и липотимия, выраженность которых существенно уменьшалась после лечения препаратами магния . При ПМК гипомагниемия играет важную этиопатогенетическую роль в развитии аритмий сердца , особенно желудочковых экстрасистолий, и удлинении интервала QT , нейропсихических нарушений, утомляемости, депрессии , низкой толерантности к физической и эмоциональной нагрузке , тромбоэмболических осложнений . В литературе имеются сведения о том, что дефицит магния способствует повышению уровня катехоламинов плазмы крови .
В настоящее время содержание магния определяют в биологических жидкостях (крови, моче), биопсийном материале (скелетной мускулатуре), волосах .
Термин “гипомагниемия” отражает уменьшение концентрации магния в плазме крови менее 0,7 ммоль/л . Показано, что гипомагниемия у больных ПМК ассоциируется с повышенной экспрессией антигена Bw35 системы HLA, носители которого характеризуются патологическим ответом на вирус гриппа с низкой цитотоксичностью . Отмечается обратно пропорциональная связь повышенного титра антител с концентрацией магния в эритроцитах. Доказано, что при ПМК на фоне дефицита магния повышена частота инфекционных заболеваний, возбудителем которых является Candida albicans . Установлено, что наблюдаемый при ПМК дефицит магния приводит к повышению уровня гистамина в крови, обладающего иммуносупрессивным действием .
Статистика и прогноз лечения недостаточности трикуспидального клапана у детей в Израиле
Выявленная в первые годы жизни неполноценная работа клапана — чаще всего врожденная аномалия (органическая) и, как правило, не изолированная.
Приобретенная форма (относительная или функциональная, не связанная с деформацией створок клапана) обусловлена заболеваниями, вследствие которых развиваются ревматические патологии. Такое поражение распознается в 15 – 30 % случаев.
У ребенка с выраженной недостаточностью трикуспидального клапана, особенно в сочетании с другими тяжелыми патологиями миокарда, развиваются серьезные осложнения, требующие незамедлительного лечения, которое успешно проводится в лучшей клинике Израиля «Хадасса». Кроме того, корректирующие или терапевтические мероприятия обязательны для всех разновидностей ВПС.
|
В противном случае после постановки диагноза редко преодолевается пятилетний порог выживаемости. |
Прогноз терапии зависит от выраженности обратного кровотока (выделяют 4 степени), поражения самого миокарда, тяжести сопутствующих осложнений. Богатый опыт и профессиональные навыки врачей нашего медцентра позволяют адекватно оценить состояние маленького пациента и, если это целесообразно, подобрать эффективное медикаментозное лечение. Но перспективность методики считается недолговременной, так как лекарственное воздействие способно стабилизировать самочувствие, не исключая прогрессирование болезни. Процент смертности остается высоким.
Без своевременной помощи кардиохирургов могут развиться не только застойные явления в организме, но и необратимые процессы.
Хирургическое вмешательство на открытом сердце сопровождается повышенным риском, но имеет более благоприятные прогнозы. Летальность после операций составляет 1 – 3 %, причем у пластики этот показатель ниже, чем у протезирования (около 14 % от общего числа).
Материал и методы
Нами за период с 2005 по 2009 г. обследованы 1734 детей и подростков (764 мальчика и 970 девочек) в возрасте от 7 до 18 лет с направляющим диагнозом ПМК. Диагноз ПМК (в том числе на основании данных эхокардиографии — ЭхоКГ у 865 детей) устанавливали в различных учреждениях Москвы.
Помимо физикального обследования всем детям проведена эхокардиографическая визуализация МК на ультразвуковых аппаратах Toshiba Nemio и Vivid 7. Диагноз ПМК ставили при наличии 2 главных признаков — аускультативного и эхокардиографического. Величину митральной регургитации определяли по отношению максимальной площади регургитантного потока к площади левого предсердия (RJA/LAA) в процентах. К легкой митральной недостаточности относили RJA/LAA менее 20%, к умеренной — 20—40%, к тяжелой — ≥40% .
Патогенез (что происходит?) во время Пролапса митрального клапана (ПМК) у детей:
В основе пролабирования клапанов сердца лежит соединительнотканная дисплазия клапанных и подклапанных структур. При ПМК у ребенка часто есть дополнительные хорды, удлиненные или короткие хорды, открытое овальное окно, минимальная дисфункция трикуспидального клапана и т. д.
В тканях в повышенном количестве накапливаются кислые мукополисахариды и снижается количество коллагеновых волокон в структуре соединительной ткани. В период систолы под влиянием повышенного впутрижелудочкового давления сверхрастяжимые створки клапанов сердца прогибаются в полость предсердия.
Если у ребенка есть основная болезнь, которая проявляется в том числе нарушением обмена кислых мукополисахаридов, синдромы пролабирования клапанов сердца носят характер вторичных.
Результаты ПМПК
По итогам обследования комиссия готовит протокол ПМПК, с которым должны ознакомиться родители под роспись. Подпись на протоколе ставится как подтверждение факта прохождения комиссии в присутствии родителей (законных представителей).
В отчете ПМПК будет содержаться рекомендации родителям:
- Сможет ли ребенок обучаться в обычной школе.
- Рекомендовано ли обучение в коррекционной школе.
- Нужны ли ребенку дополнительные учебные занятия, занятия с логопедом, лечение и наблюдение у врачей и психологов.
Заключение комиссии ПМПК носит рекомендательный характер, родители не обязаны следовать этим рекомендациям.
Вводная часть
Перед операцией на сердце у человека возникает множество вопросов. Некоторые из них мы задаем врачу, а некоторые даже не можем сформулировать. Когда мы понимаем, что происходит с нашим организмом, и что мы можем сделать для восстановления здоровья, нам легче переносить все процедуры.
Приобретенные пороки клапанов сердца — это заболевания, в основе которых лежат морфологические и/или функциональные нарушения клапанного аппарата (створок клапанов, фиброзного кольца, хорд, папиллярных мышц), развившиеся в результате острых или хронических заболеваний и травм, нарушающие функцию клапанов и вызывающие изменения внутрисердечной гемодинамики.
Пороки клапанов могут быть врожденными или приобретенными.
Врожденные пороки возникают при неправильном формировании структур сердца при внутриутробном развитии, иногда до зрелого возраста они не дают о себе знать. Приобретенные пороки возникают вследствие ревматизма, инфекции, нарушений обмена веществ (когда в створках откладываемся кальций), травмы и других причин.
Основные виды пороков сердечных клапанов:
- митральный стеноз
- недостаточность митрального клапана
- пролапс митрального клапана
- аортальный стеноз
- недостаточность аортального клапана
- трикуспидальный стеноз
- трискупидальная недостаточность
Нормальная работа сердца во многом зависит от функционирования его клапанного аппарата.
 |
Препятствия на пути прохождения крови вызывают перегрузку, гипертрофию и расширение лежащих выше клапана структур. Затрудненная работа сердца нарушает питание гипертрофированного миокарда и приводит к .
Этиология и патогенез
Этиология стеноза и комбинированного порока ревматическая, недостаточности клапанов — обычно ревматическая, редко септическая, атеросклеротическая, травматическая, сифилитическая.
Стеноз образуется вследствие рубцового сращения или рубцовой ригидности створок клапана, подклапанных структур; недостаточность клапана — вследствие их разрушения, повреждения или рубцовой деформации.
Недостаточность клапана возникает из-за разрушения или повреждения его створок. Недостаточность клапана характеризуется неполным смыканием створок и возникает в результате их сморщивания, укорочения, перфорации или расширения фиброзного клапанного кольца, деформации или отрыва хорд и папиллярных мышц. В некоторых случаях недостаточность клапанов развивается в результате нарушения функции клапанного аппарата, в частности папиллярных мышц.
Нередко стеноз и недостаточность развиваются на одном клапане (так называемый комбинированный порок). Кроме того, бывают случаи, когда пороки затрагивают два и более клапана — это принято называть сочетанным пороком сердца.
Пораженные клапаны образуют препятствие прохождению крови — анатомическое при стенозе, динамическое при недостаточности. Последнее заключается в том, что часть крови хотя и проходит через отверстие, но в следующую фазу сердечного цикла возвращается обратно.
К эффективному объему добавляется «паразитический», совершающий маятникообразное движение по обе стороны пораженного клапана. Значительная клапанная недостаточность осложняется относительным стенозом (за счет увеличения объема крови). Препятствие прохождению крови ведет к перегрузке, гипертрофии и расширению вышележащих камер сердца.
Расширение более значительно при недостаточности клапана, когда вышележащая камера растягивается дополнительным количеством крови. При стенозе атриовентрикулярного отверстия снижено наполнение нижележащей камеры (левого желудочка при митральном стенозе, правого при трикуспидальном); гипертрофии и расширения желудочка нет.
При недостаточности клапана наполнение соответствующего желудочка увеличено, желудочек расширен и гипертрофирован. Затруднение работы сердца вследствие неправильного функционирования клапана и дистрофия гипертрофированного миокарда приводит к развитию сердечной недостаточности.
Как проходит обследование на ПМПК?
На комиссию в заранее оговоренный день приглашаются родители с ребенком. Обычно заседание комиссии происходит в одном кабинете, где ребенок попадает в руки сразу нескольких специалистов. В комиссию входят: психиатр, психолог, логопед, дефектолог, учитель, родители.
Все специалисты могут сидеть как за одним столом, и ребенок стоит (сидит) перед ними, или же специалисты сидят за разными столами, и ребенок подходит к ним по очереди. Они задают вопросы и дают задания. Стоит сказать, что сама форма проведения ПМПК некомфортна для ребенка: врачи зачастую не подбадривают его, торопят, не дают передохнуть. По времени обследование занимает примерно час-два
Родителям важно успокоить ребенка, поддержать, а в случае резких вопросов или озвучивания диагнозов защитить. На комиссию нужно взять с собой поесть и попить
Аномально расположенные трабекулы, ложные хорды
Из истории
Первое описание — W.Turner (1893г.) по данным аутопсий
Первый термин — «moderator band» (1893г.)
Первая классификация — M.C.Lam et al. (1970г.), термин «false chordae tendineae», т.е. ложная хорда
Первое описание по данным ЭхоКГ в 1981г.
Распространенность аномально расположенных трабекул, ложных хорд
- по данным популяционных исследований до 17%
- данные аутопсий до 16%
- по данным ЭхоКГ 2,3-68%
- у детей с проявлениями ДСТ в 94%
Видео 2. Открытое овальное окно. Визуализируется сброс тока крови слева направо. Диаметр струи 4 мм. Эпигастральное сечение.
Что же такое ложная хорда и аномальная трабекула?
Истинная хорда — фиброзный тяж, соединяющий папиллярную мышцу со створкой.
Ложная хорда — фиброзно-мышечный или фиброзный тяж, соединяющий папиллярные мышцы со стенкой левого желудочка или между собой.
Нормальная трабекула — мышечный тяж, плотно прилегающий к эндокарду желудочка.
Аномальная трабекула — мышечный или фиброзно-мышечный тяж, неплотно прилегающий к эндокарду желудочка.
Нарушение распределения хорд — преимущественное их прикрепление к основанию створки и, в меньшей степени, в области тела или свободного края (в систолу лоцируются дополнительные эхо-сигналы в выходном тракте левого желудочка)
Удлинение хорд — дополнительные тонкие, линейные эхо-структуры, совершающий крупноамплитудные диастолические движения
Эктопическое крепление хорд- прикрепление хорды от стенки левого желудочка к створке митрального клапана.
Ложные хорды
Количество:
- единичные
- множественные
Направление:
- поперечные
- диагональные
- продольные
Уровень:
- верхушечные
- срединные
- базальные
Что спрашивают на ПМПК?
- Рассказать о себе, своих родных и друзьях: как зовут, где живут, где работают, какой возраст. Рассказать о своих занятиях и занятиях своих друзей: что делают с друзьями вместе? Что делают вместе с мамой/папой? Как проводят время. Имена учителей и воспитателей. Сведения о домашних питомцах: клички, питание, уход и т.д. О доме, где живет: сколько комнат, для чего они предназначены, для чего предназначены кухня, ванная.
- Рассказать об окружающем мире: утро-ночь, выходные-будни, обед-ужин, распорядок дня, отличия. Ребенок должен ориентироваться в понятиях: больше – меньше, длиннее – короче, живое – неживое, Должен знать цвета, формы предметов, их расположение (на столе, под столом и т.д.).
- Проверяют умение обобщать и логику. Ребенок должен объединять предметы по признаку (суп, помидоры, конфеты — еда). Выбрать лишний предмет из нескольких и объяснить, почему. Для чего нужны предметы, что с помощью них делают. Знать части тела и их предназначение. Какие бывают профессии.
- Проверяют память: называют на слух слова и просят повторить, раскладывают картинки или предметы, потом перекладывают и просят объяснить, что изменилось.
- Проверяют речь ребенка: правильно ли строит предложения, все ли звуки произносит, правильно ли меняет окончания слов в зависимости от рода существительных, времени глаголов. Просят назвать или объяснить значения, привести примеры:
- синонимы (слова, близкие по значению, например, счастливый – радостный)
- антонимы (противоположные по значению, например, горячий – холодный)
- омонимы (слова, имеющие несколько значений, например, ручка, коса, ключ).
А также просят назвать звуки слова, сколько слов в предложении. Оценивают, понимает ли ребенок разницу между словами, близкими по звучанию (бочка – почка). Просят составить небольшой рассказ по картинкам. Проверяют понимание устной речи, говорят несколько предложений и просят пересказать или ответить на вопросы.
- Просят показать какое-то действие: как ты рисуешь, как ты идешь домой.
- Проверяют умение рассказать о своих желаниях (хочет есть, в туалет и т.д.), чувствах (усталость, радость).
- Проверяют координацию движений и развитие моторики: поймать мяч, пнуть, встать на одну ногу и т.д.
То есть вполне обычные для ребенка предшкольного или школьного возраста вопросы и способы диагностики
Но здесь важно понять, почему ребенок не справился с заданием: переволновался или это связано с другими причинами. Ребенку с неродным русским языком или педагогически запущенному ребенку трудно дать синонимы слова или объяснить пословицы, но это не означает, что ребенок не способен обучаться
Готовить к ПМПК можно, чтобы не волновался, чтобы знал типы заданий и чего от него примерно будут ждать. Но все вопросы, повторимся, обычные, то есть обычный ребенок, с которым занимаются и которого развивают, сможет ответить на эти вопросы.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Современные методы лечения недостаточности трикуспидального клапана у детей в Израиле
Детским кардиологическим отделением при «Хадассе» руководит доктор Азария Рейн. После получения высшего медицинского образования в Еврейском университете стажировался в клинике «Шаарей Цедек». Получив ученую степень, стал университетским профессором в Иерусалиме и Гарварде. Постоянный член ученого совета Израиля, занимается научными изысканиями.
Кардиохирургия находится под руководством профессора Эльдада Эреза, обладателя двух высших квалификаций, специализирующегося на терапии врожденных пороков у детей. Стажировка будущего доктора медицины проходила в Хайфе и Бейлинсоне, ординатура — в Атланте (США), где врач освоил технологию трансплантации сердца. Эрез обучает студентов-медиков в Тель-Авиве и Иерусалиме, автор научных трудов.
Первый день после госпитализации в стационар отводится для осмотра, изучения анамнеза, составления документации на иврите. На протяжении всего пребывания в больнице маленький пациент и его родители сопровождаются русскоговорящим консультантом.
Лечение при недостаточности трикуспидального клапана у детей подбирается строго в индивидуальном порядке и зависит от степени регургитации кровотока (1, 2, 3 или 4):
- 1 — едва различимый заброс или касание трехстворчатого клапана;
- 2 — обратный выброс определяется на отрезке в 2 см от атриовентрикулярного отверстия;
- 3 — возврат крови из правого желудочка на расстояние более 2 см;
- 4 — регургитация в правое предсердие на значительную протяженность.
Первая стадия может ограничиться наблюдением медиков либо консервативной терапией. Начиная со второй, характер вмешательства будет зависеть от интенсивности заброса, осложнений, спровоцированных пороком, наличием сочетанных аномалий.
Устранение дефекта и последствий неправильной работы сердца осуществляется медикаментозно или хирургическим путем.
Лекарственная терапия
Консервативная методика включает препараты, облегчающие работу сердца и снижающие легочную гипертензию. В этот перечень входят диуретические средства, антикоагулянты, b-адреноблокаторы, гликозиды, лекарства, повышающие метаболизм, ингибиторы АПФ.
Хирургическое вмешательство
Основными видами оперативной методики служат пластика собственного клапана или протезирование с использованием биопротеза или механического аналога.
Показаниями для протезирования считаются тяжелые изменения створок. Материалом для изготовления биологического протеза служит аорта животного (свиньи). В отличие от механического, биопротез существенно снижает развитие тромбоэмболии, но служит всего 10 лет, требуя повторной замены.
Предпочтение отдается пластической коррекции, но в том случае, если не обнаружены выраженные изменения строения створок. Явными преимуществами этой процедуры считаются минимальные послеоперационные осложнения и сокращение реабилитационного периода. Кроме того, восстановление за счет собственных, нормально функционирующих тканей увеличивает устойчивость к инфекциям и исключает постоянный прием специальных лекарств.
Пролапс митральный, трикуспидальный, аортальный и здоровье человека
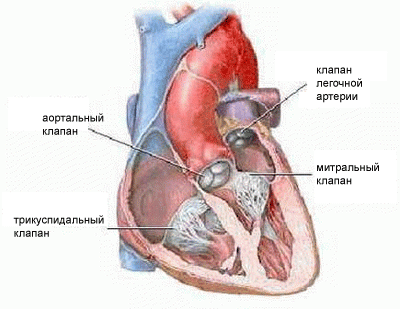
Сердечные клапаны — это заслонки, которые регулируют движение крови по сердечным камерам, которых у сердца четыре. Два клапана расположены между желудочками и кровеносными сосудами (легочная артерия и аорта) и два других находятся на пути тока крови из предсердий в желудочки: слева – митральный, справа – трикуспидальный. Митральный клапан состоит из передней и задней створок. Патология может развиваться на любой из них. Иногда это происходит сразу на обеих. Слабость соединительной ткани не позволяет удерживать их в сомкнутом состоянии. Под давлением крови они начинают выгибаться внутрь камеры левого предсердия. При этом часть кровяного потока начинает двигаться в обратном направлении. Ретроградный (обратный) ток может осуществляться при патологии даже одной створки.
клапаны сердца
Развитие ПМК может сопровождать пролапс трикуспидального клапана (трехстворчатого), расположенного между правым желудочком и предсердием. Он защищает правое предсердие от возвратного поступления венозной крови в его камеру. Этиология, патогенез, диагностирование и лечение ПТК аналогичны пролапсу МК. Патология, при которой возникает пролапс сразу двух клапанов, считается комбинированным пороком сердца.
Пролапс МК небольшой и умеренной степени выявляется довольно часто и у абсолютно здоровых людей. Он не опасен для здоровья, если при этом выявлена регургитация 0-I-II степени. Первичный пролапс 1-ой и 2-ой степени без регургитации относится к малым аномалиям развития сердца (МАРС). При его выявлении паниковать не стоит, так как в отличие от других патологий прогрессирования ПМК и регургитации не происходит.
Причиной для беспокойства является приобретенный или врожденный ПМК с регургитацией III и IV степени. Он относится к тяжелым порокам сердца, требующим хирургического лечения, так как при его развитии за счет увеличения объема остаточной крови растягивается камера ЛП, увеличивается толщина стенки желудочка. Это приводит к значительным перегрузкам в работе сердца, что становится причиной сердечной недостаточности и ряда других осложнений.
К редко встречающимся сердечным патологиям относятся пролапс аортального клапана и клапана легочной артерии. Они также обычно не имеют выраженных симптомов. Лечение направлено на устранение причин, вызывающих эти аномалии, и профилактику развития осложнений.
***
Если вам поставили диагноз пролапс митрального или любого другого сердечного клапана, не надо вдаваться в панику. В большинстве случаев эта аномалия не вносит серьезных изменений в сердечную деятельность. А значит, можно продолжать привычный образ жизни. Разве, что только раз и навсегда отказаться от вредных привычек, которые укорачивают жизнь даже абсолютно здоровому человеку.
В чем опасность ПМК
ПМК 1 степени течет практически бессимптомно, не влияя на общее состояние человека, не требует никакой корректировки. Но от 5 до 10 % пациентов сталкиваются с риском осложнений, которые проявляются при прогрессировании заболевания, обострении соматических патологий, с возрастом. Наиболее опасны следующие:
- Острая недостаточность митрального клапана, которая, как правило, связана с травмой грудной клетки, разрывом хорд: у пациента диагностируют острую сердечную недостаточность, отек легких, остановку дыхания. Хронический вариант митральной недостаточности – мягкий: слабость, утомляемость, одышка.
- Инфекционный эндокардит разного генеза проявляется повышенным тромбообразованием в сосудах мозга, внутренних органов, магистральных сосудах с нарушением функции левого желудочка. Грозит инсультом, инфарктом, остановкой сердца, ТЭЛА.
- Пролапс передней створки чаще всего провоцирует приступ стенокардии: нарушение сократительной способности миокарда увеличивает нагрузку на левую половину сердца, ведет к ее гипертрофии, гипоксии головного мозга, всех внутренних органов, тканей.
- Фибрилляция сердца, ПМК с застоем в легких, митральная недостаточность могут привести к летальному исходу (на ЭКГ определяется удлинение интервала QT).
Лечение
Сам пролапс в нем не нуждается. Нельзя преувеличивать опасность при его обнаружении, но и недооценивать также неверно. Сами жалобы ребенка заставят предпринимать терапевтические действия – нормализовать режим, уменьшить нагрузки, проявлять больше терпимости к психоэмоциональной неустойчивости. Целесообразно использовать оздоровительные мероприятия, гомеопатические препараты, получив рекомендации специалиста. Для уменьшения дистонических явлений показаны закаливающие процедуры, контрастные обертывания и душ. Питание должно быть сбалансированным, с включением витаминов в свежем виде. При вторичном процессе – непременно полный курс лечения основного заболевания с дальнейшим диспансерным наблюдением у кардиолога и выполнением всех его назначений.
Как проходит обследование на ПМПК?
На комиссию в заранее оговоренный день приглашаются родители с ребенком. Обычно заседание комиссии происходит в одном кабинете, где ребенок попадает в руки сразу нескольких специалистов. В комиссию входят: психиатр, психолог, логопед, дефектолог, учитель, родители.
Все специалисты могут сидеть как за одним столом, и ребенок стоит (сидит) перед ними, или же специалисты сидят за разными столами, и ребенок подходит к ним по очереди. Они задают вопросы идают задания. Стоит сказать, что сама форма проведения ПМПК некомфортна для ребенка: врачи зачастую не подбадривают его, торопят, не дают передохнуть. По времени обследование занимает примерно час-два
Родителям важно успокоить ребенка, поддержать, а в случае резких вопросов или озвучивания диагнозов защитить. На комиссию нужно взять с собой поесть и попить








