Аневризма грудной аорты
Содержание:
- Методы диагностики
- Причины
- Диагностика
- Патологии и повреждения аорты, их симптомы и причины
- Методы диагностики
- Аорта уплотнена: что это значит? Лечение с помощью медикаментов
- Плюсы и минусы
- Методы лечения аневризмы аорты
- Симптомы патологии
- Строение аорты и ее ветвей
- Медицинское наблюдение
- Стадийность и симптоматика
- Как избежать развития расслоения
Методы диагностики
Так как симптоматика часто не выражена, то уплотнение отделов аорты выявляется в основном случайно, при проведении флюорографии или рентгенологического исследования.
Обследование пациента проводят при появлении жалоб на боли в груди, тахикардию и т. д. Врача должны насторожить лишние шумы при прослушивании сердца. А также признаком патологии является большая разница между показателями артериального давления при измерении его у пациента.
Для подтверждения этого диагноза проводятся следующие аппаратные исследования:
- Рентген грудной клетки в прямой и боковой проекциях. На снимках хорошо видны крупные сосуды, по виду которых врач делает вывод о наличии патологии. При утолщении аорты меняется ее изгиб, удлиняется тень. По этим признакам специалист определяет величину закупоривания.
- УЗИ позволяет выявить место деформации сосуда. Изменение внешнего вида внутренних органов, смежных с сердцем, говорят о начавшихся заболеваниях, связанных с нарушением работы кровеносной системы.
- МРТ. Магнитно-резонансная томография — информативный способ получения изображения с использованием магнитного резонанса. Позволяет получать развернутую визуальную картину имеющейся патологии.
- Ангиография. Метод исследования кровеносных сосудов с помощью введения контрастного вещества. Дает возможность получить сведения о заполняемости аорты кровью, работе клапанов.
- ЭхоКГ. На эхокардиографии сердца определяют размеры миокарда, структуру и функции митрального (МК) и аортального клапанов (АОК), скорость кровотока.
Причины
Существуют как фундаментальные факторы, так и моменты риска, которые непосредственно не обуславливают развития патологического процесса. Первая группа:
Текущий или перенесенный туберкулез
Это опасное инфекционное заболевание. Провоцируется микобактерией, также она называется палочкой Коха. Может длительное время существовать без симптомов. Клиника формируется уже на выраженных стадиях.
Поражение аорты выступает осложнением, распространенность — до 25% от общего количества случаев. Сроки не имеют значения, возможно вовлечение на первых же этапах, что сказывается на общем прогнозе.
Происходит разрушение стенок сосуда и их рубцевание, просвет суживается, процесс самостоятельно прогрессирует. Восстановление возможно только при комплексном лечении туберкулеза в условиях стационара.
Общая длительность курации — 6-12 месяцев. Госпитальный этап — не более 3-х. Остальной период приходится на амбулаторную помощь. В течение всей последующей жизни пациент должен проверяться на предмет рецидивов.
Сифилис
Опасность приходит не сразу. Эта венерическая инфекция может передаваться неполовым путем, но вероятность такого варианта крайне мала.
Требуется срочное лечение состояния. Потому как поражение аорты встречается примерно в 30% ситуаций.
Уплотнение стенок аорты возникает не сразу, это позднее осложнение. Известны случаи развития отложенного явления после 10-20 лет от условного излечения сифилиса.
Потому таким пациентам рекомендуется каждые 6 месяцев проходить хотя бы эхокардиографию и внимательно следить за самочувствием.
Аортит
Воспалительный процесс в соответствующем сосуде. Встречается относительно редко. Опять же, как следствие перенесенного инфекционного заболевания.
Выступает осложнением герпеса, поражения пиогенной флорой, миокардита септического плана. В редких случаях развивается как результат аутоиммунных патологий. Например, ревматизма или васкулита.
Лечить воспалительные заболевания нужно своевременно, потому как вероятность осложнений значительная.
Аортит купируется антибиотиками или же иммуносупрессорами, зависит от этиологии процесса. В любом случае показана госпитализация в кардио-стационар.
Гипертензия
Стабильный рост артериального давления. Возникает по множеству причин, которые сами требуют выявления и квалифицированной оценки докторами.
На первой стадии отклонения, когда болезнь еще непостоянна в проявлениях, есть шанс на нормализацию. Как только состояние прогрессирует, риски нарушения растут. Третья степень гипертонической болезни лечению не поддается.
Как было сказано, уплотнение аорты сердца — результат дегенерации, чрезмерной нагрузки на стенки или же сочетания этих факторов.
В отсутствии терапии велика вероятность разрыва сосуда. Рано или поздно это произойдет. Назначают специфические медикаменты для понижения артериального давления (ингибиторы АПФ и прочие, по показаниям).
Возрастные изменения
Нарушение функциональной активности, анатомических характеристик соединительной ткани, из которой состоит аорта и ее стенки. В основном оказывается результатом возрастных изменений.
Возможны варианты. Те же явления наблюдаются при сахарном диабете, генетических патологиях, аномалиях внутриутробного развития со спонтанными чертами.
Атеросклероз
Бывает двух типов.
Первый — сужение сосуда, стеноз. Возникает у курильщиков, алкоголиков, наркоманов, лиц с артериальной гипертензией. Выступает осложнением, требует срочной помощи. При стабильном процессе может потребоваться операция, если консервативные методики не возымели эффекта.
Второй вариант — окклюзия или закупорка сосуда холестериновой бляшкой. Результат нарушения обмена липидов в организме. Представляет меньшую опасность, поскольку состояние складывается в течение месяцев или даже лет.
Постепенно образование кальцифицируется, покрывается минеральными солями. Такую атеросклеротическую бляшку статинами уже не растворить. Требуется проведение оперативного лечения.
Диагностика
Диагностические мероприятия чаще всего проводятся в условиях терапевтического отделения стационара. При наличии асцита и других осложнений – на хирургическом отделении. На первой стадии заболевания эффективны только лабораторные и аппаратные методы обследования.
Начиная со второй стадии портальной гипертензии, врач может пальпационно обнаружить гепатоспленомегалию (увеличение размеров селезенки и печени). При появлении водянки перкуссионный осмотр (простукивание) выявляет глухие звуки.
По выраженным внешним изменениям (сосудистая сетка на животе, желтоватый оттенок кожных покровов, раздутый живот) назначается полное обследование. Диагностика включает лабораторные и аппаратные методы.
Исследования крови и мочи:
- ОКА (общий клинический анализ). Характерно значительное снижение уровня лейкоцитов, тромбоцитов, гемоглобина, эритроцитов.
- Биохимический анализ крови. Предельно завышены показатели ферментов АСТ (аспартатаминотрансферазы), АЛТ (аланинаминотрансферазы), альфа-амилазы, ЩФ (щелочная фосфатаза), желчного пигмента билирубина. Низкий уровень белка альбумина (или полное его отсутствие в крови).
- Коагулограмма (кровь на свертываемость). Значительное снижение протромбинового индекса (ПТИ), указывающего на время свертываемости плазмы. Низкие процентные показатели ПТИ указывают на вероятность внутреннего кровотечения.
- ИФА (иммуноферментный анализ) крови на определение иммуноглобулинов к вирусам гепатита и паразитарным инфекциям.
- ОАМ (общий анализ мочи). В моче определяется желчный пигмент уробилин.
- Суточный диурез. Назначается при асците.
Дополнительно может быть назначена копрограмма (анализ кала).
Аппаратная диагностика:
- Ультразвук брюшной полости с допплером. Выявляется расширение, изменение формы сосудов, боковые или обходные пути кровотока (коллатерали), асцит, увеличение размеров печени и селезенки. Допплерография определяет объем и скорость кровотока (на поздних стадиях обратный кровоток), наличие и размер варикозных узлов.
- ФГДС (фиброгастродуоденоскопия). Оценивает степень патологических изменений смежных с печенью органов пищеварения (отеки, язвы, кровотечения и т.д.).
- Портография, спленопортография, мезентерикография (рентген с введением контрастного вещества). Исследованию подлежит портальная вена, селезеночная вена, брыжеечные сосуды.
- Чрескожная спленоманометрия – измерение давления в воротной вене.
При недостаточной информативности ультразвукового исследования и допплерографии назначается КТ и МРТ. В отдельных случаях (при сомнительных результатах) проводится забор фрагмента печеночных тканей (биопсия).
Патологии и повреждения аорты, их симптомы и причины
На протяжении десятилетий аорта должна ежедневно противодействовать колебаниям (артериального) давления. Если эта центральная линия жизни разорвется, то человек истечет кровью за очень короткое время. Только 20% людей выживают в таком случае.
Наиболее распространенными изменениями являются либо расширение или аневризмы, либо разрывы, называемые расслоением аорты. Заболевания аорты могут быть очень опасными и коварными, потому что они слишком поздно проявляются.
Брюшная аорта является наиболее часто поражаемым сегментом в связи с тем, что она содержит меньше эластина в стенке по сравнению с восходящей аортой, а также ей не хватает мельчайших vasa vasorum (сосуды сосудов), что делает её чувствительной к дегенеративным изменениям.
Наиболее частой причиной поражения брюшной аорты является атеросклероз, тогда как аневризмы восходящей аорты и дуги аорты обычно возникают вторично по отношению к заболеваниям соединительной ткани, таким как синдром Марфана и синдром Элерса-Данлоса.
Аневризма
Аневризма или выпячивание стенки артерии в результате истончения или расширения, обычно начинается непосредственно у корня аорты.

Симптомы не очень специфичны:
- боль в спине;
- болезненность груди;
- внезапное головокружение.
Расслоение аорты может быть результатом игнорирования атеросклероза. В худшем случае расслоение может привести к разрыву аорты и нарушению кровообращения во всех органах.
Атеросклероз
Атеросклероз возникает в эластических и мышечных артериях и в первую очередь поражается аорта. Первоначально нарушения возникают в точках ветвления, где наблюдается склонность к образованию бляшек.
Коронарные расстройства, включая тромбы, возникающие в атеросклеротических участках, наиболее распространены в коронарных артериях: проксимальной левой передней нисходящей коронарной артерии, за которой следуют правая и левая огибающие коронарные артерии.

Точные причины атеросклероза в настоящее время полностью не изучены. Но чаще основной причиной называют нарушение липидного и белкового обмена. При этом происходит отложение холестерина в просветах сосудов в виде атероматозных бляшек. Дальнейшее развитие заболевания приводит к склерозу и кальцинированию стенок сосудов, вплоть до его закупорки.
Аортит брюшной аорты
Аортит — это термин, используемый для определения воспаления одного или нескольких слоев стенки аорты. Заболевание может иметь инфекционное или неинфекционное происхождение. Неинфекционный аортит обычно является частью спектра сосудистых поражений, возникающих в первичном крупном сосуде.
Аортит является основным компонентом таких заболеваний, как:
- васкулит;
- гигантоклеточный артериит пожилых людей;
- артериит Такаясу.

Он может привести к тяжелым осложнениям, включая аневризму, расслоение или стеноз аорты. Аортит также может проявляться в виде ограниченного состояния, называемого изолированным аортитом. Этот термин относится к аортиту, случайно обнаруженному во время гистопатологического исследования аорты.
Синдром Лериша
Окклюзионная аорто-подвздошная болезнь характеризуется закупоркой брюшной аорты в области перехода её в общие подвздошные артерии. Синдром Лериша считается формой заболевания периферических артерий, так как он характеризуется сужением артерий, отличных от тех, что кровоснабжают сердце или мозг.

Основная причина — атеросклеротическое заболевание аорты, другие возможные причины включают:
- Артериит Такаясу — воспалительное заболевание артерий, которое может вызвать закупорку.
- Облучение таза — может вызвать прогрессирующее воспаление артериальной стенки, ведущее к закупорке.
- Тромбоз.
- Эмболы.
- Врожденные заболевания — включая аплазию и гипоплазию.
Инфаркт мезентериальных артерий
Заболевание возникает при сужении или закупорке одной или нескольких из 3 основных артерий, кровоснабжающих тонкий и толстый кишечник. Их называют брыжеечными артериями. Упрочнение артерий происходит, когда в стенках сосудов накапливаются жир, холестерин и другие вещества.

Это чаще встречается у курильщиков и людей с высоким кровяным давлением или высоким уровнем холестерина в крови. Гибель тканей из-за недостаточного кровотока (инфаркт) в кишечнике является наиболее серьезным осложнением ишемии брыжеечной артерии. Для удаления мертвой части может потребоваться операция.
Методы диагностики
Аневризмы грудной аорты часто выявляют при проведении обычных медицинских обследований: рентгенография органов грудной клетки, или УЗИ сердца или органов брюшной полости, которые назначают по другим причинам. Если ваш врач подозревает, что у вас есть аневризма аорты, это можно подтвердить при проведении специальных обследований в кардиоцентре. К ним относятся:
- Рентгенография органов грудной клетки. Ваш врач может впервые заметить у вас наличие аневризмы грудной аорты при изучении рентгеновских изображений органов грудной клетки. Ваш врач может назначить рентгенографию грудной клетки в качестве первого обследования для выявления поражения верхней части аорты, или может обнаружить у вас аневризму грудной аорты по рентгеновским снимкам, выполненным по другой причине.
- Эхокардиография. Аневризму грудной аорты можно диагностировать при выполнении эхокардиографии, и этот метод часто используют для обследования членов семьи пациентов с аневризмой аорты. Эхокардиографию выполняют при обследовании по поводу аневризмы у лиц с синдромом Марфана. При этом применяют звуковые волны для получения изображения сердца в движении в режиме реального времени. Эхокардиография — информативный способ, как проверить сосуды сердца, она показывает, как работают камеры и клапаны сердца. В некоторых случаях, для того, чтобы лучше рассмотреть аорту, ваш врач может рекомендовать чреспищеводную эхокардиографию при этом обследовании звуковые волны создаются внутри вашего тела с помощью устройства, вставленного в пищевод.
- Компьютерная томография (КТ). Это безболезненное обследование позволяет вашему врачу получить четкое изображение вашей аорты. Во время КТ вам необходимо будет лечь на стол внутри баранкообразного устройства под названием гентри. Детекторы внутри гентри измеряют излучение, которое прошло через ваше тело, и преобразуют его в электрические сигналы. Единственным недостатком использования КТ в выявлении и наблюдении за аневризмами аорты является облучение, особенно у пациентов, которым необходимо большое количество повторных обследований, например, у лиц с синдромом Марфана.
- Магнитно-резонансная ангиография (МРА). МРА является еще одним безболезненным методом визуализации. В большинстве устройств для проведения МРА находится большой магнит, который по форме напоминает баранку или туннель. При проведении этого обследования вас попросят лечь на стол, который двигается в туннель. Магнит подает сигналы, которые изменяются в зависимости от типа ткани, которая подвергается магнитному сканированию. Ваш врач может использовать эти изображения, чтобы выявить у вас наличие аневризмы.
Аорта уплотнена: что это значит? Лечение с помощью медикаментов
Схема терапии в данном случае зависит от причины появления уплотнений:
При наличии гипертензии используются адреноблокаторы (например, «Бисопролол»), диуретики (эффективным считается «Верошпирон»), блокаторы медленных кальциевых каналов (хорошие результаты дают такие препараты, как «Амлодипин», «Нифедипин»).
При атеросклерозе важно придерживаться правильной диеты. Применяются препараты, которые усиливают синтез желчных кислот (например, «Холестипол»), фибраты и лекарства, которые снижают уровень липипротеидов низкой плотности в крови.
Если имеет место воспаление сосудов, то применяются нестероидные и стероидные противовоспалительные средства.
При наличии инфекций используются антибиотики, противосифилитические препараты, противовирусные лекарства (в зависимости от природы возбудителя).
Такие осложнения, как аневризма, повреждение клапанов сердца, перитонит, требуют немедленного хирургического вмешательства.
Плюсы и минусы
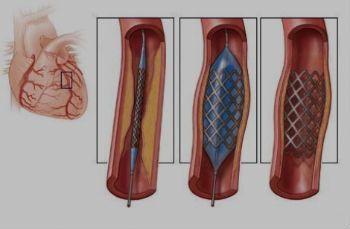
Ангиопластика и стентирование артерий
- Стоимость: 100 000 — 250 000 руб.
- Продолжительность: 40 минут
- Госпитализация: 1-2 дня в стационаре
Подробнее
Впрочем, у каждого способа протезирования есть свои плюсы и минусы. Попробуем их перечесть.Открытая хирургическая операция. Минусы:
— Тяжелый наркоз, который плохо переносят как раз пожилые люди.
— Большой объем операции.
— Большие кровопотери, переливание крови.
— Долгий послеоперационный период.
— При требуется предварительное коронарное или шунтирование, иначе сделать открытую операцию на аорте невозможно. Плюсы:
— Протез, заменивший часть аорты, более надежный, может «проработать» дольше, чем эндопротез, укрепляющий стенки аорты изнутри.
— Больной нуждается в менее частом и тщательном наблюдении после операции, чем пациент с эндопротезом. Эндоваскулярный метод. Минусы:
— Операция не возможна при очень извилистых сосудах и при очень большом участке растяжения аорты.
— Требуется постоянное наблюдение врачей после операции, и, при необходимости, могут потребоваться повторные манипуляции по укреплению стенок аорты.
— Аорта может вновь расшириться, если больной не будет следить за артериальным давлением, не будет лечить гипертонию и принимать препараты от атеросклероза. Плюсы:
— Операция менее травматичная, чем открытая, ее могут перенести люди преклонного возраста.
— Проходит под местной анастезией, во время нее пациент и хирург могут даже переговариваться.
— Нет кровопотери, не нужно переливать кровь.
— Нет необходимости в вентиляции легких.
— Легкий послеоперационный период. Обычно на 3 — 4-й день пациент уходит из клиники домой.
— После такой операции не может быть пареза кишечника, сохраняется его нормальная функция.
В общем, больному и врачу, выбирая метод, есть над чем подумать.Записала Марина МАТВЕЕВА
АиФ-Здоровье от 16. 07. 2009 г.
Методы лечения аневризмы аорты
Существует несколько методик лечения аневризмы аорты
Важно знать преимущества и недостатки каждой из этих методик. Подходы к лечению аневризм брюшного отдела аорты:
Наблюдение за пациентом в динамике
При размере аневризмы менее 4,5 см. в диаметре пациенту рекомендовано наблюдение сосудистого хирурга, т. к. риск операции превышает риск разрыва аневризмы аорты. Таким пациентам должны проводится повторные ультразвуковые исследования и/или компьютерная томография не реже 1 раза в 6 месяцев.
При диаметре аневризмы более 5 см. хирургическое вмешательство становится предпочтительным, так как с увеличением размеров аневризмы повышается риск разрыва аневризмы.
Если размер аневризмы увеличивается более чем на 1 см. в год, риск разрыва возрастает и хирургическое лечение также становиться предпочтительным.
Открытое хирургическое вмешательство: резекция аневризмы и протезирование аорты
Хирургическое лечение направлено на профилактику жизнеугрожающих осложнений. Риск хирургического вмешательства связан с возможными осложнениями, которые включают инфаркт, инсульт, потерю конечности, острую ишемию кишечника, сексуальную дисфункцию у мужчин, эмболизацию, инфекцию протеза и почечную недостаточность.
Операция выполняется под общим наркозом. Суть операции в удалении аневризматического расширения и замещение его синтетическим протезом. Средний показатель смертности при открытых вмешательствах составляет 3-5 %. Однако, может быть выше при вовлечении в аневризму почечных и/или подвздошных артерий, а также в силу имеющейся у пациента сопутствующей патологии. Наблюдение в послеоперационном периоде осуществляется один раз в год. Отдаленные результаты лечения хорошие.
Эндоваскулярное протезирование аневризма аорты: установка стент-графта
Эндопротезирование аневризмы аорты является современной альтернативой открытому вмешательству. Операция выполняется под спинальной или местной анестезией через небольшие разрезы/проколы в паховых областях. Через вышеуказанные доступы в бедренную артерию под контролем рентгена вводятся катетеры. По которым, в дальнейшем, будет подводится эндопротез к аневризматическому расширению. Эндопротез или стент-графт брюшной аорты представляет собой сетчатый каркас, выполненный из специального сплава и обернутый синтетическим материалом. Последним этапом операции является установка стент-графта в место аневризматического расширения аорты.
В конечном счете аневризма «выключается» из кровотока и риск ее разрыва становится маловероятным. После эндопротезирования аорты пациент наблюдается в стационаре 2-4 дня и выписывается.
Эта методика позволяет снизить частоту ранних осложнений, сократить сроки пребывания пациентов в стационаре и уменьшить показатель смертности до 1-2%. Наблюдение в послеоперационном периоде осуществляется каждые 4-6 месяцев с использованием ультразвуковых методик, КТ-ангиографии, рентгенконтратной ангиографии. Эндоваскулярный метод лечения, безусловно, менее травматичный. Ежегодно, только в США, проводится около 40 000 подобных операций.
Таким образом, выбор методики лечения аневризмы брюшного аорты основывается на индивидуальных особенностях пациента.
Симптомы патологии
Симптомы аневризмы грудной аорты отличаются в зависимости от локализации образования. В ряде случаев человек не чувствует никакого дискомфорта вообще, что значительно затрудняет своевременную диагностику заболевания.
Аневризма восходящего фрагмента аорты сопровождается:
- Острой болью в области сердца. Это связано с давлением поврежденного сосуда на близлежащие органы и ткани;
- Одышкой, значительно усиливающейся с течением времени. Человеку с аневризмой проблематично ходить пешком на длительные расстояния, подниматься по лестнице;
- Постоянное ощущение сердцебиения. Это одна из самых распространенных жалоб пациентов. Такое явление связано с давлением крови на ослабленные стенки сосуда;
- Головокружение. Может сопровождаться сильной головной болью, которая не устраняется таблетками;
- Отечность лица, верхней половины туловища. Данное явление связано с тем, что аневризма передавливает верхнюю полую вену.
Аневризма дуги аорты характеризуется такими признаками:
- Проблемы с глотанием. Вздутый участок сосуда давит на пищевод;
- Сиплый голос, периодическое покашливание. Основная причина недомогания – давление аневризмы на возвратный нерв;
- Повышенное слюноотделение. Возникает вследствие давления поврежденной аорты на блуждающий нерв;
- Проблемы с дыханием, одышка. Проявляется в случае давления аневризмы на трахею и бронхи;
- Односторонняя пневмония. Аневризма может давить на корень легкого, что мешает его нормальной вентиляции. При попадании в организм инфекции в 94% случаев данное состояние перерастает в одностороннее воспаление легких.
Аневризма нисходящей части аорты сопровождается:
- Боли непонятной природы в левой руке, острый болевой синдром в области лопатки;
- Парез, паралич. Возникает вследствие давления аневризмы на межреберные артерии, что нарушает поступление кислорода в спинной мозг;
- Смещение позвонков, если аневризма у пациента находится в хроническом состоянии;
- Болевые ощущения в боку, грудине, по характеру напоминающие боли при радикулите\невралгии.
Строение аорты и ее ветвей
Аорта — самый большой непарный артериальный сосуд большого круга кровообращения. Аорту подразделяют на три отдела: восходящую часть аорты, дугу аорты и нисходящую часть аорты, которая в свою очередь делится на грудную и брюшную части.
Восходящая часть аорты выходит из левого желудочка позади левого края грудины на уровне третьего межреберья; в начальном отделе она имеет расширение — луковицу аорты(25-30 мм в поперечнике) .
В месте расположения клапана аорты на внутренней стороне аорты имеется три синуса. Каждый из них находится между соответствующей полулунной заслонкой и стенкой аорты. От начала восходящей части аорты отходят правая и левая венечные артерии. Восходящая часть аорты лежит позади и отчасти справа от легочного ствола, поднимается вверх и на уровне соединения 2 правого реберного хряща с грудиной переходит в дугу аорты (здесь ее поперечник уменьшается до 21-22 мм).
Дуга аорты поворачивает влево и назад от задней поверхности 2 реберного хряща к левой стороне тела 4 грудного позвонка, где переходит в нисходящую часть аорты.
В этом месте имеется небольшое сужение — перешеек. К передней полуокружности аорты с правой и левой ее сторон подходят края соответствующих плевральных мешков. К выпуклой стороне дуги аорты и к начальным участкам отходящих от нее крупных сосудов (плечеголовной ствол, левые общая сонная и подключичная артерии) прилежит спереди левая плечеголовная вена, а под дугой аорты начинается правая легочная артерия, внизу и чуть левее — бифуркация легочного ствола.
Сзади дуги аорты находится бифуркация трахеи. Между нагнутой полуокружностью дуги аорты и легочным стволом или началом левой легочной артерии имеется артериальная связка. В этом месте от дуги аорты отходят тонкие артерии к трахее и бронхам.
От выпуклой полуокружности дуги аорты начинаются три крупные артерии: плечеголовной ствол, левая общая сонная и левая подключичная артерии.
Нисходящая часть аорты — это наиболее длинный отдел аорты, проходящий от уровня 4 грудного позвонка до 4 поясничного, где она делится на правую и левую общие подвздошные артерии; это место называется бифуркацией аорты.
Нисходящую часть аорты в свою очередь подразделяют на грудную и брюшную части.
Грудная часть аорты находится в грудной полости в заднем средостении. Верхний участок ее расположен впереди и слева от пищевода. Затем на уровне 8-9 грудных позвонков аорта огибает пищевод слева и уходит на его заднюю поверхность. Справа от грудной части аорты располагаются непарная вена и грудной проток, слева к ней прилежит париетальная плевра, у места перехода ее в задний отдел левой медиастинальной плевры.
В грудной полости грудная часть аорты отдает парные париетальные ветви; задние межреберные артерии, а также висцеральные ветви к органам заднего средостения.
Брюшная часть аорты, являясь продолжением грудной части аорты, начинается на уровне 12 грудного позвонка, проходит через аортальное отверстие диафрагмы и продолжается до уровня середины тела 4 поясничного позвонка. Брюшная часть аорты располагается на передней поверхности тел поясничных позвонков, левее срединной линии; лежит забрюшинно .
Справа от брюшной части аорты находятся нижняя полая вена, кпереди -поджелудочная железа, горизонтальная (нижняя) часть двенадцатиперстной кишки и корень брыжейки тонкой кишки. Брюшная часть аорты отдает парные париетальные ветви к диафрагме и к стенкам брюшной полости, а сама непосредственно продолжается в тонкую срединную крестцовую артерию.
Висцеральными ветвями брюшной части аорты являются чревный ствол, верхняя и нижняя брыжеечные артерии (непарные ветви) и парные — почечные, средние надпочечниковые и яичниковые артерии.
Правая и левая венечные артерии (см. выше);
Медицинское наблюдение
При небольших размерах аневризмы врач может рекомендовать медицинское наблюдение, который включает регулярное обследование, чтобы убедиться, что аневризма не увеличивается в размерах, а также лечение сопутствующих заболеваний, которые способствуют образованию или увеличению размера аневризмы.
Врач будет назначать вам регулярные обследования с целью определения размера аневризмы. После диагностирования аневризмы вам назначат эхокардиографию через 6 месяцев, а также повторные визуализационные обследования.
Если у вас высокое артериальное давление или есть бляшки в артериях, вполне вероятно, что ваш врач назначит препараты для снижения артериального давления и снижения риска развития осложнений аневризмы. К таким препаратам относятся:
- Бета-адреноблокаторы. Бета-блокаторы снижают артериальное давление, замедляя частоту сердечных сокращений.
- Блокаторы рецепторов ангиотензина II. Ваш врач может также назначить эти препараты, если бета-адреноблокаторы недостаточно снижают артериальное давление. Эти препараты рекомендованы лицам с синдромом Марфана, даже если у них не повышен уровень артериального давления.
- Статины. Эти препараты для лечения атеросклероза аорты позволяют снизить уровень холестерина, приводя к уменьшению отложения бляшек в артериях и снижению риска развития осложнений аневризмы.
Если вы курите или жуете табак, важно, чтобы вы отказались от этой вредной привычки. Употребление табака может ухудшить состояние аневризмы
Стадийность и симптоматика
Стадия болезни определяется характером изменений, интенсивностью симптомов, размерами сосудов, уровнем давления в воротной вене.
Стадия I
Исходная или функциональная. Повышение давления от 18,4 до 25,7 мм рт. ст. В той или иной степени выраженности проявляются такие симптомы:
- вздутие живота и повышенное газообразование;
- тяжесть после приема пищи в области эпигастрия и в правом подреберье после физических нагрузок;
- снижение работоспособности, сонливость, хроническая усталость;
- астенический синдром (нервно-психическая слабость);
- чередующиеся нарушение пищеварения – обстипация (запор) и диарея;
- на коже живота появляются телеангиэктазии (сосудистые звездочки).
Стадия II
Предасцетическая или компенсация. С умеренными изменениями справляется компенсаторный механизм. Усиливаются симптомы портальной гипертензии, появившиеся на первой стадии. Присоединяются регулярные носовые кровотечения, потеря аппетита, горький привкус во рту после пробуждения, систематические приступы тошноты, бледность кожных покровов (возможно незначительное пожелтение).
На животе интенсивнее проявляется подкожный сосудистый рисунок. При диагностике определяется незначительный портальный варикоз, увеличение размеров селезенки (спленомегалия), уменьшение единичных вен при надавливании. Диаметр варикозных узлов – до 0,5 см. Давление – 26,0-33,0 мм рт. ст.
Вследствие нарушения кроветворения и кровообращения возникают гормональные сбои (нарушение овариально-менструального цикла у женщин, снижение потенции у мужчин).
Стадия III
Субкомпенсация. Характеризуется выраженными изменениями. Из-за высокого давления сосудистые стенки теряют эластичность, в них образуются поры. Свободная жидкость перестает выводиться из организма, скапливается в брюшной, развивается водянка (асцит). Нарушаются функции селезенки, прогрессирует спленомегалия, появляются подкожные кровоизлияния.
Соматическими и внешними признаками являются:
- боли в правом подреберье;
- рефлекторный выброс содержимого желудка (в рвотных массах могут содержаться сгустки крови);
- заметное снижение веса на фоне увеличения размеров живота;
- выпирающая сосудистая сетка на животе;
- изменение цвета языка;
- желтушность глазных яблок;
- отвращение к еде;
- судорожный синдром нижних конечностей;
- затруднительное болезненное пищеварение;
- нерегулярность стула;
- шершавость и сухость кожи;
- кожный зуд;
- эритема (фрагментальные пятна, наполненные кровью, на ладонях);
- отечность нижних конечностей и лица.
У мужчин прогрессирует эректильная дисфункция. Возможно развитие гинекомастии (увеличения молочных желез). Давление – 34,0-44,0 мм рт. ст. Размеры варикозных узлов достигают 1 см.
Живот пациента при циррозе с портальной гипертензией
Стадия IV
Декомпенсация. Симптоматика третьей стадии усиливается. Возникают периодические внутренние кровотечения. Прогрессирует водянка, сильные отеки, расширение вен пищевода. Формируются геморроидальные шишки в прямой кишке.
Выпирающие на животе сосуды имеют форму головы медузы (принятый термин). Кожа желтеет. Давление в воротной вене – более 44, 0 мм рт. ст. Варикозные узлы сильно напряжены, близко расположенные друг к другу, более 1-1,5 см в размере.
Конечной является терминальная стадия с перманентным внутренним кровотечением, печеночной энцефалопатией, полным отказом гепатобилиарной системы и органов пищеварения. У пациента наблюдается атаксия (нарушение координации движений), потеря памяти, замедляются мозговые реакции, нарушается речь. Итогом такого состояния становится кома и смерть.
Как избежать развития расслоения
Мероприятия по профилактике заболевания просты, для этого достаточно:
• своевременно выявлять и стабилизировать повышенное артериальное давление;
• бороться с лишним весом;
• исключить курение;
• избегать гиподинамии;
• контролировать уровень холестерина и глюкозы в крови;
• не допускать чрезмерных эмоциональных и физических потрясений;
• ежегодно проходить профилактические осмотры.
Если избежать проблемы не удалось, то вторичная профилактика, позволяющая предотвратить осложнения и рецидивы, состоит в регулярном диспансерном наблюдении и коррекции повышенного артериального давления.








