Ревматоидный артрит коленного сустава: симптомы и лечение
Содержание:
- Лечение артрита
- Рекомендуемые диеты при ревматизме
- Общие сведения о ревматизме
- Лечение ревматизма в Медицинском центре «Парацельс»
- Осложнения ССЗ
- Диагностика
- Причины возникновения патологии
- Лечение ревматоидного артрита коленного сустава
- Лечение
- Особенности течения ревматизма у детей
- Анализ крови на уровень мочевой кислоты
- Диагностика Острой ревматической лихорадки (ревматизма):
- Симптомы ревмокардита
- Патогенез ревматизма
- Общие клинические рекомендации
- Клиническая картина
- Чем опасно заболевание
- Подход к лечению заболевания в нашей клинике
- Стадии
- Лечение ревматоидного артрита у женщин в нашей клинике
- Виды ревматизма:
- Профилактика
Лечение артрита
Без предварительного обследования назначить эффективное лечение артрита невозможно, поэтому обращение за медицинской помощью обязательно!
Лечение артрита требует воздействия на причину заболевания, подавления воспалительного процесса и процесса разрушения сустава. Для этого назначается комплексное лечение.
- Медикаментозная терапия – подбирается индивидуально в зависимости от формы и вида артрита, особенностей его течения. В первую очередь стараются облегчить состояние больного, устранить суставную боль. Для этого внутрь или в виде инъекций назначают:
- лекарства из группы нестероидных противовоспалительных препаратов (НПВП) – Диклофенак, Нимесулид, Ибупрофен и др. Эти же средства назначают наружно в виде мазей и кремов;
- если причиной заболевания является инфекция, назначают антибактериальную терапию;
- при инфекционно-аллергических процессах назначают антигистаминные средства – Кларитин, Зиртек и др.;
- при выраженном отеке (например, при ревматоидном артрите) тканей назначают глюкокортикоидные гормоны — Дексаметазон, Преднизолон;
- в лечении ревматоидного артрита обязательно присутствуют базовые (Метотрексат, Сульфасалазин, Лефлуномид) препараты и биологические агенты (Мабтера, Реддитукс), подавляющие аутоиммунные процессы.
- Народные средства растительного и животного происхождения также могут быть использованы в рамках комплексного лечения. Но подбирать их должен только врач. Народные средства могут усиливать эффективность лекарственной терапии.
- Физиотерапевтические методы лечения – подбираются в зависимости от причины заболевания и особенностей его течения.
- Рефлексотерапия – воздействие на поверхностно расположенные акупунктурные точки, рефлекторно связанные с пораженными суставами.
- Массаж и лечебная гимнастика – назначаются на стадии восстановления и в период ремиссии.
- Хирургические манипуляции и операции – выполняются при гнойных воспалительных процессах, вывихах и подвывиха суставов. При полном разрушении сустава возможна его замена на искусственный.
Рекомендуемые диеты при ревматизме
Есть данные, что средиземноморская, вегетарианская (или веганская) диета, может уменьшить боль в суставах и утреннюю скованность у некоторых пациентов. Однако диеты приносят пользу не всем. Перед их использованием следует проконсультироваться с врачом и вводить диету под наблюдением опытного диетолога, который будет следить за тем, чтобы не создать дефицит питательных веществ.
Примерное меню в РА:
- Завтрак: овсяная каша с натуральным йогуртом, черникой и грецкими орехами.
- 2-й завтрак: бутерброды из цельнозернового хлеба, паштета и огурца.
- Обед: ячменный суп, треска, запеченная с овощами, гречка, помидоры с натуральным йогуртом и укропом.
- Ужин: овощной салат (листья салата, огурец, перец, оливки), булгур, яйцо отварное с винегретом (на основе льняного масла), посыпанное льняным семенем.
В клинике восстановительной терапии «Бионика» можно пройти квалифицированное лечение артрита по доступным ценам.
Общие сведения о ревматизме
Острая ревматическая лихорадка ー системное воспалительное заболевание, характеризующееся поражением суставных тканей, сердца и сосудов. Развивается у предрасположенных лиц после перенесенной стрептококковой инфекции (фарингит, тонзиллит, скарлатина, рожа). Чаще всего развивается у подростков и людей молодого возраста ввиду высокой реактивности их иммунной системы.
При этой болезни появляются очаги воспаления с разрушением тканей в крупных и средних суставах, тканях сердца, почках, печени. Наибольшую опасность имеет ревматическое поражение сердца. Это самая распространенная причина образования приобретенных пороков сердца, несет риск развития сердечной недостаточности, тромбоэмболии (закупорки тромбами) легочных и мозговых артерий.
Лечение ревматизма в Медицинском центре «Парацельс»
Задача Медицинского центра «Парацельс» — оказание полного комплекса медицинской помощи от профилактики до лечения, при симптомах ревматической лихорадки, в том числе детям с момента их рождения.
Пациентам назначается медикаментозная терапия, которая включает противовоспалительные препараты, иммунодепрессанты.
Проводится санация очагов инфекции (лечение тонзиллита, фарингита, кариеса и т.д.) при помощи антибактериальных препаратов.
По достижению ремиссии больным показано санаторно-курортное лечение.
Записаться на приём к врачу можно каждый день, без выходных, выбрав удобный для Вас способ:
Записаться к врачу по телефону:
г. Сергиев Посад 8 496 554 74 50
г. Александров 8 492 446 97 87
Оставить заявку (мы перезвоним в ближайшее время)
Самостоятельно через Личный кабинет
Через директ в Instagram, VK,
Доступны онлайн-консультации специалистов
С заботой о Вашем здоровье, Медицинский центр “Парацельс”
Осложнения ССЗ
По данным ВОЗ, кардиоваскулярные патологии являются основной причиной смерти, часто приводят к инвалидности. Летальный исход нередок при обширных инфарктах и инсультах, массивной ТЭЛА, сердечной недостаточности, осложнённой отёком лёгких, кардиогенным шоком. Перенесённый инсульт может повлечь широкий спектр неврологических расстройств, хроническое нарушение мозгового кровообращения – к прогрессирующим когнитивным нарушениям. Периферические артериальные патологии опасны развитием гангрены с последующей ампутацией конечности (нередко в молодом возрасте). ССЗ пагубно влияют на состояние репродуктивной сферы: у мужчин нередко регистрируется импотенция, у женщин – бесплодие и бездетность.
Диагностика
В настоящее время диагностика ревматизма затруднена. При первичной атаке подозрение на ревматизм должно вызывать любое заболевание, развивающееся спустя 1 — 3 нед. после перенесенной ангины или другой носоглоточной инфекции либо переохлаждения и характеризующееся поражением сердца и суставов.
Диагноз ревматизма основывается на обязательном сочетании двух групп признаков: а) «ревматического» анамнеза и б) характерных для данного варианта течения ревматизма симптомов поражения сердца, значительно реже полиартрита, хореи, кольцевидной эритемы, ревматических узелков (основные клинические проявления).
Распознавание активного ревматического процесса у больных с ранее сформировавшимся пороком сердца не представляет особенных трудностей. Гораздо сложнее выявление первичного ревмокардита, что связано с особенностями течения ревматизма.
Классическая картина первичного ревмокардита, включающая увеличение границ сердца, появление систолического шума, признаков сердечной недостаточности, может быть определена лишь в отдельных случаях непрерывнорецидивирующего или острого ревматизма. В значительном большинстве случаев, особенно при затяжном течении ревматического процесса, удается выявить нерезко выраженные изменения со стороны сердца в сочетании с умеренно измененными лабораторными показателями. В этой ситуации клиническая картина чрезвычайно напоминает таковую при инфекционно-аллергическом миокардите, от которого и приходится дифференцировать первичный ревмокардит.
Причины возникновения патологии
К наиболее частым причинам поражения мягких тканей относят заболевания суставов и неадекватную физическую нагрузку. Нередко проблемы также возникают у работников офисов, которым в силу специфики своего труда приходится длительное время находиться в одной позе во время работы.
При ходьбе боли в подколенной зоне, вокруг пятки и щиколотки могут возникать из-за плоскостопия, с внешней стороны бедра – по причине неправильной постановки стопы. Спровоцировать патологию способны также:
- остеоартроз (остеоартрит) – самое частое заболевание суставов, при котором происходит деградация хряща суставов. Остеоартрит сопровождается болью, скованностью в суставах, признаками воспаления. При этом в патологический процесс вовлекаются все ткани сустава и околосуставные структуры;
- периодические незначительные и серьезные травмы, получаемые в результате ушибов, неловких движений, значительных нагрузок (наблюдаются у профессиональных спортсменов и людей, занятых физическим трудом);
- некоторые инфекционные заболевания; при этом как правило симптомы разнообразны и не ограничиваются периартикулярными тканями;
- сахарный диабет;
- менопауза;
- врожденные особенности развития сухожилий и связочного аппарата (пример – синдром гипермобильности суставов);
- ожирение;
- перенесенный инфаркт миокарда.
Лечение ревматоидного артрита коленного сустава
Методы, которые используются при борьбе с недугом, разделяют на немедикаментозные и основанные на приеме лекарственных препаратов. Оперативное вмешательство (хирургия) используется в крайних случаях.
Немедикаментозные средства лечения ревматоидного артрита коленного сустава:
- Фармакопунктура. Предназначена для снятия воспаления и организации питания поврежденного сустава.
- Ударно-волновая терапия, служащая в целях восстановления нормального кровоснабжения. Возвращает способность сгибать ногу в колене.
- Вакуум-терапия — вид массажа, основанный на организации зон пониженного давления в определенной зоне.
- Магнитотерапия. Оказывает обезболивающее и противовоспалительное действие на пораженные суставы.
- Лазерная терапия. Повышает местный иммунитет, оказывает противовоспалительное и седативное действие, улучшает кровообращение.
В отличие от них, некоторые медикаментозные средства помимо очевидного эффекта (снятия боли, воспаления и т.д.) могут иметь и побочные последствия:
- нестероидные противовоспалительные препараты;
- базисные лекарства, прием которых начинается сразу после постановки диагноза и может продолжаться на протяжении всей жизни;
- гормональные средства.
Как лечить ревматоидный артрит коленного сустава и в каком соотношении использовать восточные и западные методы, врач должен определять индивидуально.
Лечение
Лечение ревматоидного артрита у женщин
При появлении признаков ревматоидного артрита у женщины лечение должно назначаться сразу же после установления диагноза с обязательным учетом данных проведенного обследования. Назначают:
- диету с достаточным содержанием животного белка и кальция – молочные продукты, нежирное мясо и рыба, овощи, фрукты, злаки; исключаются острые блюда, сладости;
- правильный режим дня с чередованием сна и бодрствования, устранением стрессов;
- медикаментозную терапию и народные способы лечения ревматоидного артрита у женщин;
- физиотерапевтические процедуры, лечебную физкультуру (ЛФК), массаж;
- методы гравитационной хирургии крови – гемосорбцию, плазмаферез;
- методы ортопедической коррекции;
- оперативное лечение ревматоидного артрита у женщин.
Особенности течения ревматизма у детей
У детей ревматическая лихорадка протекает тяжелее, чем у взрослых. Ведущая клиническая форма — кардит, чаще и быстрее формируются пороки сердца у детей.
Суставной синдром у детей мало выражен, а другие внесердечные проявления (аннулярная сыпь, подкожные узелки, хорея) встречаются чаще с более яркими проявлениями.
Но, несмотря на более тяжелое течение, болезнь у детей лучше поддается медикаментозному лечению, удается избежать рецидивов. При появлении симптомов ревматизма, поторопитесь показать ребёнка педиатру. Не отказывайте своему ребенку в медицинской помощи, выполняйте все рекомендации, все назначения детского врача, это может быть жизненно важным.
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.
1
Ревматологическое обследование

2
Ревматологическое обследование
3
Ревматологическое обследование
Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые)
Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
Диагностика Острой ревматической лихорадки (ревматизма):
Диагностические критерии
Диагностические критерии ревматизма, по данным American Heart Assosiation (1992)
|
Проявления |
|
|
Большие |
Малые |
|
Кардит Полиартрит Хорея Кольцевидная эритема Подкожные узелки |
Клинические находки Предшествующие ревматическая лихорадка или ревматический порок сердца Артралгии Лихорадка Лабораторные находки Острые фазовые реакции – повышение СОЭ, лейкоцитоз, появление СРП, удлинение интервала P-Q на ЭКГ |
Доказательства, подтверждающие предшествующую стрептококковую инфекцию (повышение титров АСЛ-0 или других противострептококковых антител; выделение из зева стрептококка группы А; недавно перенесенная скарлатина)
Диагностическое правило
Наличие двух больших или одного большого и двух малых проявлений (критериев) и доказательств предшествующей стрептококковой инфекции подтверждают диагноз ревматизма
Примечание: термин «предшествующая ревматическая лихорадка» идентичен терминам «предшествующая ревматическая атака», «ревматический анамнез».
Диагностика активного ревматического процесса значительно более достоверна при использовании ряда лабораторных показателей и клинических данных.
Лабораторные данные
При латентном течении ревматизма лабораторные данные существенно не меняются. В этом случае более характерны изменения иммунологических показателей: уровня иммуноглобулинов, количества В- и Т-лимфоцитов, РБТЛ, реакции торможения миграции лейкоцитов и др.
Симптомы ревмокардита
Обычно у взрослых людей ревмокардит протекает легко. Зачастую симптомы ограничиваются лишь небольшими болями или ощущением дискомфорта в области сердца, одышкой во время физических нагрузок. Аналогичные проявления возникают и при других сердечно-сосудистых заболеваниях, поэтому установить правильный диагноз бывает сложно. Реже беспокоит ощущение перебоев в работе сердца, усиленное сердцебиение.
У детей и у некоторых молодых людей ревмокардит протекает тяжелее. Боли в сердце довольно сильные и беспокоят постоянно. Во время нагрузок и даже в покое возникает сильная одышка. Человек ощущает, что его сердце «колотится», «выскакивает из груди». Наиболее серьезные проявления воспаления в сердце — отеки на ногах и чувство тяжести под правым ребром.
Патогенез ревматизма
В ответ на проникновение стрептококковой инфекции организм начинает вырабатывать противострептококковые антитела. В то же время образуются иммунные комплексы, циркулирующие в крови и оседающие в микроциркуляторном русле. Стрептококк синтезирует токсины и ферменты. К токсинам относятся:
- стрептолизин О, который обладает кардиотоксическим действием, т. е. повреждает сердце;
- стрептолизин S, который обладает артритогенным действием, т.е. повреждает суставы.
Ферменты — это гиалуронидаза, стрептокиназа и дезоксирибонуклеаза, они участвуют в развитии воспаления.
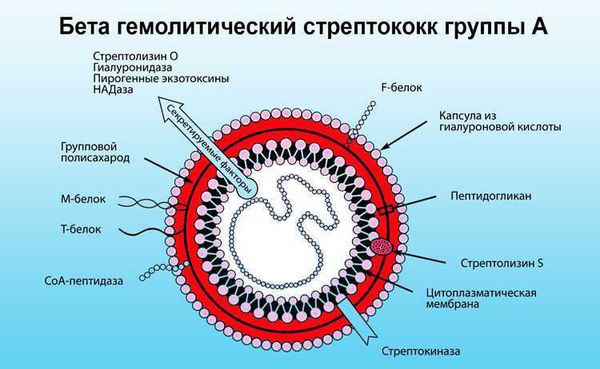
Иммунная система распознает эти токсины и ферменты, начинает их атаковать, но под удар попадают миокард и соединительная ткань. Чаще всего поражается митральный клапан, реже происходит поражение аортального и трёхстворчатого клапанов. На разных стадиях ОРЛ возникают разные пороки сердца:
Через 6 месяцев после начала атаки развивается недостаточность митрального клапана (митральный клапан не может полностью смыкаться, что вызывает обратный патологический ток крови из левого желудочка в левое предсердие.
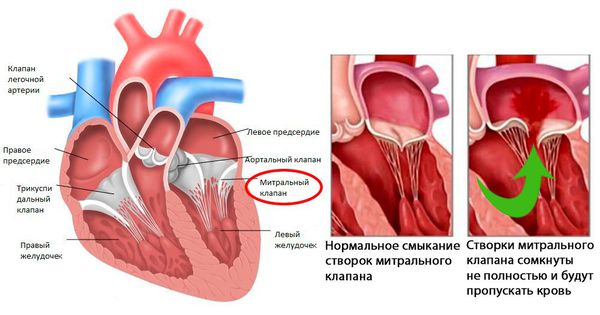
Через 2 года после атаки формируется митральный стеноз — сужение просвета клапанного кольца между левым предсердием и желудочком, что приводит к нарушению нормального выброса крови .
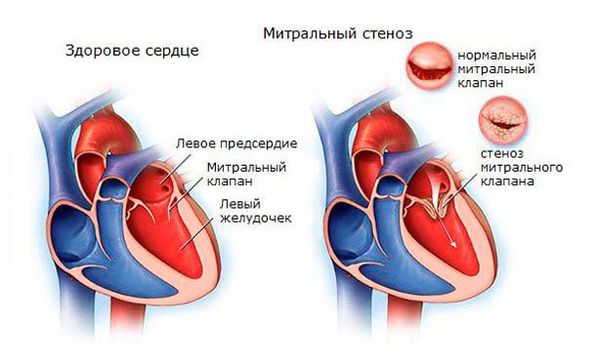
Установлено, что исход ревматизма определяется частотой формирования порока сердца, а частота формирования пороков сердца, в свою очередь, зависит от тяжести перенесённого ревмокардита. Известно также, что процент пороков сердца после первичного ревмокардита снизился в 2,5 раза. Следовательно, исход ревматизма стал более благоприятным.
Общие клинические рекомендации
Чтобы избежать рецидивов тазобедренного артрита и забыть о боли, пациентам рекомендуется:
- вести активный здоровый образ жизни;
- правильно питаться;
- избавиться от лишнего веса и вредных привычек – курения и злоупотребления спиртным;
- ежедневно заниматься ЛФК; особенно полезно плавание;
- избегать тяжелых физических нагрузок, переохлаждений и стрессов;
- тщательно лечить все острые и хронические заболевания;
- проходить курсы противорецидивной терапии несколько раз в год по назначению врача.
Как не заболеть
Тазобедренные суставы нужно особенно беречь лицам с отягощенной наследственностью, имеющих родственников с аналогичной патологией. Для этого нужно избегать любых провоцирующих заболевание факторов: инфекций, переохлаждений, стрессов. Необходимо также больше двигаться, заниматься посильными видами спорта для укрепления мышц спины и нижних конечностей, а также поддерживать нормальную массу тела.
Чем питаться
Питание должно быть разнообразным и регулярным. Стоит ограничить: острые приправы, жареные, жирные, копченые блюда, алкоголь, сладости – все это может провоцировать воспалительные процессы в суставах.
Клиническая картина
Как известно, при ревматизме преимущественно страдает сердечно-сосудистая система. Следует иметь в виду, что клиническая картина собственно ревматизма более отчетлива при первой его атаке, пока порок еще не сформирован. При рецидивах ревматизма, когда уже сформировался порок сердца, а тем более при наличии сердечной недостаточности, клиническую симптоматику активного ревматического процесса выявить труднее, так как она обусловливается сочетанием порока сердца и нарушением кровообращения. В связи с этим ниже рассматривается клиническая картина первичной атаки ревматизма.
В настоящее время наиболее частым, а у большинства больных единственным проявлением ревматизма является поражение сердца — ревмокардит. Под ревмокардитом понимают одновременное поражение миокарда и эндокарда
У взрослых ревмокардит протекает нетяжело. Больные предъявляют жалобы на слабые боли или неприятные ощущения в области сердца, легкую одышку при нагрузке, значительно реже отмечают перебои или сердцебиения. Эти симптомы не являются специфичными для ревматического поражения сердца и могут наблюдаться при других его заболеваниях. Природа таких жалоб уточняется на последующих этапах диагностического поиска.
Ревмокардит у отдельных больных молодого возраста (более часто у детей) может протекать тяжело: с самого начала болезни сильная одышка при нагрузке и в покое, постоянные боли в области сердца, сердцебиения. Могут появляться симптомы недостаточности кровообращения в большом круге в виде отеков и тяжести в области правого подреберья (за счет увеличения печени). Все эти симптомы указывают на диффузный миокардит тяжелого течения.
Перикардит, так же как внесердечные проявления ревматизма, в настоящее время встречается редко, обычно при остром течении у детей и лиц молодого возраста.
При развитии сухого перикардита больные отмечают лишь постоянные боли в области сердца. Экссудативный перикардит, который характеризуется накоплением в сердечной сумке серозно-фибринозного экссудата, имеет свою клиническую картину: боли исчезают в связи с разъединением воспаленных листков перикарда накапливающимся экссудатом. Появляется одышка, которая усиливается при горизонтальном положении больного. Вследствие затруднения притока крови к правому сердцу появляются застойные явления в большом круге (отеки, тяжесть в правом подреберье вследствие увеличения печени).
Изменения опорно-двигательного аппарата проявляются в виде ревматического полиартрита. Больные отмечают быстро нарастающую боль в крупных суставах (коленных, локтевых, плечевых, голеностопных, лучезапястных), невозможность активных движений, увеличение суставов в объеме.
Особенностью ревматического полиартрита является быстрое и полное обратное его развитие при назначении противоревматических препаратов. Иногда поражение суставов проявляется лишь полиартралгией — болями в суставах без развития артрита.
Ревматические поражения легких в виде пневмонии или плеврита наблюдаются крайне редко, их субъективные симптомы такие же, как и при обычных поражениях Ревматические поражения почек также крайне редки, выявляются лишь на III этапе диагностического поиска (при исследовании мочи).
Поражения нервной системы и органов чувств встречаются исключительно редко, преимущественно у детей. Жалобы не отличаются от жалоб при энцефалите, менингоэнцефалите, церебральном васкулите иной этиологии. Заслуживает внимания лишь «малая хорея», встречающаяся у детей (преимущественно девочек) и проявляющаяся сочетанием эмоциональной лабильности и насильственных гиперкинезов туловища, конечностей и мимической мускулатуры.
Таким образом, на I этапе диагностического поиска при первичном ревматизме наиболее часты жалобы, связанные с поражением сердца, реже с вовлечением в патологический процесс суставов, а также жалобы общего порядка (утомляемость, потливость, повышение температуры тела).
Чем опасно заболевание
Артрит – это опасное заболевание. Протекает оно в несколько стадий и может давать серьезные осложнения.
Стадии артрита
При длительном течении воспалительный процесс сочетается с дистрофическим, что приводит к развитию артрозоартрита, постоянным болям в суставах при артрите и полной инвалидизации больного.
- Стадия – начальная. Возникновение воспаления и отека синовиальной оболочки. Появляются первые суставные боли, увеличивается объем синовиальной жидкости, отекают и краснеют околосуставные мягкие ткани, нарушается двигательная функция. Часто страдает общее состояние больного.
- Стадия – образование паннуса. В месте воспаления разрастается соединительная ткань, прикрывающая поверхность хряща и разрушающая его. Боли при движении усиливаются, характерны ночные воспалительные боли. Внешне отечность может уменьшаться, но появляется уплотнение околосуставных мягких тканей.
- Стадия – формирование волокнистого анкилоза (неподвижности сустава). Хрящевая поверхность костей разрушена, соединительная ткань плотно срастается с костной тканью, формируя малоподвижное сочленение. Нарушается суставная функция. Обострение воспалительного процесса чередуется с ремиссией.
- Стадия – костный анкилоз. На месте соединительной ткани разрастается костная, и сустав становится полностью неподвижным. Инвалидизация.
4 стадии артрита
Возможные осложнения
Заболевание нужно начинать лечить как можно раньше, иначе трудно обойтись без осложнений. Разные виды артритов дают разные осложнения. Самыми частыми являются:
- переход острого воспалительного процесса в хронический с длительным рецидивирующим течением, сопровождающемуся сильными болями;
- формирование артрозоартрита, расстройство двигательной функции и инвалидизация;
- при гнойном артрите распространению инфекции на другие органы и системы, возникновение множественных гнойных процессов, сепсис.
Обострение
При хроническом течении артрита обострения чередуются с ремиссиями. Появляющиеся при этом симптомы зависят от клинической формы заболевания. Но в любом случае воспаление сопровождается отеком и покраснением мягких тканей пораженного сустава, усилением болей и ограничением двигательной функции.
При первых признаках обострения артрита нужно немедленно обращаться за медицинской помощью. Только так можно остановить прогрессирование заболевания и разрушение сустава.
Если боли очень сильные, можно принять лекарство из группы нестероидных противовоспалительных препаратов – Диклофенак, Найз, Ибупрофен и др. Но полноценное лечение может назначить только врач!
Подход к лечению заболевания в нашей клинике
В клинике «Парамита» (Москва) выработан свой подход к лечению артритов. Прежде всего, проводится тщательная диагностика артрита (осмотр врача, лабораторная и инструментальная диагностика, в том числе, МРТ) и только потом назначают комплексное лечение. В его состав входят самые современные европейские методы лечения и новейшие лекарственные препараты, а также проверенные временем традиционные восточные методы, пришедшие к нам из Китая и Тибета.
Врачи нашей клиники имеют успешный опыт лечения артритов разного происхождения. Боли, которые годами беспокоили наших пациентов, удается устранить уже на ранних этапах лечения. Даже при запущенных заболеваниях несколько курсов лечения позволяют вернуться к нормальной жизни, предупредить рецидивы и забыть о болях.
Стадии
Выделяют 4 клинических стадии развития ревматоидного артрита у женщин:
- Начальная – продолжается в течение 6 месяцев, первые признаки несколько стертые, но держатся постоянно; иногда бывает и острое начало;
- Ранняя – развитие патологии в первый год заболевания, симптомы проявляются четко.
- Развернутая – первые два года заболевания, признаки яркие, течение прогрессирующее, возможно нарушение подвижности суставов.
- Запущенная – более двух лет, появляются симптомы деформации суставов, стойкого нарушения функции конечностей, что становится причиной инвалидизации.
От стадии к стадии выявляется четкая тенденция к прогрессированию артрита при отсутствии лечения
Поэтому очень важно своевременно выявлять симптомы ревматоидного артрита у женщин и сразу же приступать к лечению.
Лечение ревматоидного артрита у женщин в нашей клинике
Лечение ревматоидного артрита у женщин в клинике
В московской клинике «Парамита к лечению женских форм ревматоидного артрита подходят с особой тщательностью. Для этого проводится всестороннее обследование пациентки, выявление гормональных нарушений и сопутствующих заболеваний, способствующих развитию и поддерживанию аутоиммунного воспалительного процесса. Коррекция этих нарушений обязательно входит в состав комплексной терапии женщины, страдающей ревматоидным артритом.
В распоряжении врачей нашей клиники имеется широкий аспект новейших европейских и традиционных восточных лечебных методов. В своей практике мы используем:
- медикаментозную терапию, сочетая назначение самых эффективных современных препаратов, лекарственных трав и гомеопатических средств; это позволяет быстро снять болевой синдром и значительно сократить лекарственную нагрузку на организм пациента;
- физиотерапевтические процедуры – умелое их сочетание с лекарственной терапией по современным схемам приводит к быстрому улучшению состояния женщины;
- кинезитерапию, тейпирование, курсы ЛФК и массажа – подбираются строго индивидуально, предупреждая развитие анкилозов и деформаций суставов;
- PRP-терапию – уникальный современный метод стимуляции восстановительных способностей тканей путем введения пациентке собственных тромбоцитов, обработанных по особой методике;
- рефлексотерапию (РТ) — воздействие на акупунктурные точки (АТ) на теле человека, рефлекторно связанные с различными органами и системами; наши специалисты прошли подготовку по РТ в Китае и Тибете, владеют всеми методами РТ – акупунктурой, прижиганием полынными сигаретами, точечным массажем и др.; в умелых руках эффективность РТ может равняться эффективности медикаментозной терапии;
- фармакопунктура – введение в АТ современных лекарственных средств; один из самых результативных способов лечения РА.
Такой подход к лечению ревматоидного артрита у женщин позволяет пациенткам постоянно находиться в состоянии ремиссии. Они регулярно проходят курсы поддерживающей терапии в нашей клинике, ведут активный образ жизни, забывая о болезненных обострениях и перспективе инвалидности.
Виды ревматизма:
- Миокард. Поражены мышцы органа.
- Эндокард. Затронута внутренняя оболочка.
- Перикард. Поражена наружная оболочка.
Чаще всего пораженным оказывается эндокард. Именно он приводит к возникновению миокардита. Перикардит встречается менее, чем в трети случаев. Отдельное проявление наблюдается крайне редко, поэтому под ревматизмом сердца принято понимать ревмокардит и панкардит одновременно.
Факторы риска развития ОРЛ
Ревматизм чаще развивается у молодых людей и детей. Им свойственно более частое заболевание стрептококковой инфекцией. Большую роль в развитии ОРЛ играет наследственная предрасположенность. Важным доказательством влияния наследственности на ОРЛ можно считать открытие в 1985 году В-лимфоцитарного аллоантигена, определяемого с помощью моноклональных антител Д8\17. У больных ОРЛ наблюдается высокое носительство этого антигена . Не случайно ревматизм возникает лишь у одного из 100 переболевших ангиной.
Ещё одним фактором развития ревматизма являются плохие социально-бытовые условиях, а именно низкая температура и высокая влажность в помещении, где находится много людей. Такие условия могут наблюдаться в казармах, что объясняет вспышки ревматизма у новобранцев .
ОРЛ и её последствия представляли серьёзную проблему для здоровья и жизни людей вплоть до середины XX века, когда был открыт пенициллин. От этого заболевания погибали люди молодого возраста, в том числе военнослужащие. В России заболеваемость ревматизмом была очень высокой. В 1920-1930-х гг. смертность от ОРЛ с вовлечением сердца доходила до 40 %, частота формирования пороков — до 75 %. Благодаря активной противоревматической работе, организационным мероприятиям и научным достижениям к середине XX века заболеваемость ревматизмом начала снижаться, и в 1980-е гг. составляла 5 человек на 100 000 населения. К 2007 году первичная заболеваемость ревматизмом составляла 0,016 на 1000 населения. В настоящее время изменился характер течения ОРЛ. Нередко болезнь протекает со слабовыраженными признаками воспаления, что затрудняет своевременную диагностику.
Профилактика
Первичная профилактика болезни заключается в её предупреждении, вторичная направлена на предотвращение осложнений, обострений рецидивов при уже имеющейся патологии. Первичная профилактика кардиоваскулярных болезней в первую очередь зависит от пациента и заключается в пересмотре образа жизни – чтобы оставаться здоровым, нужно обеспечить сбалансированное питание, отказаться от вредных привычек, избавиться от лишнего веса, больше двигаться.
Рекомендации врачей при ССЗ в рамках вторичной профилактики:
-
здоровый образ жизни;
-
лечение сопутствующих заболеваний – контроль уровня глюкозы в крови при сахарном диабете, нормализация концентрации гормонов щитовидной железы при расстройствах её функции;
-
поддержание нормального артериального давления;
-
пожизненный приём аспирина (для снижения вязкости крови и предупреждения тромбоэмболических осложнений), статинов (для профилактики атеросклероза).








