Гипотония к какому врачу обратиться
Содержание:
- Как правильно выбрать и хранить
- Стоматолог-терапевт
- Симптомы артериальной гипотонии
- Причины возникновения заболеваний
- Как проявляется гипотония
- Варикоз и возможность прививки от коронавируса при его диагностировании
- Признаки варикозного расширения вен
- Стадии заболевания и его классификация
- Причины развития заболевания
- Прививка от коронавируса при диагностировании варикозе
- Виды кислородотерапии
- Стоматолог-имплантолог
- При каких патологиях может учащаться пульс при низком давлении?
- Профилактические мероприятия
- Сердечная астма — симптомы и первая помощь
- Почему развивается артериальная гипотония
- Причины артериальной гипотонии
- Лечение артериальной гипотонии
- Диагностические мероприятия
- Наши врачи
- Правила лечения
- Профилактические мероприятия
- Дигностика артериальной гипотонии
- Меры профилактики
- Помощь при гипотонии и тахикардии в остальных случаях
- Как помочь человеку с гипотонией при диабете, анафилаксии и кровотечении?
- Причины предменструального синдрома
Как правильно выбрать и хранить
Отправляясь в магазин за покупками, некоторые родители не знают, какой продукт лучше выбрать. Ребятишкам желательно покупать порошок, который необходимо варить. Сухие смеси, предназначенные для быстрого приготовления (залил горячим молоком — и готово) для детей вредны. Наибольшую популярность получила продукция, выпускаемая под брендом “Несквик” — большая рекламная кампания сделала своё дело. Но следует признать, что в данном продукте содержится меньшее количество полезных веществ, нежели в простом какао. Но в нём есть ароматизаторы, улучшающие вкус, и другие нежелательные добавки.
Покупая шоколадный порошок для малыша, следует учитывать разные факторы:
В первую очередь стоит отыскать информацию о сроке годности. Если с этим всё в порядке, то переходим к изучению состава.
При наличии консервантов и ароматизаторов сразу следует поставить товар на место. При отсутствии таких добавок — можно покупать.
Некоторые производители выпускают данную продукцию в прозрачных упаковках, позволяющих рассмотреть порошок
Важно, чтобы он был однородным и тёмно-шоколадным
Если продукт отвечает всем перечисленным показателям, то в этом случае можно пить какао детям.
Ещё одной характеристикой, на которую следует обращать внимание, является жирность. Её тоже можно найти на упаковке
Желательно, чтобы жирность была не менее 15%, тогда напиток будет более вкусным
Чтобы порошок сохранял все свои качества, он должен храниться в таре с плотной крышкой.
Исходя из вышесказанного, можно сделать вывод, что какао может принести, как пользу, так и навредить
Поэтому при его выборе и введении в рацион надо действовать предельно внимательно и осторожно. В первую очередь необходимо убедиться в отсутствии аллергии
Также не нужно давать чересчур много напитка и тем более перед сном.
Понравился наш контент? Подпишитесь на канал в .
Стоматолог-терапевт
Этот врач нужен практически всем, кто готовится к исправлению прикуса. Дело в том, что обязательным требованием перед лечением является устранение всех очагов кариеса, даже поверхностных, а их часто невозможно заметить самостоятельно. Также нужно пролечить часто встречающийся фиссурный кариес (тот, который образуется в углублениях жевательных зубов). После лечения нужно провести УЗ-чистку для удаления зубного камня и чистку Air Flow, чтобы полностью удалить мягкий налет и отполировать зубы. После такой подготовки сохранять гигиену с брекетами или элайнерами будет проще.
Симптомы артериальной гипотонии
Низкое артериальное давление, как правило, не приводит к ухудшению самочувствия человека и часто проходит незамеченным. Но в ряде случаев, особенно при резких перепадах артериального давления, пациенты ощущаюn следующие симптомы:
- головокружение, особенно при резком подъеме из сидячего или лежачего положения;
- обморочные состояния или ортостатический коллапс –при резком перераспределении крови от головы к нижним конечностям;
- потеря сознания из-за кислородного голодания мозга;
- головная боль – чаще возникает после физической нагрузки и может продолжаться от нескольких часов до нескольких дней;
- эмоциональная дестабилизация и частые стрессы, которые могут провоцировать симптомы неврозов со стороны ЖКТ: тошнота, потеря аппетита, вздутие.
Причины возникновения заболеваний
Согласно статистическим данным, гипертоническая болезнь встречается значительно чаще, чем гипотоническая. К ее возникновению может привести ряд факторов:
- нарушения работы нервной системы (регулярные стрессы, депрессивное состояние);
- злоупотребление алкогольной и табачной продукцией;
- несбалансированное питание (частые употребления соленой, жареной и жирной пищи);
- отклонения со стороны эндокринной системы (ожирение);
- усиленные физические нагрузки;
- генетическая предрасположенность;
- возникновение атеросклеротического поражения артерий.
Гипотоническая болезнь может развиваться в результате следующих причин:
- серьезные нарушения в работе сердечно-сосудистой системы (например, сердечная недостаточность);
- инфекционные заболевания крови (сепсис);
- нехватка витаминов в организме;
- нарушения в работе пищеварительной системы;
- вегетососудистая дистония (ВСД);
- понижение тонуса сосудов (в частности, анафилактический шок);
- смена привычных климатических условий.
Как проявляется гипотония
Врачи отмечают, что физиологическая гипотензия практически никогда не доставляет дискомфорта человеку, отсутствуют даже самые характерные симптомы. Совсем по-другому протекает острая артериальная гипотония:
- человек может жаловаться на головокружение, слабость и повышенную сонливость;
- кожные покровы приобретают бледный вид;
- возможны предобморочные состояния и потеря сознания.
Хроническая форма патологической гипотонии тоже имеет характерные симптомы:
- постоянные , быстрая утомляемость, сонливость;
- повышение потоотделения;
- нарушение памяти;
- постоянное ощущение холода, зябкости;
- сердцебиение становится учащенным.
Вторичная патологическая гипотония проявляется всеми вышеуказанными симптомами, но наряду с ними присутствуют и признаки основного заболевания.
Варикоз и возможность прививки от коронавируса при его диагностировании
Прежде чем отвечать на вопрос о том, можно ли ставить прививку от Ковид при варикозе, необходимо разобраться в том, что такое это варикозное расширение вен.
Оно является очень распространенным заболеванием, которому в равной степени подвержены представители обеих половин человечества. Данное заболевание поражает нижние конечности и глубокие вены человека. Это может привести к образованию тромбоза и посттромбофлебитической болезни.
Признаки варикозного расширения вен
Все симптомы этого заболевания делятся на два вида: субъективные и объективные. К первым можно отнести следующие проявления:
- ноющие боли в икроножных мышцах;
- чувство зуда и жжения вдоль венозных артерий, которые поражены варикозом;
- ощущение тяжести в нижних конечностях, которая усиливается к вечеру;
- появление гиперпигментации кожи;
- образование трофической венозной язвы голени;
- болевые ощущения в икрах, которые усиливаются во время ходьбы;
- появление отечности в районе стоп и голени.
Ко второму типу признаков относятся следующие:
- изменение цвета и структуры кожи;
- появление сосудистых звездочек;
- образование венозной трофической язвы;
- проявление расширенных внутрикожных и подкожных вен;
- образование липодерматосклероза;
- возможность увидеть расширенные венозные сосуды даже без использования специального оборудования.
Стадии заболевания и его классификация
Как и большинство других болезней, варикозное расширение вен проходит несколько стадий. Они отличаются друг от друга распространением патологии и ее симптомами. Принято выделять три стадии:
- компенсация;
- субкомпенсация;
- декомпенсация.
Необходимо учитывать, что осложнения могут возникать на любой из этих стадий, однако максимальная вероятность этого возможна только на двух последних. Варикозное расширение вен способно послужить спусковым механизмом для развития следующих патологий:
- трофической экземы;
- тромбоза глубоких вен;
- рожистых воспалений;
- тромбофлебита.
Причины развития заболевания
Развитию варикозного расширения вен на ногах могут способствовать определенные обстоятельства и факторы. Среди них принято выделять следующие:
- Нарушение работы венозного клапана. Это приводит к тому, что поток крови устремляется вниз под действием силы тяжести всякий раз, когда человек становится на ноги. Расположенные вокруг глубоких вен мышечные волокна начиная сокращаться при ходьбе. Таким образом эти вены опустошаются. Кровь начинает попадать в поверхностные вены через специальные сосуды с недостаточными клапанами. Вследствие этого они переполняются кровью, которая приводит к их растяжению и расширению.
- Наследственное предрасположение. Ученые до сих пор не могут прийти к единому мнению по поводу степени влияния этого фактора на вероятность заболевания.
- Нарушение гормонального фона. За последние годы роль этого фактора в развитии болезни значительно усилилась. Этот факт обуславливается тем, что многие женщины в качестве контрацептива употребляют гормональные препараты. Также широкое распространение получило гормонозаместительное лечение остеопороза.
- Образ жизни, связанный с длительными статическими нагрузками или регулярным поднятием тяжестей.
- Ожирение. Научно доказано что эта патология оказывает непосредственное влияние на вероятность развития варикозного расширения вен.
Прививка от коронавируса при диагностировании варикозе
Всем интересующимся вопросом, можно ли делать прививку от коронавируса при варикозе, стоит знать, что можно. Данное заболевание не является обязательным ограничением от вакцинации против Covid-19. Однако необходимо учитывать, что прививка допускается только при отсутствии обострения варикоза. Если у человека диагностирован острый тромбофлебит, который относится к стадии декомпенсации, он является противопоказанием к вакцинации, а значит делать прививки от коронавируса категорически запрещено.
Виды кислородотерапии
В зависимости от пути введения кислорода способы кислородной терапии разделяют на два основных вида:
- ингаляционные (легочные) — через катетеры, интубационные трубки, маски;
- неингаляционные — энтеральный, внутрисосудистый, подкожный, внутриполостной, внутрисуставной, субконъюнктивальный, накожный (общие и местные кислородные ванны).
Проведение кислородотерапии
Наиболее распространенные методики:
- введения кислорода через носовой катетер
- использование кислородной палатки, тентов, кувез для новорожденных;
- гипербарическая оксигенация (ГБО);
- проведение процедур в ваннах с подачей кислорода;
- использование аэрозольных баллончиков, подушек с газовой смесью;
- применение кислородных коктейлей на основе соков, отваров трав.
Техника проведения процедуры кислородотерапии:
- предварительная подготовка оборудования и пациента;
- подача газовой смеси;
- постоянный контроль за состоянием пациента;
- уход и наблюдение за пациентом после проведения процедуры.
Кислородотерапия: показания и противопоказания
Показания
- общая и местная гипоксия (кислородная недостаточность);
- заболевания дыхательной системы – астма, пневмония, эмфизема и др.;
- болезни сердца и сосудов;
- перенесенная коронавирусная инфекция;
- нарушения обменных процессов (в т. ч. ожирение);
- анемия;
- заболевания глаз — в некоторых случаях, например, при глаукоме, оксигенотерапия может снизить внутриглазное давление, что облегчит течение недуга.
Кроме того, её применение показано для:
- укрепления иммунной системы;
- улучшения концентрации внимания;
- снятия интоксикации (в том числе алкогольной);
- улучшения памяти;
- улучшения состояния кожного покрова;
- стабилизации работы нервной системы;
- повышения мышечной активности;
- профилактики заболеваний сердечно-сосудистой и дыхательной систем.
Кислородотерапия может помочь при:
- малоактивном образе жизни и хронической усталости;
- чувстве подавленности и высокой утомляемости;
- интенсивных физических нагрузках;
- проживании в неблагополучной экологической среде;
- при стрессовом образе жизни и повышенной раздражительности.
Противопоказания кислородотерапии
Процедуры кислородной терапии следует проводить под контролем медработников. Необходимо правильно соблюдать пропорции компонентов газовой смеси. Превышение концентрации кислорода и/или увеличение продолжительности сеанса может привести к нежелательным последствиям. Поэтому перед применением газовой смеси необходимо проконсультироваться с врачом и пройти медицинское
обследование.
«До недавнего времени считалось, что оксигенотерапия практически безвредна, однако систематический обзор свидетельствует о том, что излишняя оксигенация у пациентов с нормальной сатурацией увеличивает смертность. Обзор включал 25 рандомизированных контролируемых исследований, где пациенты получали свободную или контролируемую оксигенотерапию, смертность пациентов в группе свободной оксигенотерапии оказалась выше». Оригинальная статья опубликована на сайте РМЖ (Русский медицинский журнал).
Стоматолог-имплантолог
Такой специалист участвует в планировании лечения, когда есть необходимость в протезировании.
Если к моменту начала лечения некоторые зубы отсутствуют, то рассматриваются две тактики.
- Стягивать промежутки между зубами так, чтобы соседние зубы заместили отсутствующий. Такое возможно, если, например, был удален второй моляр (семерка), но прорезался третий (восьмерка, зуб мудрости). Функционально эти зубы мало различаются, поэтому оправданно передвинуть восьмерку на место потерянного 7-го зуба. Но если речь идет о других зубах, то такой метод лечения может привести к асимметрии и эстетически непривлекательному результату.
- Подготовить место для последующего протезирования. Для этого зубы не стягивают, а наоборот, расширяют пространство между ними. Во время лечения у ортодонта придется некоторое время проходить с заметным промежутком в ряду зубов, а потом уже обратиться к имплантологу. Это более долгий способ лечения, но результат того стоит: все корни зубов будут на своих местах, а взамен потерянного зуба будет установлен имплант.
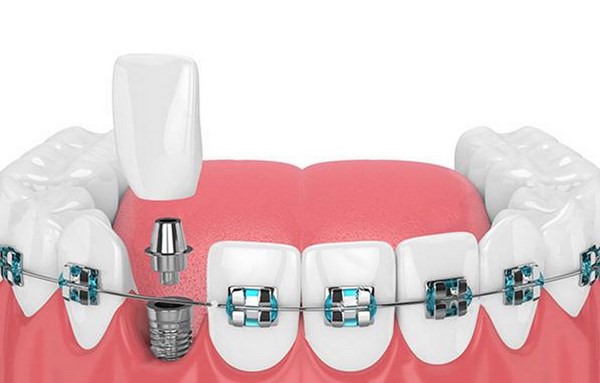 Так выглядит подготовка к имплантации: с помощью брекетов готовят место для импланта
Так выглядит подготовка к имплантации: с помощью брекетов готовят место для импланта
Иногда врач-имплантолог сам направляет пациентов к ортодонту. Так бывает, если пациент обращается за имплантацией, не зная, что нарушения прикуса является препятствием для протезирования. В таком случае правильный порядок лечения такой: сначала исправить прикус при помощи ортодонтического лечения, а уже потом устанавливать импланты.
При каких патологиях может учащаться пульс при низком давлении?
Учащенный пульс при гипотонии — характерная особенность ряда состояний и патологий. Среди них:
- адаптация к новым климатическим условиям при подъеме в горы или смене часового пояса, что обусловлено перепадами атмосферного давления;
- стрессы, эмоциональные потрясения;
- нехватка питательных веществ при жесткой диете или скудном рационе;
- посещение сауны, бани, пребывание в душном помещении;
- сильная потеря крови из-за травмы или осложнений после хирургического вмешательства;
- анафилаксия на фоне аллергической реакции;
- тепловой удар;
- обезвоживание на фоне неправильного питьевого режима, при длительной рвоте;
- период беременности;
- атеросклероз сосудов;
- нейроциркуляторная дистония и другие неврологические заболевания;
- выраженная гипогликемия;
- заражение крови;
- прием препаратов, которые влияют на давление и могут приводить к симптоматической гипотензии;
- гипотиреоз — недостаточная выработка гормонов щитовидной железой;
- злоупотребление алкогольными напитками, прием наркотических препаратов;
- заболевания сердечно-сосудистой системы.
Профилактические мероприятия
Специфической профилактики гипотонии не существует, но снизить риск ее развития можно путем соблюдения режима питания, режима труда и отдыха, занятиями физкультурой, регулярным профилактическим обследованием, отказом от употребления алкогольных напитков и лечением основных соматических заболеваний.
При появлении первых признаков артериальной гипотензии следует обратиться за медицинской помощью. Можно воспользоваться клиникой ЦЭЛТ, в которой практикуют опытные врачи-кардиологи, способные не только поставить диагноз и выяснить причины гипотонии, но и провести полноценное лечение.
- Гипертонический криз
- Эндокардит
Сердечная астма — симптомы и первая помощь
Сердечная астма – это тяжелое состояние, характеризующееся внезапным возникновением приступов удушья. Причиной развития приступа всегда является острая левожелудочковая недостаточность, которая чаще всего возникает при сердечно-сосудистых заболеваниях (острый коронарный синдром, гипертоническая болезнь, пороки сердца, кардиосклероз). Но не стоит забывать, что приступ может иметь и внесердечную причину. Это состояние может возникнуть при некоторых инфекционных заболеваниях поражении почек, острых нарушениях мозгового кровообращения и др. Возраст больных, у которых возникает острая левожелудочковая недостаточность, обычно превышает 60 лет, но возможно возникновение приступов и в более молодом возрасте.
Симптомы сердечной астмы
Приступ удушья обычно начинается внезапно, чаще всего в ночное время, но иногда может возникнуть в результате физической нагрузки, стрессовой ситуации и даже переедания. Больные просыпаются среди ночи от чувства нехватки воздуха, им трудно сделать вдох, затем развивается тяжелая одышка, частота дыхательных движений может достигать 40-60 в минуту (при норме не более 20). Иногда возникновению одышки может предшествовать приступ сухого кашля, но возможно выделение небольшого количества розоватой пенистой мокроты с прожилками крови.
Из-за внезапного возникновения приступа у больных начинается паника, появляется страх смерти, в результате чего возможно неадекватное поведение, которое затрудняет оказание первой помощи.
Пульс во время приступа удушья учащается, иногда становится аритмичным, артериальное давление обычно снижается, но может оставаться нормальным или повышенным. Часто приступ астмы переходит в начальную стадию отека легких, о чем свидетельствует посинение лица (особенно в области носогубного треугольника), холодный липкий пот, выступающий на теле больного, появление влажных клокочущих хрипов, которые слышны даже на расстоянии. Возможно появление тошноты, рвоты, судорог, вслед за которыми может наступить потеря сознания.
Первая помощь при сердечной астме
При появлении вышеописанных симптомов необходимо немедленно вызвать бригаду скорой медицинской помощи, во время ожидания которой больному нужно оказывать неотложную помощь.
Больному необходимо придать положение полусидя, расстегнуть ворот рубашки и обеспечить приток свежего воздуха. Лучше всего посадить больного у открытого окна. Необходимо измерить артериальное давление (обычно у каждого человека, страдающего сердечно-сосудистым заболеванием есть дома тонометр), и если показатели систолического давления не ниже 100 мм рт. ст, то больному следует дать таблетку нитроглицерина. Ее необходимо держать под языком до полного растворения. Если под рукой есть спрей с нитроглицерином (нитроминт, нитроспрей), то лучше воспользоваться им. Через 5 минут прием таблетки или ингаляцию нитропрепарата можно повторить, но не более 2 раз. Если под рукой нет препаратов с нитроглицерином, то можно дать больному таблетку валидола.
Через 5-10 минут после того, как больной принял полусидячее положение, рекомендуется наложить ему на конечности венозные жгуты. Если под рукой нет жгута, то для этих целей можно использовать эластичный бинт или капроновый чулок. Наложение жгутов необходимо для того, чтобы задержать часть крови в сосудах конечностей, уменьшив тем самым общий объем циркулирующей крови и нагрузку на сердце, а также предупредить развитие отека легких. Если нет возможности наложить жгуты, то можно опустить ноги больного в таз с горячей водой. Такая отвлекающая терапия также поможет уменьшить приток крови к сердцу, но будет менее эффективной.
Жгуты накладывают одновременно на 3 конечности: на ноги и одну руку. На ноги жгут накладывается на 15 см ниже паховой складки, а на руку – на 10 см ниже плечевого сустава. Через каждые 15 минут один из жгутов снимается и накладывается на свободную конечность. Правильность наложения жгута проверяется по пульсации артерий, пульс на них должен прощупываться ниже места сдавления конечности, при этом через несколько минут после наложения жгута конечность должна приобрести багрово-синюшный оттенок.
Больного, у которого развился приступ сердечной астмы, необходимо обязательно госпитализировать в стационар, даже в том случае, если приступ удалось купировать до приезда бригады скорой помощи. В больнице будет установлена причина возникновения приступа и назначено лечение. Недопустимо самолечение, лечение народными методами, а также самовольное нарушение предписаний врача, поскольку это может привести к повторным приступам, и даже летальному исходу.
Почему развивается артериальная гипотония
Развитию артериальной гипотензии способствуют самые разные провоцирующие факторы:
Нейроциркуляторная дистония. Спровоцировать развитие гипотонии у такого пациента могут длительные стрессы, нарушения психоэмоционального фона, синдром хронической усталости, нарушение режима сна.
Серьезные патологические состояния: анафилактический шок, острый сердечный приступ, обезвоживание, травмы. В этом случае гипотензия будет развиваться стремительно, осложнением такого понижения артериального давления могут стать необратимые процессы в сердце и сосудах.
Нарушения режима/рациона питания
Причем совершенно неважно, придерживается ли человек строгой диеты или, наоборот, старательно «наедает» лишние килограммы – снижение артериального давления может развиться в любом случае.
Также устойчивое понижение артериального давления может наблюдаться при употреблении некоторых лекарственных препаратов.
различают две основные формы гипотонии – острая и хроническая. В первом случае симптомы патологического состояния будут ярко выражены, могут стремительно развиваться осложнения, а вот хроническая гипотония нередко подразумевает бессимптомное течение заболевания.
В ЦЭЛТ вы можете получить консультацию специалиста-кардиолога.
- Первичная консультация — 3 500
- Повторная консультация — 2 300
Записаться на прием
Причины артериальной гипотонии
Причиной развития гипотензии может быть как серьезное заболевание, так и естественные процессы в организме. У некоторых людей стабильно пониженное давление является нормальным состоянием, не влияющим на общее самочувствие и не приводящим к развитию других болезней. Также нельзя считать нарушением низкое артериальное давление у спортсменов, поскольку для них характерно падение АД в состоянии покоя. Но в большинстве случаев артериальная гипотензия является следствием ряда нарушений:
- сбои в эндокринной системе;
- перемена рациона и строгие ограничения в питании;
- постоянные стрессы с истощением компенсаторных механизмов, сглаживающих скачки давления в моменты нервного перенапряжения;
- сбои в ЦНС и непосредственно в мозговом центре регуляции давления;
- инфекционные заболевания, приводящие к нарушению работы барорецепторов;
- наличие гипотензии в семейном анамнезе.
Лечение артериальной гипотонии
Общие принципы профилактики первичной артериальной гипотонии сводятся к соблюдению режима дня, ведению здорового и активного образа жизни, занятиям спортом (плаванием, ходьбой, гимнастикой), полноценному питанию, исключению стрессов. Полезны процедуры, укрепляющие сосуды (контрастный душ, закаливание, массаж).
Предупреждение вторичной артериальной гипотонии заключается в профилактике эндокринных, неврологических, сердечно-сосудистых заболеваний. Пациентам с артериальной гипотонией рекомендуется постоянный контроль уровня АД, регулярное наблюдение у кардиолога.
В нашем Медицинском центре «Север» г. Александров прием ведет опытный врач-кардиолог, специалист высокого класса, который проведет комплексную диагностику заболевания и назначит необходимое лечение.
Обращаясь к нам, Вы можете быть уверены в качественном результате!
Записаться на прием к специалисту и узнать все подробности можно по телефону: 8 (49244) 9-32-49
Диагностические мероприятия
Для диагностики заболевания важно не только установить факт гипотензии с помощью тонометра, но и выяснить причины ее развития. Диагностика артериальной гипотонии всегда комплексная
Обычно она включает в себя:
- суточный мониторинг давления — пациенту через определенный промежуток времени измеряют давление и определяют его колебания;
- забор крови для биохимического исследования в лаборатории – подтверждаются или исключаются заболевания сердца и сосудов, эндокринной системы и т.д.;
- – выполняется и в покое, и, для сравнения, с нагрузками.
Начинается диагностика с расспроса пациента и его осмотра врачом-кардиологом. В некоторых случаях для полноценной диагностики может понадобиться дополнительная консультация , нефролога, и .
Наши врачи

Пахомя Надежда Сергеевна
Врач — кардиолог, кандидат медицинских наук
Стаж 11 лет
Записаться на прием

Климашевич Екатерина Ивановна
Врач — кардиолог, аритмолог
Стаж 13 лет
Записаться на прием

Базарнова Анна Аркадьевна
Врач — кардиолог, врач высшей категории
Стаж 21 год
Записаться на прием

Емельяненко Михаил Владимирович
Врач сердечно-сосудистый хирург, аритмолог, врач высшей категории
Записаться на прием

Стрельникова Юлия Николаевна
Врач — кардиолог, кандидат медицинских наук
Стаж 16 лет
Записаться на прием

Резван Владимир Владимирович
Врач — кардиолог, доктор медицинских наук, врач высшей категории, доцент
Стаж 34 года
Записаться на прием
Ветлужских Мария Эдмондовна
Врач — кардиолог
Стаж 13 лет
Записаться на прием
Правила лечения
Лечение артериальной гипотензии возможно начинать только после того, как будут установлены реальные причины снижения давления. Если у больного диагностирована первичная патологическая артериальная гипотония, то ему будут назначать симптоматическую терапию для нормализации/стабилизации вегетососудистой системы. При вторичной патологической гипотензии главное – это лечение основного заболевания, и если оно будет проведено грамотно, то у пациента достаточно быстро нормализуется/стабилизируется и артериальное давление.
Медикаментозная терапия при рассматриваемом состоянии обязательно включает в себя следующие препараты:
- ноотропные препараты;
- растительного происхождения – настойки корня женьшеня или лимонника;
- транквилизаторы или антидепрессанты;
- холинолитики;
- церебропротекторы;
- витаминные комплексы, антиоксиданты.
После того, как состояние пациента стабилизируется, и риска развития осложнений на фоне пониженного давления не станет, можно проводить курс немедикаментозной терапии. В рамках такого лечения врачи назначают:
- массаж;
- различные водные процедуры – например, контрастный душ, гидромассаж, ванны;
- ароматерапию;
- электрофорез на воротниковую зону;
- электросон;
- иглоукалывание;
- рефлексотерапию;
- лечебную физкультуру.
Подобное немедикаментозное лечение, как правило, проводится в специализированных санаториях и профилакториях, а хроническая гипотония подразумевает регулярное прохождение повторных курсов такой терапии.
Профилактические мероприятия
Специфической профилактики гипотонии не существует, но снизить риск ее развития можно путем соблюдения режима питания, режима труда и отдыха, занятиями физкультурой, регулярным профилактическим обследованием, отказом от употребления алкогольных напитков и лечением основных соматических заболеваний.
При появлении первых признаков артериальной гипотензии следует обратиться за медицинской помощью. Можно воспользоваться клиникой ЦЭЛТ, в которой практикуют опытные врачи-кардиологи, способные не только поставить диагноз и выяснить причины гипотонии, но и провести полноценное лечение.
- Гипертонический криз
- Эндокардит
Дигностика артериальной гипотонии
Появление одного или сразу нескольких симптомов артериальной гипотензии – повод для посещения врача-терапевта и кардиолога. Для постановки диагноза врач собирает полный анамнез пациента и проводит комплекс исследований. В первую очередь несколько раз измеряется артериальное давление с небольшим интервалом времени. Низкие показания АД (100/60 и ниже) свидетельствуют о наличии патологии. При необходимости врач проводит замер давления при нагрузочном тесте, имитирующем высокую физическую активность. Среди обязательных типов обследования при гипотензии также присутствует снятие ЭКГ. При необходимости и подозрении на структурные патологии может потребоваться проведение допплерографии сосудов. Все это требует определенной оснащенности клиники и соответствующих навыков у персонала.
В нашем медицинском центре все диагностические процедуры проводят врачи, имеющие большой опыт в устранении сосудистых патологий. Здесь вас всегда ждет профессиональный подход к вопросам диагностики и лечения артериальной гипотензии любой этиологии, протекающей самостоятельно или на фоне других нарушений.
Меры профилактики
Для лечения гипотензии важно выявить и устранить ее причину. Нормализация АД избавит от плохого самочувствия и тахикардии
При склонности к пониженному давлению пациенту важно употреблять достаточное количество жидкости и соли, обеспечить регулярные физические нагрузки в умеренном режиме. Движение улучшает циркуляцию крови в сосудах и способствует поддержанию нормального давления.
При гипотонии следует избегать сильных стрессов и видов деятельности, которые сопряжены с физическими и эмоциональными перегрузками
Для хорошего самочувствия гипотоникам важно хорошо высыпаться и полноценно отдыхать.. Положительный эффект оказывают водные процедуры: контрастный душ, гидромассаж
При этом важно, чтобы перепады температуры не были слишком резкими.
Положительный эффект оказывают водные процедуры: контрастный душ, гидромассаж
При этом важно, чтобы перепады температуры не были слишком резкими.
Помощь при гипотонии и тахикардии в остальных случаях
Если падение АД никак не связано с диабетом, аллергической реакцией или травмой, следует предпринять следующие меры:
- Человека укладывают на ровную поверхность.
- Под голени нужно подложить подушку, свернутое одеяло или другой подручный предмет, чтобы ноги пострадавшего были приподняты.
- В помещении нужно открыть форточку или окно для притока свежего воздуха, включить кондиционер.
- Если человек одет в тесную одежду, ее следует снять или расстегнуть.
- У многих людей падение давления сопровождается снижением температуры тела, поэтому пострадавшего стоит укрыть теплым одеялом.
- Быстро поднять давление при гипотонии помогает крепкий сладкий чай.
При оказании помощи нужно регулярно измерять показатели давления. Если, несмотря на принимаемые меры, человеку становится хуже, необходимо вызвать «скорую помощь» или доставить пациента в медицинское учреждение для обследования и лечения.
Как помочь человеку с гипотонией при диабете, анафилаксии и кровотечении?
Первая помощь при гипотензии зависит от причины падения АД. Если это произошло из-за сильного кровотечения или анафилактического шока, пациент нуждается в срочной медицинской помощи. В первом случае врачи принимают меры по остановке кровотечения и восполнению потери крови.
Если у пациента развился анафилактический шок на фоне аллергической реакции на инъекцию, укус насекомого, происходит резкое падение АД, нарушается сердечный ритм, происходит отек гортани, который приводит к проблемам с дыханием.
При подозрении на анафилактический шок требуется срочно вызвать «скорую помощь». В домашних условиях необходимо ограничить распространение аллергена. Для этого удаляют жало насекомого или накладывают жгут выше места инъекции. Пострадавшего необходимо уложить на горизонтальную поверхность с приподнятыми ногами. Если у человека рвота, голову необходимо повернуть на бок. Помещение должно хорошо проветриваться. Если у пострадавшего пропадает пульс, до приезда «скорой» выполняется непрямой массаж сердца с частотой 60-100 нажатий.
Для купирования анафилактического шока врачи вводят адреналин и глюкокортикостероиды, используют лечение антигистаминными препаратами.
Экстренные меры требуются и в ситуации, в которой могут оказаться пациенты с сахарным диабетом. Если уровень глюкозы в крови падает ниже 3,3 ммоль/л, наступает состояние гипогликемии, которая характеризуется слабостью, падением АД, поверхностным дыханием, слабым пульсом, а в некоторых случаях – его учащением, выделением пота.
Для повышения АД при диабете требуется в первую очередь нормализовать уровень глюкозы в крови. Если человек находится в сознании, ему необходимо съесть или выпить напиток с быстрыми углеводами. Для этих целей подходит сахар или мед, гель на основе глюкозы, сладкий напиток.
Нежелательно использовать шоколад, печенье или другие кондитерские изделия, которые содержат углеводы и жир, поскольку он замедляет усвоение глюкозы.
Если диабетик находится без сознания, нельзя пытаться влить сладкий напиток или сахар через рот, так как человек не в состоянии глотать. Еда может застрять в горле и привести к асфиксии.
Если человек находится в бессознательном состоянии, допустимо втирать мед или сахарный сироп в десны. Для купирования тяжелой гипогликемии медицинские работники используют внутривенные инъекции глюкозы или препарат глюкагон, который высвобождает запасы глюкозы из печени.
Как только уровень сахара в крови диабетика нормализован, давление и пульс приходят в норму.
Причины предменструального синдрома
Предменструальный синдром
Течение менструального цикла регулируется колебаниями гормонального фона. Исследователи полагают, что симптомы ПМС могут быть связаны с высокими показателями эстрогена, пролактина и альдостерона, а также с дефицитом прогестерона.
Определенные химические вещества в головном мозге также могут играть роль в ПМС. Прежде всего, речь о серотонине, одном из основных нейромедиаторов. Концентрация этого вещества колеблется во время менструального цикла. Серотонин регулирует настроение, и при его дефиците могут наблюдаться расстройства настроения и депрессия, связанные с ПМС. Низкий уровень серотонина также вызывает усталость, тягу к еде и проблемы со сном.
Пищевые предпочтения также могут влиять на протекание ПМС. Усугублению симптомов способствует слишком солёная и жирная пища, употребление кофеина и алкоголя. Считается, что низкий уровень некоторых витаминов (например, витамина B6) и минералов также влияет на ПМС.
Более высокому риску ПМС подвержены женщины, страдающие ожирением или мало либо совсем не занимающиеся физическими упражнениями. В группе риска также и те, кто курит, страдает заболеваниями щитовидной железы, у кого низкий уровень сахара в крови.








