Chads vasc 3
Содержание:
ХАДИ2
ХАДИ2 оцінка не включає деякі загальні фактори ризику інсульту, і її різні плюси / мінуси були ретельно обговорені. Складання точок, які відповідають наявним умовам, призводить до CHADS2 оцінка, яка використовується для оцінки ризику інсульту.
| Хвороба | Окуляри | |
|---|---|---|
| C. | Хронічна серцева недостатність | 1 |
| H | Гіпертонія: артеріальний тиск стабільно вище 140/90 мм рт.ст. (або лікування гіпертонії за допомогою ліків) | 1 |
| A | Вік ≥75 років | 1 |
| D | Цукровий діабет | 1 |
| S2 | Пріор Інсульт або ТІА або Тромбоемболія | 2 |
| ХАДИ2 Оцінка | Ризик | 95% ДІ |
|---|---|---|
| 1.9 | 1.2–3.0 | |
| 1 | 2.8 | 2.0–3.8 |
| 2 | 4.0 | 3.1–5.1 |
| 3 | 5.9 | 4.6–7.3 |
| 4 | 8.5 | 6.3–11.1 |
| 5 | 12.5 | 8.2–17.5 |
| 6 | 18.2 | 10.5–27.4 |
Шкала CHA2DS2-VASс
Версия для печати
Статья опубликована на с. 34
Шкала CHA2DS2-VASc — это простой клинический инструмент для прогнозирования риска ишемического инсульта и системного тромбоэмболизма при фибрилляции предсердий . Она является дальнейшим улучшением шкалы CHADS2, расширяя последнюю путем добавления общеизвестных факторов риска инсульта, что, в свою очередь, может иметь значение в принятии решения о назначении антикоагулянтной терапии. Шкала CHA2DS2-VASc включает дополнительные факторы (VASc) — сосудистые заболевания, возраст 65–74 года и женский пол, каждый из которых оценен по 1 баллу. Если возраст пациента старше 75 лет, то присваивается 2 балла. Индекс CHA2DS2-VASc варьирует от 0 до 9.
Пероральные антикоагулянты должны назначаться при неклапанной форме фибрилляции предсердий, если у пациента имеется хотя бы один балл по шкале CHA2DS2-VASc.
Euro Heart Survey on AF сравнили CHA2DS2-VASc с 7 другими современными стратификациями риска развития инсульта у 1084 пациентов, где CHA2DS2-VASc показала хорошую предсказательную способность.
Список литературы
1. Lip G.Y., Nieuwlaat R., Pisters R., Lane D.A., Crijns H.J. Refining clinical risk stratification for predicting stroke and thromboembolism in atrial fibrillation using a novel risk factor-based approach: the euro heart survey on atrial fibrillation // Chest. — 2010 Feb. — 137(2). — 263–72.
2. European Heart Rhythm Association; European Association for Cardio-Thoracic Surgery, Camm A.J., Kirchhof P., Lip G.Y., Schotten U., Savelieva I., Ernst S., Van Gelder I.C., Al-Attar N., Hindricks G., Prendergast B., Heidbuchel H., Alfieri O., Angelini A., Atar D., Colonna P., De Caterina R., De Sutter J., Goette A., Gorenek B., Heldal M., Hohloser S.H., Kolh P., Le Heuzey J.Y., Ponikowski P., Rutten F.H.Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC) // Eur. Heart J. — 2010 Oct. — 31(19). — 2369–429.
3. Van Staa T.P., Setakis E., Di Tanna G.L., Lane D.A., Lip G.Y. A comparison of risk stratification schemes for stroke in 79,884 atrial fibrillation patients in general practice // J. Thromb. Haemost. — 2011 Jan. — 9(1). — 39–48.
4. Lip G.Y., Frison L., Halperin J.L., Lane D.A. Identifying patients at high risk for stroke despite anticoagulation: a comparison of contemporary stroke risk stratification schemes in an anticoagulated atrial fibrillation cohort // Stroke. — 2010 Dec. — 41(12). — 2731–8.
5. Olesen J.B., Lip G.Y., Hansen M.L., Hansen P.R., Tolstrup J.S., Lindhardsen J., Selmer C., Ahlehoff O., Olsen A.M., Gislason G.H., Torp-Pedersen C. Validation of risk stratification schemes for predicting stroke and thromboembolism in patients with atrial fibrillation: nationwide cohort study // BMJ. — 2011, Jan 31. — 342. — 124.
CHA2DS2-VASc
Доповнювати CHADS2 оцінка, включивши додаткові фактори ризику «модифікатор ризику інсульту», CHA2DS2-Запропоновано оцінку VASc.
У клінічному застосуванні CHADS2 оцінка замінена CHA2DS2-Оцінка VASc, що дає кращу стратифікацію пацієнтів з низьким ризиком. ХАДИ2 оцінка перевищила CHA2DS2-VASc у кількох групах пацієнтів, включаючи пацієнтів з ФП, які отримують амбулаторну елективну електричну кардіоверсію.
| Хвороба | Окуляри | |
|---|---|---|
| C. | Застійна серцева недостатність (або систолічна дисфункція лівого шлуночка) | 1 |
| H | Гіпертонія: артеріальний тиск стабільно вище 140/90 мм рт.ст. (або лікування гіпертонії за допомогою ліків) | 1 |
| A2 | Вік ≥75 років | 2 |
| D | Цукровий діабет | 1 |
| S2 | Пріор Інсульт або ТІА або тромбоемболія | 2 |
| V | Судинні захворювання (наприклад, захворювання периферичних артерій, інфаркт міокарда, наліт аорти) | 1 |
| A | Вік 65–74 роки | 1 |
| Доктор філософії | Категорія статі (тобто жіноча стать) | 1 |
Таким чином, CHA2DS2-Оцінка VASc — це вдосконалення CHADS2 оцінювати та поширювати останні, включаючи додаткові загальні фактори ризику інсульту, тобто вік 65–74 років, жіночу стать та судинні захворювання. У CHA2DS2-Оцінка VASc, «вік від 75 років» також має додаткову вагу, 2 бали.
Максимум CHADS2 оцінка 6, тоді як максимальна оцінка CHA2DS2-Оцінка VASc становить 9 (а не 10, як можна було б очікувати від простого складання стовпців; максимальний бал для віку — 2 бали).
| CHA2DS2-Оцінка VASc | Фріберг 2012 | Липень 2010 | 95% ДІ |
|---|---|---|---|
| 0.2 | 0.0 | 0.0–0.0 | |
| 1 | 0.6 | 0.6 | 0.0–3.4 |
| 2 | 2.2 | 1.6 | 0.3–4.7 |
| 3 | 3.2 | 3.9 | 1.7–7.6 |
| 4 | 4.8 | 1.9 | 0.5–4.9 |
| 5 | 7.2 | 3.2 | 0.7–9.0 |
| 6 | 9.7 | 3.6 | 0.4–12.3 |
| 7 | 11.2 | 8.0 | 1.0–26.0 |
| 8 | 10.8 | 11.1 | 0.3–48.3 |
| 9 | 12.2 | 100 | 2.5–100 |
Основні рекомендації використовували вищезазначений річний ризик інсульту як настанову щодо початку лікування антикоагулянтами; де ризик ішемічного інсульту понад 1% до 2% повинен бути показанням для початку антикоагулянтної терапії. Однак фактичний ризик інсульту варіюється залежно від методу відбору проб та географічних регіонів, а також використання відповідної методології аналізу дослідження. Мета-аналіз різних досліджень у 2015 році показав, що річний ризик інсульту становить менше 1% у 13 із 17 досліджень щодо ХГА2DS2-Оцінка VASc в 1, 6 з 15 досліджень повідомляла про ризик від 1 до 2%, а 5 з 15 досліджень повідомляли про ризик більше 2% для СНС2DS2-Оцінка VASc 2. Тим не менше, частота інсультів варіюється залежно від обставин дослідження (лікарня проти громади), популяції (випробування проти загального), етнічної приналежності тощо. Деякі дослідження, включені в метааналіз, включають жінок із оцінкою 1 за статтю (які мають низький ризик). ставки; інші включені не враховують подальшого використання антикоагулянтів (таким чином знижуючи показники), і їх аналізували, виключаючи всіх пацієнтів, які коли-небудь починали приймати антикоагулянти (помилка «обумовлення майбутнім»).
CHA2DS2-Оцінка VASc демонструє зростаючу популярність з плином часу, коли CHADS2 демонструє зменшення популярності, що може «частково бути пов’язане із введенням керівних принципів, що рекомендують використовувати CHA2DS2-Оцінка VASc для стратифікації ризику інсульту «.
Рекомендації щодо лікування
CHA2DS2-Оцінка VASc була використана у 2012 році та наступних Європейське товариство кардіологів керівні принципи управління миготлива аритмія. 2014 рік Американський коледж кардіології/ Робоча група Американської асоціації серця з питань практичних вказівок та Товариство серцевих ритмів Рекомендації також рекомендують використовувати CHA2DS2-Оцінка VASc.
Європейське товариство кардіологів (ESC), і Національний інститут досконалості здоров’я та догляду (NICE) Рекомендації рекомендують, якщо у пацієнта є CHA2DS2-Оцінка VASc 2 і вище, пероральна антикоагуляційна терапія (OAC) з антагоністом вітаміну К (VKA, наприклад, варфарин з ціллю INR 2-3) або один із (DOAC, наприклад, дабігатран, ривароксабан, едоксабан або апіксабан) рекомендується.
Якщо пацієнт має «низький ризик» за допомогою CHA2DS2-Оцінка VASc (тобто 0 у чоловіків або 1 у жінок), антикоагулянтна терапія не рекомендується.
У чоловіків з 1 фактором ризику інсульту (тобто CHA2DS2-VASc = 1), може бути розглянута антитромботична терапія OAC, а також слід враховувати цінності та уподобання людей. Навіть один фактор ризику інсульту призводить до надмірного ризику інсульту та смертності, з позитивною чистою клінічною перевагою для профілактики інсульту за допомогою пероральної антикоагуляції у порівнянні з відсутністю лікування або аспірину. Як зазначалося вище, частота тромбоемболічних подій відрізняється залежно від різних орієнтирових порогів лікування та методологічних підходів.
Антикоагуляція
Рекомендації щодо лікування на основі CHA2DS2-Оцінка VASc наведена в наступній таблиці:
| Оцінка | Ризик | Антикоагуляційна терапія | Міркування |
|---|---|---|---|
| 0 (чоловік) або 1 (жінка) | Низький | Відсутність антикоагулянтної терапії | Відсутність антикоагулянтної терапії |
| 1 (чоловік) | Помірний | Слід розглянути пероральний антикоагулянт | Пероральний антикоагулянт, з добре контрольованим антагоністом вітаміну К (VKA, наприклад, варфарин з часом у терапевтичному діапазоні> 70%), або прямий пероральний антикоагулянт (DOAC, наприклад, дабігатран, ривароксабан, едоксабан або апіксабан) |
| 2 або більше | Високий | Рекомендується пероральний антикоагулянт | Пероральний антикоагулянт, з добре контрольованим антагоністом вітаміну К (VKA, наприклад, варфарин з часом у терапевтичному діапазоні> 70%), або прямий пероральний антикоагулянт (DOAC, наприклад, дабігатран, ривароксабан, едоксабан або апіксабан) |
На підставі рекомендацій ESC щодо фібриляції передсердь, пероральна антикоагуляція рекомендується або переважна для пацієнтів з одним або кількома факторами ризику інсульту (тобто СНГ2DS2-Оцінка VASc ≥1 у чоловіків або ≥2 у жінок). Це узгоджується з нещодавньою моделлю аналізу рішень, яка показує, як змінилася «точка перелому» щодо прийняття рішення щодо антикоагуляції завдяки наявності більш безпечних препаратів DOAC, де пороговим значенням для запобігання інсульту (тобто пероральної антикоагуляції) є частота інсультів приблизно 1% / рік.
Тим пацієнтам, яким рекомендовано лікування профілактики інсульту за допомогою пероральної антикоагуляції, вибір препарату (тобто між антагоністом вітаміну К та прямим пероральним антикоагулянтом (DOAC)) можна оцінити за допомогою Оцінка SAMe-TT2R2 допомогти прийняти рішення щодо найбільш підходящого перорального антикоагулянта.
Ризик кровотечі
Оцінка ризику інсульту завжди повинна включати оцінку ризику кровотечі. Це можна зробити за допомогою перевірених оцінок ризику кровотечі, таких як HEMORR2ХАГАС або МІСТО КРИВО оцінки. Оцінка HAS-BLED рекомендована в керівних принципах, щоб визначити пацієнта з високим ризиком для регулярного огляду та подальшого спостереження та врахування оборотних факторів ризику кровотечі (наприклад, неконтрольована гіпертонія, лабільний INRS, надмірне вживання алкоголю або одночасне вживання аспірину / НПЗЗ). Якщо пацієнт приймає варфарин, то для оцінки критерію «лабільного INR» у HAS-BLED необхідні знання щодо контролю INR; в іншому випадку для пацієнта, який не отримує варфарин, цей критерій дорівнює нулю. Високий бал HAS-BLED не є причиною стримувати антикоагуляцію. Крім того, у порівнянні з HAS-BLED, інші показники ризику кровотечі, які не враховували « лабільний INR », мали б суттєві результати у прогнозуванні кровотечі на варфарині, і часто неадекватно класифікували багатьох пацієнтів, які перенесли кровотечу, як « низький ризик ».
CHADSVASC, CHA2DS2VASC and HASBLED risk score calculator for atrial fibrillation
Chadsvasc risk factors
| Congestive heart failure |
| Hypertension |
| Diabetes mellitus |
| Stroke/TIA/thrombo-embolism Stroke/TIA/thrombo-embolism |
| Vascular disease |
CHADSVASC clinical risk estimation. Adapted from Lip et al. See Van den Ham et al. below for actual risks in a larger population.
| ADJUSTED STROKE RATE (% year) |
HASBLED clinical characteristic
| Hypertension |
| Abnormal liver function |
| Abnormal renal function |
| Elderly (Age >65) |
HASBLED clinical risk estimation. Adapted from Pisters et al.
| BLEEDS PER100 PATIENT YEARS |
Classificaton of AF-related symptoms (EHRA score)
| EHRA II Mild symptoms; normal daily activity not affected |
Mild symptoms; normal daily activity not affected |
| EHRA III Severe symptoms; normal daily activity affected |
Severe symptoms; normal daily activity affected |
| EHRA IV Disabling symptoms; normal daily activity discontinued |
Disabling symptoms; normal daily activity discontinued |
Patient has a recent coronary stent
Рекомендации по терапии
В соответствии с рекомендациями, разработанными Европейским сообществом кардиологов, на основании шкалы cha2ds2-vasc, пациентам с низким риском развития инсульта назначение дополнительной терапии антикоагулянтами не требуется. Им достаточно назначение стандартной терапии – Ацетилсалициловой кислоты (75 -325 мг) и/или Клопидогреля (75-150 мг).
 Пациенты, имеющие средний риск, должны получать системную антикоагулянтную терапию Варфарином (антагонист витамина К). Разрешено также назначения Аспирина и Клопидогреля в терапевтических дозировках.
Пациенты, имеющие средний риск, должны получать системную антикоагулянтную терапию Варфарином (антагонист витамина К). Разрешено также назначения Аспирина и Клопидогреля в терапевтических дозировках.
При значении индекса от 2 до 9 баллов для профилактики тромботических осложнений назначают прямые ингибиторы факторов свертывания: Дабигатран (действует на тромбин), Ривароксабан, Апиксабан (блокируют фактор Ха).
Часто используемые в нашей стране препараты с антикоагулянтным действием:
- Варфарин.
- Варфарекс.
- Синкумар.
- Фенилин.
Длительность лечения – 3 месяца. При достижении желаемого эффекта препараты отменяют, постепенно снижая дозировку.
Перед назначением антикоагулянтов, врач обязательно должен оценить наличие противопоказаний:
- значительное нарушение функции печени и почек;
- геморрагический инсульт, субарахноидальное кровотечение в анамнезе;
- лабильное значение МНО;
- злоупотребление алкоголем и никотином;
- гематологические нарушения (анемия, тромбоцитопения);
- наличие онкологических заболеваний.
При лечении антикоагулянтами обязательно следует контролировать показатель МНО (международное нормализованное отношение), что позволяет контролировать эффективность препаратов. Проводить анализ нужно ежемесячно. Нормальным значением, которое свидетельствует о достаточном уровне профилактики тромбоза, инфаркта и инсульта является значение 2,0-3,0.
Результат менее 2 свидетельствует об отсутствии антитромботического эффекта. Высокие значения (выше 3) являются показанием к пересмотру терапии и повторному подбору дозировки так, как значительно повышают вероятность кровотечений и геморрагического инсульта. Контролировать МНО в начале лечения следует каждые 3-4 дня, зачем – ежемесячно.

Прибор для контроля МНО
В заключение, хотелось бы отметить, что довольно большая часть факторов риска является модифицируемыми. При соблюдении профилактических мер можно избежать длительного и дорогостоящего лечения.
Высокий уровень смертности и заболеваемости является проблемой многих стран. Даже в развитых странах летальность от инсультов достигает 45%. Поэтому необходимо использовать данный метод для оценки уровней риска развития этих патологий и их осложнений для разработки более эффективных методов профилактики.
Шкалы риска тромбоэмболии при фибрилляции предсердий

Лечение подразумевает установление причины аритмии, восстановление синусового ритма или контроль ЧСС при сохранении фибрилляции предсердий (ФП), а также профилактику системных тромбоэмболий.
Лечение пациента с фибрилляцией предсердий (ФП): Установление причины аритмии Выбор стратегии – контроль частоты или контроль ритма сердца
Профилактика системных тромбоэмболий
Во время фибрилляции предсердий (ФП) в ушке ЛП может возникать стаз крови, что ведет к образованию тромбов и системным эмболиям
Особое внимание следует обратить на риск развития инсульта. Также возможны тромбоэмболии сосудов конечностей и органов брюшной полости
Было обнаружено, что при фибрилляции предсердий (ФП) увеличиваются уровни фибриногена и D-димера в плазме крови. этих веществ нормализуется после кардиоверсии, поэтому предполагается, что ФП сама по себе может вызывать состояние гиперкоагуляции.
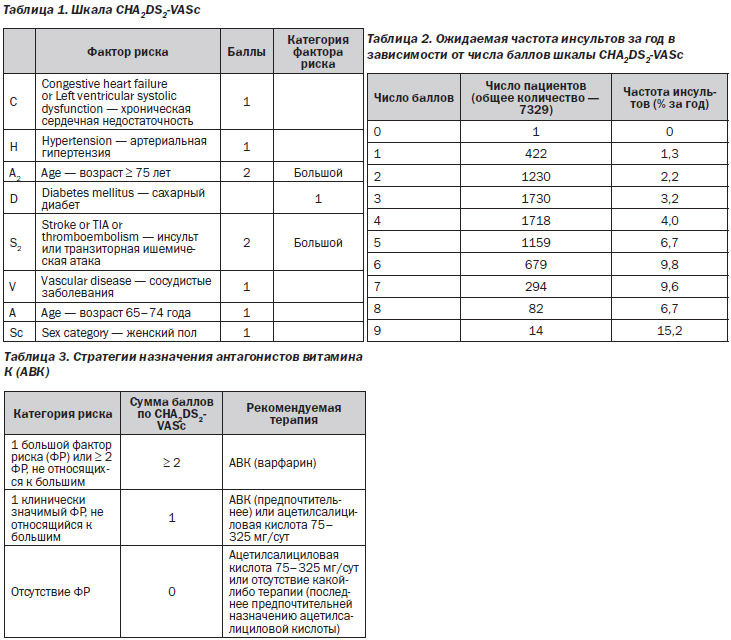
Показано, что варфарин (антагонист витамина К), как и новые ингибиторы тромбина (такие как дабигатран) и ингибиторы фактора Ха (такие как апиксабан и ривароксабан), заметно снижает риск эмболии.
Аспирин гораздо менее эффективен, чем варфарин (риск инсульта на фоне приема аспирина снижается всего на 19% против 70%).
Недавно проведенный анализ поставил под сомнение факт, что аспирин, являющийся столь же частой причиной кровотечения, как и варфарин, способен предотвращать развитие системных тромбоэмболии.
Аспирина (гораздо менее эффективен, чем все вышеперечисленные средства)
Следует заметить, что, хотя ишемический инсульт у пациентов с фибрилляцией предсердий (ФП) в значительной части случаев является следствием эмболии из ЛП, до 25% инсультов у таких пациентов развиваются вследствие цереброваскулярной болезни или наличия атероматозных бляшек в сонных артериях либо в проксимальном отделе аорты.
Типичные волны f и абсолютно нерегулярный ритм желудочков при фибрилляции предсердий (ФП).
Риск тромбоэмболии при фибрилляции предсердий
При фибрилляции предсердий (ФП), обусловленной ревматическим поражением митрального клапана, риск инсульта резко увеличивается (в 15 раз). Строго показано назначение варфарина.
При фибрилляции предсердий (ФП) «неревматической» этиологии (главным образом на фоне сердечной недостаточности или артериальной гипертензии) риск инсульта оценивается как умеренно высокий (5-кратное увеличение) с частотой возникновения около 5% в год. Наличие в анамнезе системной эмболии также ассоциировано с высоким риском. С другой стороны, у пациентов с идиопатической формой ФП риск эмболии составляет менее 1 % в год.
Для оценки риска инсульта при неклапанной ФП были предложены две балльные системы, учитывающие ряд факторов риска.
Шкала CHADS2
С – сердечная недостаточность; Н – наличие артериальной гипертензии в анамнезе; А – возраст 75 лет и старше; D – сахарный диабет;
S – наличие инсульта или транзиторной ишемической атаки в анамнезе. (Используются начальные буквы англоязычных терминов, обозначающих эти состояния.)
Каждому из этих факторов риска присваивается по 1 баллу, за исключением последнего – ему присваиваются 2 балла, поэтому после буквы S стоит цифра 2. Для каждого больного вычисляется набранная сумма баллов.
При помощи полученных сумм баллов 0, 1 и 2-6 оценивают риск инсульта как низкий, средний и высокий соответственно. Вопрос о назначении антикоагулянтов следует рассмотреть при наличии >2 баллов. Если число баллов
https://www.youtube.com/watch?v=r-ljMEj0Faw
Тем не менее было показано, что у некоторые пациентов, имеющих
Шкала CHA2DS2VASc
Как указано выше, С – сердечная недостаточность; Н – наличие артериальной гипертензии в анамнезе; А – возраст 75 лет и старше; D – сахарный диабет; S – наличие инсульта или транзиторной ишемической атаки в анамнезе. При наличии каждого из этих факторов риска начисляется по 1 баллу, кроме возраста >75 лет и наличия инсульта или транзиторной ишемической атаки в анамнезе, которым присваиваются по 2 балла.
Дополнительные факторы риска, которые учитываются в данной шкале: V – сосудистые заболевания (ИМ, осложненная бляшка в аорте, заболевание периферических артерий); А – возраст 65-74 года; S – пол (женский). При наличии каждого из этих дополнительных факторов начисляется по 1 баллу.
Если число баллов равно 0, это свидетельствует об очень низком риске и отсутствии необходимости назначения антикоагулянтов. При 1 балле по данной шкале риск расценивается как промежуточный (1,3% в год), в связи с чем рекомендуется рассмотреть вопрос о целесообразности назначения непрямых антикоагулянтов.
– Также рекомендуем “Антикоагулянты для профилактики тромбоэмболии при фибрилляции предсердий”
Оглавление темы “Фибрилляция и трепетание предсердий”:
Материал и методы
Для диагностики ОКСБПST были использованы критерии в соответствии с национальными рекомендациями по лечению ОКСБПST . Критерии включения в исследование: ОКСБПST, возраст старше 18 лет, информированное согласие больного. Критерии исключения: тяжелая сопутствующая патология, сердечная недостаточность (СН) III—IV функционального класса (ФК) по классификации Нью-Йоркской ассоциации сердца, известные злокачественные новообразования и другие соматические заболевания с неблагоприятным прогнозом, врожденные и приобретенные пороки сердца, кардиомиопатии, воспалительные и аутоиммунные заболевания.
У всех больных в период пребывания в стационаре оценивали уровень краткосрочного и долгосрочного риска с применением различных систем стратификации риска: GRACE , TIMI , PURSUIT .
Проспективное наблюдение за пациентами проводили в период пребывания в стационаре и в течение 1 года после выписки из стационара. Анализировали следующие исходы ишемической болезни сердца (ИБС): смерть от всех причин, включая случаи внезапной смерти; случаи смерти вследствие нового или повторного ИМ; возникновение нового или повторного нефатального ИМ; случаи нестабильной стенокардии (НС), при которых требовалась повторная госпитализация. Сведения об исходах заболевания были получены при повторных осмотрах больных, анализе медицинской документации, протоколов аутопсии.
Статистическую обработку данных проводили с использованием пакета прикладных программStatistica 6.0 и SPSS 11.5. При сравнительной оценке моделей использовали метод ROC-анализа: выполняли построение характеристических кривых. Для сравнения использовали показатель площади под кривой. Прогностическую модель считали эффективной при границе доверительного интервала площади >0,5 и достоверности р
Краткая характеристика используемых моделей стратификации риска. Степень риска оценивали согласно системам стратификации риска GRACE, TIMI и PURSUIT.
Модель GRACE основана на данных регистра ОКС GRACE . В систему стратификации риска включеныследующие параметры: возраст, частота сердечных сокращений (ЧСС) при госпитализации, уровень систолического артериального давления (АД), уровень креатинина сыворотки крови, тяжесть проявлений СН по классификации Killip, отклонение сегмента ST от изолинии на электрокардиограмме (ЭКГ), повышение кардиоспецифичных биомаркеров, остановка сердца в дебюте развития ОКС. В соответствии с полученной суммой баллов определяют риск смерти от всех причин в период пребывания больного в стационаре и в течение последующих 6 мес, а также совокупный риск смерти от всех причин или развития нефатального ИМ .
Система стратификации риска TIMI основана на результатах исследования TIMI 11B . В модельвключены такие показатели, как возраст 65 лет и старше, наличие, по меньшей мере, 3 факторов риска (ФР) развития ИБС, стеноз коронарных артерий 50% и более (по результатам ранее проведенной коронарографии — КГ), отклонение сегмента ST от изолинии на ЭКГ, по меньшей мере, 2 ангинозных приступа в предшествующие 24 ч, применение ацетилсалициловой кислоты (АСК)в предшествующие 7 дней, повышение уровня кардиоспецифичных биомаркеров. Модель применяют для определения 14-дневного и 12-месячного кумулятивного риска смерти от всех причин, нефатального ИМ, …








