Синусовая аритмия сердца
Содержание:
- Гипертоническая болезнь
- Виды изменений
- Дистрофические нарушения
- Патогенез миокардита
- Также в разделе
- Как отличить, норма или патология?
- Признаки нарушений
- Патологическая синусовая тахикардия
- Профилактические меры
- Патогенез
- Симптомы блокады задней ветви левой ножки и диагноз
- Диагноз блокады левой ножки
- Симптомы блокады правой ножки и постановка диагноза
- Лечение внутрижелудочковой блокады в ОН КЛИНИК
- Сердечная недостаточность
Гипертоническая болезнь
Гипертоническая болезнь или артериальная гипертония (АГ) – очень распространенное состояние, связанное с хроническим повышением артериального давления. Это заболевание может развиваться как следствие некоторых других состояний (вторичная АГ), либо само по себе (первичная АГ).
У здорового человека систолическое АД колеблется в пределах 100–140 мм рт. ст., а диастолическое около 70–80 мм рт. ст. В норме цифры давления могут колебаться в зависимости от состояния человека: повышаться при физической или психоэмоциональной нагрузке, снижаться во время сна.
Причины, по которым нарушается нормальное артериальное давление, в большинстве случаев, установить не удается. Известны определенные факторы, которые повышают риск развития у человека АГ. Их можно подразделить на немодифицируемые (которые мы изменить не можем) и модифицируемые.
Немодифицируемые причины:
- Возраст. С возрастом стенки крупных артерий становятся более жесткими, ригидными, из-за этого повышается сопротивление сосудов кровотоку, следовательно, повышается артериальное давление.
- Наследственная предрасположенность. Генетический фактор считается основным в развитии эссенциальной гипертензии. Однако гены, отвечающие за возникновение этого заболевания, пока что не обнаружены.
- Пол. Чаще артериальной гипертонией страдают мужчины.
Модифицируемые причины:
- курение;
- избыток соли в рационе;
- чрезмерное употребление алкоголя;
- абдоминальное ожирение (отложение жира в области живота, «пивной» живот);
- низкая физическая активность;
- хронический стресс;
- повышение сахара крови;
- храп, особенно с остановками дыхания;
- изменение липидного (жирового) состава крови. Искоренение данных «пороков» современной жизни является основой профилактики не только АГ, но и всех сердечно-сосудистых заболеваний в целом.
Симптомы АГ
- головная боль,
- головокружение,
- мелькание «мушек» перед глазами.
Чаще всего АГ не сопровождается никакими симптомами и выявляется случайно при измерении артериального давления или после развития ее осложнений, самым опасным из которых является инсульт. Поэтому для профилактики развития АГ рекомендую регулярно измерять артериальное давление, если что-то беспокоит – сразу обращаться к врачу.
На фоне внезапного повышения артериального давления может произойти гипертонический криз. сопровождающийся патологическими изменениями со стороны мозга и сердечно-сосудистой системы на фоне вегетативных нарушений (озноб, дрожь, потливость, чувство прилива крови к голове, чувство нехватки воздуха и т. д.). Уровень артериального давления, при котором появляются клинические проявления, индивидуален (у одного пациента это 240/120, у другого — 130/90 мм рт. ст.) — это зависит от исходного уровня артериального давления. Если пациент — гипотоник, даже небольшое повышение АД может вызвать клиническую картину гипертонического криза.
Если гипертонический криз сопровождается интенсивными болями в грудной клетке, одышкой, потерей зрения, нарушениями координации движений, рвотой — немедленно вызывайте Скорую помощь! Такие кризы представляют опасность для жизни больного и требуют немедленного снижения артериального давления в условиях стационара. Осложнениями криза могут быть инфаркт миокарда, нарушения сердечного ритма, кровотечения, инсульты, острая энцефалопатия, острая почечная недостаточность и др.
Виды изменений
Нарушение структуры миокарда может диагностироваться у пациентов с различными сердечными патологиями, а также у абсолютно здоровых людей случайно при плановом осмотре. При этом обнаруживаются разные степени неспособности сердечных клеток к сокращению и расслаблению, их атрофия и замещение на соединительную ткань. Как уже было сказано, различают диффузные и очаговые изменения. Диффузные на ЭКГ сопровождаются регистрацией множественных участков скопления кардиомиоцитов во всех отведениях. Очаговые диагностируются чаще в первом и втором отведении, имеют единичный характер. Здесь образование рубцов происходит в локализированных участках органа.
Норма и патология ткани миокарда
Дистрофические нарушения
Эти изменения миокарда левого желудочка провоцирует недостаток полезных веществ, без которых сердечная мышца не будет нормально функционировать. В медицине подобное состояние обозначают как кардиодистрофию, а появляется оно вследствие таких факторов:
- сбои в функционировании почек и печени, ведь именно эти органы отвечают за обменные процессы;
- сахарный диабет;
- недуги эндокринной системы;
- потрясения, затронувшие ЦНС;
- серьезные нагрузки;
- низкий уровень гемоглобина;
- инфекционные патологии хронического характера;
- интоксикация;
- неправильное питание, провоцирующее авитаминоз;
- частое употребление спиртосодержащих напитков.
- длительный прием препаратов.
Часто данное состояние выявляют у подростков во время сдачи экзаменов, когда они умственно перенапрягаются. А вот у маленьких детей изменения в миокарде считаются нормой, и все потому, что обменные процессы еще не совершенны. Также люди преклонного возраста могут страдать от подобных изменений, ведь в их организме метаболические процессы замедляются.
Патогенез миокардита
Ключевую роль в развитии активного миокардита играет вирусная инфекция.
Фазы развития миокардита:
- Проникновение в миокард кардиотропных вирусов (Коксаки, паротита, парвовируса В19, аденовируса и др.) или прочих возбудителей инфекции. Вирусы попадают внутрь кардиомиоцитов — мышечных клеток сердца, размножаются и вызывают их гибель. В результате прямого действия вирусов активируется иммунная система. Первая фаза заболевания при адекватном иммунном ответе завершается победой над вирусами или переходом на вторую фазу.
- Возникают аутоиммунные реакции, кардиомиоциты разрушаются под воздействием иммунных клеток.
- Происходит ремоделирование (видоизменение) миокарда — структурные изменения сердечной мышцы.
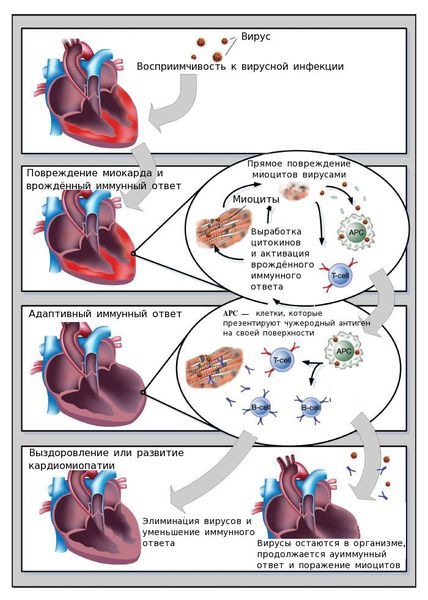
В зависимости от особенностей защитных механизмов организма и характеристик возбудителя, возможно преобладание той или иной фазы развития заболевания.
Нормальная иммунная реактивность способствует устранению вируса и обеспечивает заживление повреждённого миокарда. Однако иммунные нарушения могут приводить дисбалансу: организму либо не удаётся устранить вирус, либо создаются благоприятные условия для длительного пребывания клеток иммунной системы в сердечной мышце. Клетки иммунной системы выделают белки-цитокины, которые разрушают кардиомиоциты.
В механизме развития вирусных миокардитов выделяют ключевые факторы: непосредственное повреждающее действие вирусов, которое приводит к появлению острых и хронических аутоиммунных реакций, и последующее ремоделирование сердца.
Установлено, что ремоделирование сердечной мышцы — основное звено в патогенезе развития сердечной недостаточности при миокардите. При этом процессе сначала поражается левый желудочек, затем вовлекаются правые отделы сердца. Изменение геометрии сердца возникает на начальных стадиях миокардита и прогрессируют при хроническом воспалении.
При тяжёлом течении заболевания миокард повреждается в результате апоптоза кардиомиоцитов — запрограммированной клеточной гибели. Чем больше кардиомиоцитов, в которых обнаруживаются признаки апоптоза, тем выше риск развития смертельной сердечной недостаточности при остром миокардите.
Нарушение кровообращения при вирусном миокардите проходит три фазы:
Первая фаза — гипердинамическая. Развивается в течение 1-3 суток после инфицирования. Во время этой фазы повышается сократительная способность миокарда, увеличивается объём крови, которое сердце прокачивает в минуту (минутный объём), так как повышается активность симпатического отдела вегетативной нервной системы. Также в этой фазе развивается диастолическая дисфункция сердечной мышцы — нарушение расслабления миокарда. Отмечается небольшое повреждение кардиомиоцитов в результате воздействия вирусов и медиаторов иммунной системы. Выраженных патологических изменений сердечных клеток ещё нет.
Вторая фаза — депрессивная. Отмечается между 4-ми и 7-ми сутками после инфицирования. Во время этой фазы прогрессирует снижение сократительной способности, минутного объёма сердца и нарушение расслабления миокарда. На 5-е сутки развивается дилятация (расширение) левого желудочка. На 7-е сутки может возникнуть кардиогенный шок и тяжёлые проявления венозного застоя. В этой фазе вирус продолжает повреждать кардиомиоциты, также наблюдается активное поражение кардиомиоцитов цитокинами. Развивается отёк, миокард пропитывается клетками воспаления, что приводит к нарастанию диастолической дисфункции левого желудочка (нарушению его расслабления).
Третья фаза — восстановительная. При благоприятном течении восстановление начинается между 9-ми и 14-ми сутками. Межклеточный отёк и воспаление уменьшаются, что приводит к частичному восстановлению сократительной способности миокарда и податливости полости левого желудочка к растяжению.
Также в разделе
|
Атриовентрикулярная коммуникация как наиболее частый врожденный порок сердца у детей c синдромом Дауна. М.П. Лимаренко, Н.Г. Логвиненко, Т.В. Артюх. Донецкий национальный медицинский университет им. М. Горького. По данным ВОЗ, ежегодно 4–5 % новорожденных появляются… |
|
|
Синдром умеренных когнитивных расстройств в пожилом возрасте: диагностика и лечение Д.м.н. В.В. Захаров, чл.-корр. РАМН, профессор Н.Н. Яхно ММА имени И.М. Сеченова Умеренные когнитивные расстройства (УКР) представляют собой относительно новый… |
|
|
Методы и подходы к медикаментозному лечению дисбактериоза кишечника Аджигайтканова С.К. Под общим понятием «дисбактериоз» подразумевается клинико-лабораторный синдром, возникающий при ряде заболеваний и клинических ситуаций,… |
|
|
Защищенные аминопенициллины: эпоха ренессанса b-лактамов Синопальников А.И., Зайцев А.А. Введение Открытию 3 сентября 1928 года Alexander Fleming пенициллина предшествовало стечение ряда обстоятельств, столь невероятных, что… |
|
| Некоторые вопросы диагностики и фармакотерапии заболеваний предстательной железы Проблема роста количества заболеваний предстательной железы имеет не только медицинское, но и социальное значение, поскольку эта группа заболеваний все больше… | |
|
Динаміка електронейроміографічних показників при деяких формах поліневропатій Олексюк-Нехамес А.Г., Кафедра невропатології і нейрохірургії Львівського національного медичного університету імені Данила Галицького Резюме Метою… |
|
|
Диагностика, течение и лечение манифестации инсулинзависимого сахарного диабета у детей М. И. Мартынова, доктор медицинских наук, профессор, Э. Т. Манджиева, В. Ф. Пилютик, кандидат медицинских наук РГМУ, Морозовская детская городская клиническая… |
|
|
Нитроглицерин, Нобель и Нобелевские лауреаты Доктор медицинских наук В. Прозоровский НИТРОГЛИЦЕРИН СДЕЛАЛ НОБЕЛЯ Итальянский химик Асканио Собреро синтезировал нитроглицерин еще в 1846 году. Он же… |
|
|
Ферментные препараты поджелудочной железы в комплексной терапии дисфункциональной патологии органов пищеварения Махов В.М. Актуальной и сложной проблемой медицины в настоящее время является диагностика и терапия дисфункциональных расстройств. Сложность заключается в… |
|
|
Механизм развития и лечение ацидоза у больных с уремией Тануйлова О. В норме кислотно-основное равновесие поддерживается благодаря работе легких и почек. Соответственно ухудшение функции любого их этих органов… |
Как отличить, норма или патология?
Итак, для того, чтобы понять, является ли нарушение внутрижелудочковой проводимости у конкретного пациента нормой или патологией, следует учитывать следующие нюансы:
Возраст
Как правило, неспецифические нарушения внутрижелудочковой проводимости могут появиться у лиц любого возраста. Но в молодом возрасте обычно серьезных причин для нарушений проводимости не бывает. То есть, чем моложе человек, тем более вероятность, что нарушения обусловлены функциональными особенностями, не требующими лечения.
Сопутствующая кардиологическая патология
В том случае, если у пациента имеются серьезные проблемы с сердцем, нарушения проводимости носят органический характер, то есть на пути следования электрического возбуждения имеются значимые преграды. Обычно это рубцовая деформация мышечных волокон (после перенесенных инфарктов, миокардитов) или гипертрофия мышечных волокон вследствие гипертонии, пороков сердца, ишемической болезни. Таким образом, локальное нарушение проводимости у пациентов с заболеваниями сердца в анамнезе всегда носят патологический характер и не могут быть расценены, как вариант нормы.
Особое внимание здесь следует уделить полной блокаде левой ножки пучка Гиса (ПБЛНПГ), при которой интерпретировать кардиограмму должным образом практически невозможно. При этой патологии желудочковые комплексы на ЭКГ настолько деформированы, что расценить ишемию и некроз (при инфаркте) крайне затруднительно
Вот почему внезапно возникшая ПБЛНП, особенно в совокупности с болевым синдромом в грудной клетке, должна быть расценена врачом, как подозрение на острый инфаркт миокарда, с соответствующим обследованием, согласно стандартам.
Преморбидный фон
У пациентов с некоторыми заболеваниями вероятность органического поражения сердца возрастает в разы. Так, при сахарном диабете, особенно, инсулин-зависимом, при ожирении, при гиперхолестеринемии значительно возрастает риск развития ишемической болезни сердца, гипертонии и инфаркта. Поэтому пациенты с перечисленными заболеваниями в совокупности с местными нарушениями внутрижелудочковой проводимости, требуют регулярного врачебного наблюдения, а при необходимости, и лечения.
Обратимые факторы
Сюда, в первую очередь, следует отнести прием некоторых лекарственных препаратов – сердечных гликозидов (дигоксин), антиаритмиков (бета-блокаторы, этацизин, соталол и др). Бывает так, что пациенту эти препараты показаны для регулярного приема, например, при синусовой тахикардии, при мерцательной аритмии, но в результате их приема страдает проведение импульса по желудочкам. В том случае, если прием препаратов отменить, нарушения внутрижелудочковой проводимости исчезают.
Неправильный образ жизни – курение, злоупотребление алкоголем оказывают крайне негативное влияние на проводящую систему сердца. У курильщиков часто встречаются неполная и полная блокады правой ножки пучка Гиса, не имеющие значимого влияния на сокращения сердца в целом.
Профессиональные занятия спортом непременно приводят к формированию гипертрофии сердечной мышцы – формируется так называемое «спортивное сердце». У профессиональных спортсменов частота сердечных сокращений редко бывает больше 55-60-ти ударов в минуту, и это обусловлено именно задержкой проведения импульсов по миокарду. Внутрижелудочковые блокады у спортсменов требуют лишь врачебного наблюдения, и патологией не считаются.
Нарушения внутрижелудочковой проводимости сердца в детском возрасте
У детей блокады носят врожденный характер, и при отсутствии врожденной кардиологической патологии терапии не требуют. Чаще всего нарушения проводимости обусловлены открытым овальным окном (в последние годы встречается очень часто), не оказывающим значимого влияния на работу сердца малыша. Тем не менее, ребёнка с нарушениями проводимости сердца, пусть даже и с частичными необходимо регулярно наблюдать у детского кардиолога с ежегодным выполнением ЭКГ и УЗИ сердца (Эхо-КС).
Признаки нарушений
Синдром сердечной слабости выявляется на основании клинических и ЭКГ исследований. Чтобы убедиться в диагнозе аритмия, нужно сравнить текущие результаты кардиограммы с расшифровкой с нормальными данными состояния сердца пациента. Равномерные в одном отведении и положительные зубцы Р, а также однородное расположение на расстоянии 0,11-0,20с перед комплексом QRS.
За одну минуту количество ударов не должно быть больше значения 90. Такой показатель определяется способом деления 60 сек. на длительность R – R отрезка. Или количество комплексов произошедших за 3 сек. Умножают на 20 ( это примерно 15 см ленты).
Заключение ЭКГ синусовый ритм может отражать такие патологии как:
- Аритмия. Интервалы R – R на кардиограмме разнятся на значения, превышающие 0,15 секунд. Тут просматривается прямая связь между количеством ударов сердца и дыхательной деятельности (вдох – выдох);
- Тахикардия. Сокращения сердечной мышцы возрастают до отметки 90 ударов в минуту. Другие параметры ритмичности сохраняются в норме. В подобных случаях часто встречается косая нисходящая депрессия PQ, и восходящая ST. Изображение при этой «картине заболевания» напоминает якорь. Если частота сердечных сокращений превышает 150 ударов в минуту, существует угроза блокады II степени;
- Брадикардия. Главные показатели синусового ритма в ЭКГ присутствуют, но снижено количество ударов сердца. Поэтому интервал Р-Р возрастает до 0,21 сек;
- Ригидный синусовый ритм. Частота сокращений сердечной мышцы увеличена. Интервал Р-Р имеет разницу до 0,05 сек. В данном случае имеет место поражение узла или патология нейровегетативной регуляции.
Патологическая синусовая тахикардия
Патологическая синусовая тахикардия характеризуется частотой >100 ударов в минуту. Частота при средней дневной ЧСС> 90 уд / мин. остается в течение 24 часов при отсутствии первопричины (гипотиреоз, анемия и др.). При этом пациенты всегда ощущают симптомы:
- учащенное сердцебиение;
- одышку;
- головокружение;
- снижение толерантности к нагрузкам.
Расстройство чаще встречается у женщин. Патологическая тахикардия может длиться месяцами и даже годами. Чтобы исключить все другие возможные причины тахикардии, рекомендуется лечение бета-адреноблокаторами. Если симптомы сохраняются при приеме бета-адреноблокаторов, возможно лечение ивабрадином (в виде монотерапии или в комбинации с бета-адреноблокаторами).
Если желаемый эффект не достигается, последний вариант лечения — радиочастотная катетерная модификация синусового узла. К сожалению, даже после процедуры возможны симптоматические рецидивы, когда требуются повторные процедуры:
Бета-адреноблокаторы. Это препараты первого ряда для лечения патологической синусовой тахикардии. Рекомендуется начинать лечение с 50 мг метопролола длительного действия, увеличивая дозу до желаемого эффекта. Симптоматический контроль часто требует больших доз, которые плохо переносятся. Адекватные эффекты бета-адреноблокаторов наблюдаются при активности симпатической нервной системы, но в других случаях симптомы часто сохраняются.
Ивабрадин. При стойкой патологической тахикардии ивабрадин является препаратом второй линии. Его назначают в виде монотерапии или в комбинации с бета-адреноблокаторами. Ивабрадин уменьшает симптомы у большинства пациентов, но увеличивает риск фибрилляции предсердий и считается тератогенным. Пациентам, у которых развивается фибрилляция предсердий, следует прекратить прием этого лекарства.
Катетерная абляция. Когда все терапевтические возможности исчерпаны, пациентам с патологической синусовой тахикардией можно предложить модификацию синусового узла с помощью радиочастотного катетера
Важно оценить, не вызвана ли тахикардия POTS, поскольку абляция вредна и усугубляет симптомы у этих пациентов. Процедура сложная, но при очень тщательном отборе пациентов эффективность составляет 76-82%.
Катетерная абляция
Профилактические меры
Для предотвращения развития нарушений в проводящей способности сердца рекомендуется соблюдать определенные правила.
Профилактика:
-
Соблюдение режимов труда и отдыха.
-
Необходимо придерживаться правильного питания, богатого различными полезными веществами – витаминами, макро- и микроэлементами.
-
Из меню рекомендуется исключить тяжелую пищу – жареное, мучное, жирное, копчености.
-
Избегание стрессовых ситуаций.
-
Полный отказ от курения и спиртных напитков.
-
Препараты следует принимать только по рекомендациям врача.
-
Прохождение профилактических осмотров у специалиста.
-
Полное следование правилам лечения.
-
Обращение к специалисту при возникновении сопутствующей заболеванию симптоматики.
Получить грамотную консультацию кардиолога и назначать эффективное лечение поможет наш центр «Клиника ABC». Наши специалисты работают с пациентами в индивидуальном порядке. Для обследований мы используем только новейшее оборудование и передовые технологии. Записаться на прием можно по предоставленным номерам телефонов.
Патогенез
Изменения на ЭКГ это не заболевание, а лишь проявление каких-то патологических процессов, происходящих в миокарде. При сдвигах биохимической активности в клетках сердца меняется их сократительная способность, что отражается на кардиограмме при регистрации проведения импульсов. Функция кардиомиоцита может нарушаться при воспалительных процессах, например, при миокардитах. Приём некоторых лекарственных средств также отражается на работе сердечной мышцы.
Длительное течение сахарного диабета может постепенно привести к атеросклерозу. Поражаются не только крупные сосуды, но и коронарные артерии, которые питают миокард. При воспалительной патологии в ЖКТ нарушается всасываемость питательных веществ, что также негативно сказывается на обменных процессах в кардиомиоцитах.
Симптомы блокады задней ветви левой ножки и диагноз
В сравнении с блокадой передней ветви эта патология возникает редко у здоровых людей и на фоне ишемической болезни сердца. Специфических симптомов обычно нет, только если блокада развилась при каком-либо остром заболевании.
На ЭКГ будут следующие изменения:
- отклонение вправо электрической оси;
- желудочковый комплекс положительный в avF, II, III отведениях и отрицательный в I.
Соколова С.В., терапевт. Кардиология в ОН КЛИНИК: как снизить риск наступления инфаркта.
Диагноз блокады левой ножки
В связи с неправильной последовательностью передачи импульса полная блокада вызывает определенные затруднения в диагностике по ЭКГ острого инфаркта миокарда. Она является основным фактором риска внезапной смерти.
При этом виде блокады импульс не проводится по двум ветвям, при этом нарушается нормальное его проведение. На ЭКГ можно увидеть широкий желудочковый комплекс, в отведениях V1, I и aVL комплекс без зубцов S или Q.
Симптомы блокады правой ножки и постановка диагноза
Блокада правой ветви встречается в 3 раза чаще, чем левой, наблюдается как у здоровых пациентов, так у страдающих тромбоэмболией легочной артерии, при инфаркте, гипертрофии правого желудочка. При этом виде блокады распространение импульса не нарушено. В левых грудных отведениях первая половина желудочкового комплекса не изменяется, в правых она расширяется, говоря о запаздывании активации правых отделов желудочка. Комплекс расширен, в V1 -V2 имеет М-образную форму.
Лечение внутрижелудочковой блокады в ОН КЛИНИК
При данной патологии необходима быстрая постановка диагноза и оказание специализированной медицинской помощи, диспансерное наблюдение при установленном диагнозе для профилактики осложнений. При обращении в ОН КЛИНИК, где работают специалисты международного уровня, Вы получите комплексную диагностику и необходимую помощь. При необходимости Вам назначат медикаментозное лечение, в том числе и тромболитическую терапию.
При нарушении проводимости лечение заключается, прежде всего, в терапии основного заболевания. Решается вопрос о диспансерном наблюдении за пациентами, чтобы не допустить прогрессирования нарушений. Развитие атриовентрикулярной блокады 2 степени является показанием к имплантации кардиостимулятора.
Еще одним важным мероприятием является своевременная помощь при недостаточности кровообращения, что улучшает внутрижелудочковую проводимость.
Заболевания сердца сегодня все еще занимают первое место по смертности в России – не рискуйте своим здоровьем – своевременно обращайтесь за качественной медицинской помощью.
Автор статьи
Бисеков Саламат Хамитович
Медицинский директор холдинга, главный врач ОН КЛИНИК на Цветном, хирург, флеболог
Сердечная недостаточность
 Сердечная недостаточность (далее – СН) характеризуется снижением сократимости сердечной мышцы (миокарда) и развивающимися вследствие этого расстройствами гемодинамики (кровообращения).
Сердечная недостаточность (далее – СН) характеризуется снижением сократимости сердечной мышцы (миокарда) и развивающимися вследствие этого расстройствами гемодинамики (кровообращения).
Причины
В схематическом упрощенном плане сердце представлено мышечным мешком, полым изнутри. Попросту говоря, это насос, перекачивающий кровь по сосудам. Сердечная полость разграничена перегородками на предсердия и желудочки – правые и левые. Между предсердиями и желудочками, а также в месте выхода аорты и легочной артерии из желудочков расположены сердечные клапаны. Эти клапаны направляют кровь в нужном направлении, и препятствуют ее обратному току во время сокращения миокарда (сердечной мышцы). Сердечное сокращение именуют систолой. Чем сильнее систола, тем больший объем крови продвигается по сосудам, и тем большее количество крови с растворенным в ней кислородом получают ткани. Наполнение сердечных камер происходит во время расслабления сердца – диастолы.
Снижение эффективности сердечных сокращений приводит к застою крови в органах и тканях, и, как следствие, к нарушению обмена веществ (метаболизма) в них.
Причины и механизмы сердечной недостаточности многообразны, и среди них:
- Нарушение кровоснабжения сердечной мышцы – ишемическая болезнь сердца, протекающая по типу стенокардии и инфаркта миокарда
- Диффузные воспалительные процессы в миокарде – миокардиты
- Аналогичны воспаления в сердечной сумке, перикарде – перикардиты, при которых из-за скопления жидкости сдавливается сердце
- Нарушения ритма сердца
- Патология клапанного аппарата в виде врожденных и приобретенных (как правило, ревматического характера) пороков сердца
- Гипертоническая болезнь
- Болезни эндокринной системы – сахарный диабет, патология надпочечников, щитовидной железы
- Другие причины, приводящие к сдвигу ионного или кислотно-щелочного баланса в организме.
Можно с уверенностью сказать, что любое тяжело протекающее заболевание потенциально опасно в плане развития СН. В ряде случаев отмечается сердечно-сосудистая недостаточность. Здесь наряду с угнетением сердечной деятельности отмечается сосудистый коллапс, характеризующийся падением артериального давления до нулевого уровня. Сердечно-сосудистая недостаточность – отличительная черта шоковых состояний при тяжелом течении острого инфаркта миокарда (кардиогенный шок), а также при обширных травмах, массивной кровопотере, некоторых отравлениях.
Симптомы
В зависимости от того, функция какого желудочка больше угнетена, различают СН левожелудочковую и правожелудочковую. При левожелудочковой СН развивается застой в малом или легочном круге кровообращения.
Отличительными признаками в этом случае будут:
- Одышка, увеличивающаяся даже при малейшей физической нагрузке
- Застойные хрипы в легких
- Периодически сухой непродуктивный кашель без отделения мокроты
- В тяжелых случаях – отек легких, проявляющийся влажными хрипами и пенистыми выделениями изо рта.
Снижение сократимости правого желудочка влечет за собой застойные явления большом круге, в различных органах и тканях.
Признаки правожелудочковой недостаточности:
- Бледные и цианотичные (синюшные) слизистые оболочки и кожа
- Отеки на ногах
- Увеличение печени
- Асцит – наличие свободной жидкости в брюшной полости
- Различная степень мозговых расстройств – от оглушенности до коматозных состояний.
При смешанной форме СН имеет место комбинация этих признаков. Все эти симптомы, как правило, развиваются хронически, нарастая с течением времени. В связи с этим принято выделять три степени хронической СН:
- Компенсированная. Общая слабость, повышенная утомляемость. Возникает одышка, сердцебиение, боли в сердце при сильной физической нагрузке. Эти симптомы быстро проходят после отдыха или приема лекарств.
- Субкомпенсированная. По тяжести течения делится на а и б:
а)Более выражены симптомы левожелудочковой недостаточности – одышка, периодически переходящая в удушье. Общая слабость, сердцебиение даже при небольшой нагрузке.
б)Дальнейшее снижение толерантности к физическим нагрузкам. Присоединение правожелудочковой недостаточности в вид отеков на ногах, увеличения печени.
Лечение
Лечение хронической СН проводится длительно, практически пожизненно. В ходе этого лечения используются различные медикаментозные группы. Среди них – мочегонные, гипотензивные (снижающие давление) средства, сердечные гликозиды (увеличивают силу сердечных сокращений). Эффективность лечения СН определяется по субъективному улучшению самочувствия, уменьшению выраженности симптомов, а также по динамике данных ЭКГ, лабораторных исследований крови и мочи.








