Дилатация левого предсердия что это значит
Содержание:
- Диагностика
- Как определяется наличие дилатации
- Причины, вызывающие дилатацию
- Дилатация левого предсердия: что это такое
- Классификация
- МСКТ шунтография
- Вводная часть
- Норма и патология в сокращении
- Используемые источники
- Формы заболевания
- Лечение и прогноз
- Степени
- Ложная хорда в желудочке сердца
- Прогноз, возможные осложнения
- Диагностика
- Виды
- Степени дилатации
- Диагноз у детей и взрослых и выводы
Диагностика
Обследование больных проводится под контролем кардиолога, по мере необходимости группы других специалистов.
Примерный перечень мероприятий:
- Устный опрос больного и сбор анамнестических данных. Нужно установить множество факторов, которые играли бы роль.
- Измерение артериального давления (возможно повышение, понижение), частоты сердечных сокращений (типична тахикардия, текущая параллельно с аритмиями разного рода).
- Суточное мониторирование. Регистрация уровня АД на протяжении 24 часов. Используется для ранней диагностики.
- Электрокардиография. Играет ту же роль. Показывает степень отклонений со стороны кардиальных структур.
- Эхокардиография. Основная методика. Дает возможность выявить органические дефекты при первом же взгляде, определить их степень, спрогнозировать осложнения.
- МРТ при наличии подозрений на опухолевый процесс в области сердца.
Нагрузочные тесты не проводятся ввиду вероятной остановки работы мышечного органа и внезапной смерти.
Как определяется наличие дилатации
Незначительная дилатация – это, как правило, бессимптомная патология. Больные в таком случае не предъявляют жалоб, которые могли бы заставить подозревать наличие расширения. Но если в результате этого патологического процесса снижается насосная функция сердца, то у пациента могут проявиться признаки сердечной недостаточности: слабость, быстрая утомляемость, одышка, отеки конечностей и т. п.
Признаки дилатации можно определить по результатам ЭКГ, но выявить ее точно, только при помощи этого обследования, невозможно. Основным методом для этого служит УЗИ сердца. Оно помогает обнаружить перенесенный инфаркт или пороки сердца, а это, в свою очередь, указывает и на наличие расширения. При помощи УЗИ измеряется и диаметр желудочка (другими словами, его конечно-диастолический размер – КДР).
Правда, следует учесть, что КДР не является абсолютным показателем. При среднестатистической норме в 56 мм, он может варьироваться, в зависимости от роста, веса и физической подготовки конкретного человека. Если для двухметрового спортсмена весом более 100 кг нормой может быть и 58 мм, то для женщины, весящей 45 кг и достигающей ростом лишь 155 см, этот показатель уже признак дилатации.
Причины, вызывающие дилатацию
Пролапс митрального клапана
Среди причин, которые могут способствовать расширению левого предсердия, выделяют сужение или недостаточность двустворчатого клапана. Например, при пролапсе двустворчатого клапана, происходит возврат крови в предсердие при сокращении левого желудочка через неплотно прикрытое атриовентрикулярное отверстие. Таким образом, кровенаполнение предсердия в фазу его расслабления происходит не только из лёгочных вен, а еще и из левого желудочка.
Камера сердца страдает от избыточного кровенаполнения, вначале, пытаясь справиться с нагрузкой, она утолщается, а когда резервные способности истощаются — расширяется, дилатируется. При стенозе, напротив, кровь не может свободно излиться из предсердия, при его сокращении, в желудочек. Левое предсердие не опустошается полностью, остаётся полунаполненным, а в это время из лёгочных вен поступает новая порция крови — возникает перенаполнение, и как следствие расширение полости.
Стеноз митрального клапана
Помимо стеноза и недостаточности двустворчатого клапана, увеличение левого предсердия наблюдается при:
- пороках сердца,
- выраженной физической нагрузке,
- осложнениях инфекционных заболеваний (вирусных, бактериальных, грибковых),
- интоксикациях медикаментами или алкоголем, хроническом алкоголизме,
- артериальной гипертензии,
- опухолях и опухолевидных заболеваниях,
- ревматизме,
- разрыве сухожильных хорд,
- нарушениях ритма сердца,
- аутоиммунных заболеваниях,
- некоторых эндокринных нарушениях,
- дилатационной кардиомиопатии.
Дилатация левого предсердия: что это такое

Дилатация левого предсердия – расширение стенок сердечной мышцы, вызванное повышенными нагрузками. Происходит это из-за того, что кровь поступает в орган в объеме, превышающем допустимые нормы. Патология в области левого предсердия наблюдается в разы чаще, чем с правой стороны.
Это опасный симптом, который может спровоцировать появление заболеваний сердца. Сложность связана с тем, что на ранних этапах развития он проходит практически бесследно
Важно, сразу после ухудшения самочувствия обратиться к врачу-кардиологу и пройти необходимое исследование. Чем быстрее будет установлен диагноз и назначено лечения, тем больше вероятность защитить себя от необратимых последствий
https://youtube.com/watch?v=7zW9LeCftS0
Классификация
В основе классификации лежит основной аспект – количество и тип скопившейся жидкости.
Беря во внимание количество жидкости в сердечной сумке и расстояние между ее листками, говорят о трех стадиях болезни:
- Стадия ранняя. Количество скопившейся жидкости не превышает 100 мл, расстояние между листками – от 6 до 10 мм;
- Стадия умеренная. Скопившейся жидкости в пределах 100 – 500 мл, листы разошлись на 10-20 мм;
- Стадия выраженная. Масса водяная > 500 мл, листы разошлись более чем на 20 мм.
Как видим, повышение количества скопившейся жидкости повышает не только проявление симптомов, но риск для здоровья и жизни.
Немаловажным является и момент качества скопившейся жидкости
Ее может быть несколько типов, это важно знать для постановки диагноза:
- Скопившаяся естественная жидкость – диагноз «гидроперикард»;
- Скопление жидкости с кровью – «гемоперикард»;
- Скопление лимфатической жидкости – «хелоперикард»;
- Скопившийся гной и воспаление – «перикардит».
МСКТ шунтография
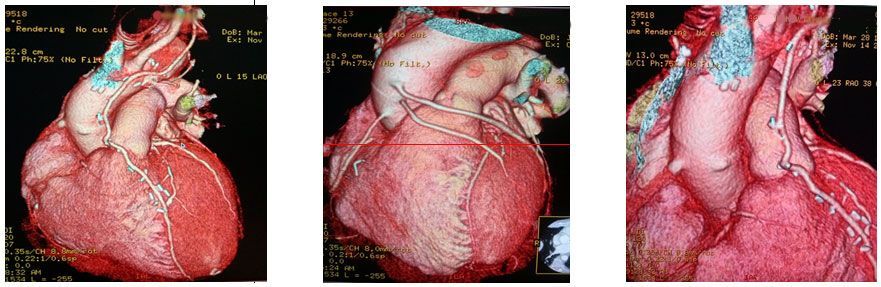
После перенесенной операции шунтирования коронарных артерий состояние аорто- и маммаро-коронарных шунтов имеет принципиальное значение не только для оценки качества жизни, но и прогноза больных.
Метод МСКТ позволяет наглядно визуализировать количество шунтов, место их прикрепление и функциональное состояние при минимальном рентгеновском облучении и минимальном количестве ведения контрастного вещества.
МСКТ шунтография является высокоточным эффективным и безопасным методом диагностики патологических изменений коронарного русла у пациентов, перенесших коронарное шунтирование, данный метод является альтернативой традиционной коронароангиографии и шунтографии, а с учетом вышесказанного и более предпочтительным.
Вводная часть
Перед операцией на сердце у человека возникает множество вопросов. Некоторые из них мы задаем врачу, а некоторые даже не можем сформулировать. Когда мы понимаем, что происходит с нашим организмом, и что мы можем сделать для восстановления здоровья, нам легче переносить все процедуры.
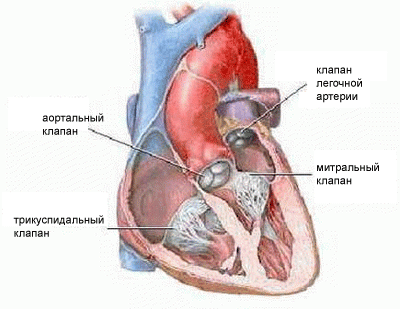
Приобретенные пороки клапанов сердца — это заболевания, в основе которых лежат морфологические и/или функциональные нарушения клапанного аппарата (створок клапанов, фиброзного кольца, хорд, папиллярных мышц), развившиеся в результате острых или хронических заболеваний и травм, нарушающие функцию клапанов и вызывающие изменения внутрисердечной гемодинамики.
Пороки клапанов могут быть врожденными или приобретенными.
Врожденные пороки возникают при неправильном формировании структур сердца при внутриутробном развитии, иногда до зрелого возраста они не дают о себе знать. Приобретенные пороки возникают вследствие ревматизма, инфекции, нарушений обмена веществ (когда в створках откладываемся кальций), травмы и других причин.
Основные виды пороков сердечных клапанов:
- митральный стеноз
- недостаточность митрального клапана
- пролапс митрального клапана
- аортальный стеноз
- недостаточность аортального клапана
- трикуспидальный стеноз
- трискупидальная недостаточность
Нормальная работа сердца во многом зависит от функционирования его клапанного аппарата.
 |
Препятствия на пути прохождения крови вызывают перегрузку, гипертрофию и расширение лежащих выше клапана структур. Затрудненная работа сердца нарушает питание гипертрофированного миокарда и приводит к .
Этиология и патогенез
Этиология стеноза и комбинированного порока ревматическая, недостаточности клапанов — обычно ревматическая, редко септическая, атеросклеротическая, травматическая, сифилитическая.
Стеноз образуется вследствие рубцового сращения или рубцовой ригидности створок клапана, подклапанных структур; недостаточность клапана — вследствие их разрушения, повреждения или рубцовой деформации.
Недостаточность клапана возникает из-за разрушения или повреждения его створок. Недостаточность клапана характеризуется неполным смыканием створок и возникает в результате их сморщивания, укорочения, перфорации или расширения фиброзного клапанного кольца, деформации или отрыва хорд и папиллярных мышц. В некоторых случаях недостаточность клапанов развивается в результате нарушения функции клапанного аппарата, в частности папиллярных мышц.
Нередко стеноз и недостаточность развиваются на одном клапане (так называемый комбинированный порок). Кроме того, бывают случаи, когда пороки затрагивают два и более клапана — это принято называть сочетанным пороком сердца.
Пораженные клапаны образуют препятствие прохождению крови — анатомическое при стенозе, динамическое при недостаточности. Последнее заключается в том, что часть крови хотя и проходит через отверстие, но в следующую фазу сердечного цикла возвращается обратно.
К эффективному объему добавляется «паразитический», совершающий маятникообразное движение по обе стороны пораженного клапана. Значительная клапанная недостаточность осложняется относительным стенозом (за счет увеличения объема крови). Препятствие прохождению крови ведет к перегрузке, гипертрофии и расширению вышележащих камер сердца.
Расширение более значительно при недостаточности клапана, когда вышележащая камера растягивается дополнительным количеством крови. При стенозе атриовентрикулярного отверстия снижено наполнение нижележащей камеры (левого желудочка при митральном стенозе, правого при трикуспидальном); гипертрофии и расширения желудочка нет.
При недостаточности клапана наполнение соответствующего желудочка увеличено, желудочек расширен и гипертрофирован. Затруднение работы сердца вследствие неправильного функционирования клапана и дистрофия гипертрофированного миокарда приводит к развитию сердечной недостаточности.
Норма и патология в сокращении
Нормальный диастолический объем правого предсердия в 18–25 лет составляет около 105 см3, левого — 90–135 см3. К шестидесяти годам увеличивается на 5–10 см3. У женщин он обычно на 3–6 см3 больше. При сокращении полости уменьшаются почти вдвое. Любые объемы выше нормативных определяются как дилатация предсердий.
В правое предсердие поступает кровь из полых вен, венечного синуса сердца и множества малых вен, в левое — из легких. В местах впадения легочных и полых вен нет клапанов. Обратный ток крови прекращается за счет сокращения кольцевидных мышечных образований.
Перерастяжение камер вызывается затруднением перехода потока крови через атриовентрикулярные отверстия, расположенные между желудочками и предсердиями. Механическое препятствие может стать причиной дилатации в связи с нарушенной работой клапанного аппарата, заболеваниями эндокарда.
За способность к сокращению в предсердиях отвечают клетки миоциты. Процесс сократимости обеспечивается механизмом соединения волокон актина и миозина при участии электролитов и получении энергии. Любые болезни сердца, связанные с поражением миокарда, обязательно отражаются на наджелудочковых образованиях.
Используемые источники
- Williams B, Mancia G, Spiering W, et al. 2018 Practice Guidelines for the management of arterial hypertension of the European Society of Hypertension and the European Society of Cardiology: ESH/ESC Task Force for the Management of Arterial Hypertension. J Hypertens 2018;36(12):2284-309.
- Kawel-Boehm N, Maceira A, Valsangiacomo-Buechel ER, et al. Normal values for cardiovascular magnetic resonance in adults and children. J Cardiovasc Magn Reson 2015;17:29.
- The Task Force for the Diagnosis and Management of Hypertrophic Cardio myopathy of the European Society of Cardiology (ESC). 2014 ESC Guidelines on diagnosis and management of hypertrophic cardiomyopathy. Europ Heart J 2014;35:2733–79.
- Беленков Ю.Н., Привалова Е.В., Каплунова В.Ю. Гипертрофическая кардиопатия. М., 2011.
- Olivotto I, Girolami F, Ackerman MJ, et al. Myofilament protein gene mutation screening and outcome of patients with hypertrophic cardiomyopathy. Mayo Clin Proc 2008;83:630–8.
- Беленков Ю.Н., Привалова Е.В., Каплунова В.Ю., Фомин А.А. Гипертро фи ческая кардиомиопатия, особенности течения при длительном наблюдении. Терапевтический архив 2008;80(8):18-25. .
- Ommen SR, Maron BJ, Olivotto I, et al. Long-term effects of surgical septal myectomyon survival in patients with obstructive hypertrophic cardiomyopathy. J Am Coll Cardiol 2005;46:470–6.
- Spirito P, Pelliccia A, Proschan MA, et al. Morphology of the «athlete’s heart»assessed by echocardiography in 947 elite athletes representing 27 sports. Am J Cardiol 1994;74(8):802-6.
- Мухин Н.А., Моисеев В.С., Моисеев С.В. и др. Диагностика и лечение бо лез ни Фабри. Клин фармакол тер 2013;22(2):11-20. .
- Моисеев С.В. Поражение сердца при болезни Фабри: как заподозрить, диаг ностировать и лечить? Клин фармакол тер 2012;21(3):72-7. .
- Orteu CH, Jansen T, Lidove O, et al. Fabry disease and the skin: data from FOS, the Fabry outcome survey. Br J Dermatol 2007;157:331-7.
- Моисеев С.В., Исмаилова Д.С., Моисеев А.С. и др. Вихревидная кератопатия (cornea verticillata) при болезни Фабри. Терапевтический архив 2018;12:17-22. .
- Germain DP, Weidemann F, Abiose A, et al.; on behalf of the Fabry Registry. Analysis of left ventricular mass in untreated men and in men treated with agalsidase-beta: data from the Fabry Registry. Genet Med 2013;15(12):958-65.
- Donnelly JP, Hanna M. Cardiac amyloidosis: An update on diagnosis and treatment. Cleve Clin J Med 2017;84(12 Suppl 3):12-26.
- Patel AR, Kramer CM. Role of cardiac magnetic resonance in the diagnosis and prognosis of nonischemic cardiomyopathy. JACC Cardiovasc Imaging 2017;10(10 Pt A):1180–93.
- Wechalekar AD, Gillmore JD, Hawkins PN. Systemic amyloidosis. Lancet 2016; 387:2641-54.
- Рамеев В.В. Современные методы диагностики и лечения транстиретинового наследственного амилоидоза. Manage pain 2018;1:20-4. .
- Gillmore JD, Maurer MS, Falk RH, et al. Nonbiopsy diagnosis of cardiac transthyretin amyloidosis. Circulation 2016;133:2404–12.
Формы заболевания
Расширение левого предсердия типизируется по группе оснований. Исходя из происхождения патологического процесса, выделяют:
Врожденную форму. Удельный вес подобного состояния в общем количестве зафиксированных клинических ситуаций составляет 35-40%, это меньшинство.
Патологические процессы диагностируются уже на развитых стадиях, поскольку маленький пациент не способен сформулировать свои жалобы до момента взросления, а родители трактуют объективные проявления неверно ввиду невнимательности или недостатка опыта. Перспективы лечения в связи с этим несколько хуже.
Приобретенная форма. Обусловлена течением того или иного заболевания. Внимательный пациент может провести причинно-следственную связь между перенесенным состоянием и развитием симптоматики дилатации, которая достаточно выражена со второй стадии.
Лечение и прогноз
Для устранения патологии нужно найти и приложить все усилия для борьбы с основным заболеванием, которое привело к дилатации. Если удается выделить и устранить первопричину, то размеры сердца уменьшаться или даже могут вернуться к показателям нормы.
Пока этого не произошло работа сердца может постепенно ухудшаться (формируется дилатационная гипертрофия), поэтому проводят стандартную терапию сердечной недостаточности с уменьшенной фракцией выброса. Назначается медикаментозная терапия (ингибиторы АПФ; бета-блокаторы, блокаторы рецепторов, нитраты, диуретики и дигоксин), при фибрилляции предсердий показано применение антикоагулянтов и других препаратов.
Оперативное лечение может быть уместно, при условии устранения первопричины, вызвавшей дилатацию камер, поскольку в противном случае выживаемость пациента не увеличится. В крайних случаях (при усугублении недостаточности) рекомендуется пересадка сердца.
Степени

Как и любое заболевание, дилатация полости левого предсердия, классифицируется на степени. В зависимости от области поражения она может быть 1, 2, 3 или 4.
- Первая степень – самая легкая. Если на этом этапе будет проведено диагностирование и назначено лечение, то избавиться от патологии можно будет практически бесследно. Выявить ее можно только, сделав ЭХО сердца. Человек продолжает себя хорошо чувствовать и не замечает признаков образования патологии.
- Вторая степень – умеренная дилатация. На этой стадии появляются первичные симптомы нарушения работы мышечного органа в виде отдышки, учащенного дыхания и боли в области грудной клетки. Излечиться полностью даже при своевременной диагностике уже невозможно, человек может с этим заболеванием вполне дружно жить, если будет соблюдать лечение и находиться под контролем врача-кардиолога.
- Третья степень – выраженная патология. Не заметить ее невозможно, так как к этому времени пациент уже не в состоянии выполнять привычную работу и совершать физические нагрузки. Мышечный орган уже заметно изношен, поэтому полное излечение исключено.
- Четвертая степень – терминальная фаза. Жизнь пациента находится под угрозой, все лечение направлено на то, чтобы человек начал приемлемо себя чувствовать. Прогноз в этом случае печальный. Срок жизни пациента с крайней степенью дилатации левого предсердия не превышает 3-4 года.
Развивается патология быстро. Осложнение от 1 до 4 степени обычно наступает уже через 4-8 лет, если человек не будет придерживаться терапии, которую должен назначить врач-кардиолог. Иногда он бывает меньше, зависит это от индивидуальных особенностей организма человека.
Внимание! Важно всегда прислушиваться к своему организму и при появлении первых симптомов недомогания посетить поликлинику. В этом случае, избавиться от болезни не удастся, но можно будет увеличить продолжительность жизни и нормализовать самочувствие
Ложная хорда в желудочке сердца
Ложная хорда — врожденная аномалия, то есть она закладывается в сердце еще во время внутриутробного развития. Случается это чаще всего на 2-м месяце гестации, когда формируются соединительные ткани. Иногда аномалия появляется немного позже, но не позже 9-й недели, когда все структурные элементы миокарда уже есть.
Хорды играют важную роль в функционировании органа. Это небольшие эластичные ниточки соединительной ткани, которые находятся в желудочках сердца и крепятся к клапанам. Именно благодаря им клапаны могут открываться и закрываться, обеспечивая правильный ток крови в одном направлении.
Дополнительными хордами называют нити соединительной ткани, которые не крепятся к клапану, то есть не выполняют необходимых функций. Их количество может варьироваться от одной до целого пучка. Чаще всего аномалия поражает левый желудочек сердца (ЛХЛЖ — ложная хорда левого желудочка).
Поскольку дополнительные хорды не присоединяются к клапану, они могут располагаться в разных направлениях. Врачи выделяют следующие типы ЛХЛЖ:
- Продольные (расположены точно так же, как и функциональные хорды).
- Диагональные.
- Поперечные.
Первые два типа не сказываются на сердце, поскольку не мешают правильному току крови и не влияют на сократительную способность миокарда. Поперечные же могут вызывать трудности и приводить к кардиологическим болезням. Но даже при наличии последних случается это крайне редко, поэтому ложные хорды медики относят к малым аномалиям развития сердца(МАРС).
Прогноз, возможные осложнения
Расширение левого предсердия приводит к тяжелым последствиям. Со временем такое отклонение может спровоцировать:
- сердечную недостаточность;
- инфекции сердца хронического характера;
- тромбоз, тромбоэмболию;
- мерцательную аритмию;
- стойкое нарушение работы митрального клапана;
- фибрилляцию предсердий, желудочков.
Осложнения способны существенно снизить качество жизни пациента, а иногда привести к внезапному летальному исходу. С умеренным типом заболевания человек может прожить всю жизнь, так и не узнав об этой проблеме. Если вовремя провести лечение, велика вероятность остановки растяжения. Если трансформацию оставить без внимания, появляются сердечная недостаточность, аритмия. Как только возникают такие нарушения, остановить процесс растяжения ЛП невозможно. Общий прогноз неблагоприятный. Только 50% больных с осложнениями проживают больше 5 лет, остальные – меньше 1 года.
Диагностика

Одно из первых решений при ухудшении самочувствия – посещение врача-кардиолога. Он составит анамнез по жалобам пациента, после чего назначит проведение следующих видов диагностических мероприятий:
- измерение давление;
- определение частоты сердечных сокращений;
- ЭКГ;
- ЭХО;
- МРТ – в том случае, если у врача появилось подозрение на развитие опухоли в сердечной мышце.
Основные виды диагностики при растяжении стенок левого предсердия – ЭХО и ЭКГ. В первом случае определяется наличие или отсутствие органических дефектов и их степень. Результаты ЭКГ позволят определить степень отклонений в функционировании кардиальных структур.
Внимание! При дилатации запрещено проводить тестовые нагрузки. Связано это с высокой вероятностью остановки сердца и внезапной смертью
Виды
Дилатация ЛП бывает 2 разновидностей:
- Тоногенная. Возникает из-за переизбытка наполнения кровью в мышечном органе, из-за чего стенка камеры сначала не меняется, но постепенно давление в нем увеличивается. При этом виде патологии размеры сердца остаются практически неизменными, застоя жидкости не происходит.
- Миогенная. Причиной заболевания становится изменение сердечных мышц, из-за этого способность сокращения миокарды постепенно снижается. Тонус органа снижается, мышечные волокна удлиняются и растягиваются.
Оба отклонения – признак появления существенных нарушений в работе организме, при игнорировании лечения самочувствие человека будет постоянно ухудшаться, существует риск появления осложнений, опасных для его жизни.
Степени дилатации
Другое основание для классификации — степень патологических отклонений. Соответственно говорят о 3 или 4 этапах развития болезни.
Легкая
Формируется как в результате генетического фактора, внутриутробных пороков так и приобретенных состояний.
Характеризуется полным отсутствием клинической картины, что делает диагностику вопросом случая.
Выявить начальную деформацию органического плана возможно с помощью эхокардиографии. Не требуется большой квалификации, чтобы констатировать факт.
Определение первопричины ложится на плечи кардиолога, проводится с помощью группы мероприятий.
Умеренная дилатация
На этом этапе процесс диагностируется намного чаще.
Типична яркая неспецифическая картина: одышка, боли в груди, аритмии. Это общие признаки любого состояния, сопряженного с нарушением функционирования сердца и сосудов.
Тем не менее, шансы ранней диагностики высоки, что является хорошей новостью для больного.
Перспективы полного излечения уже туманны, но при продуманном комплексе терапии разницы пациент не заметит. Можно держать процесс под полным контролем.
Выраженная дилатация левого предсердия
В некоторых национальных классификациях считается крайней степенью.
Определяется яркой клинической картиной с существенным снижением толерантности к физическим нагрузкам, невозможностью адекватно трудиться и выполнять обязанности в быту.
Органические дефекты грубые, наблюдаются не только со стороны сердца, также изменены удаленные системы.
Перспективы излечения минимальны. При этом продолжительность жизни на фоне терапии редко превышает 3-4 года.
Терминальная фаза
Эта стадия наступает при отсутствии лечения достаточно быстро. Примерный срок — 4-8 лет, бывает меньше. Зависит от характера патологического процесса, дающего начало дилатации. Помощь паллиативная, направлена на обеспечение приемлемого, минимально возможного уровня самочувствия.
Указанные классификации играют большую роль в деле разработки тактики диагностики и дальнейшей терапии.
Диагноз у детей и взрослых и выводы
Разным возрастным категориям людей свойственны особенности сердечной активности. К примеру, обнаружение у ребенка или подростка неполной блокады одной из ножек пучка Гиса скорее всего будет вариантом нормы.
В случае же со взрослым человеком, а особенно с пожилым это уже отклонение, которое может означать, что присутствует некоторые патологии сердечной мышцы. Опять же не всегда. Ряд кардиальных заболеваний зачастую оказываются причиной отклонений от нормы проводимости.
Если же блокада полная, то рекомендуется пройти детальное исследование состояния сердца.
Помимо ножек пучка Гиса расстройство возникает и в других кардиальных участках:
- синоатриальная – проявляется замедлением или прекращением прохождения импульсов от САУ к предсердиям. У детей бывают двух видов: постоянная и преходящая;
- атриовентрикулярная – при ней импульсы плохо поступают по предсердно-желудочковому соединению. Различают первую, вторую и третью степени.
Нарушение проведения импульса на уровне АВ-узла
Синотриальную чаще обнаруживают у детей старше семи лет на фоне вегето-сосудистой дистонии и ваготонии. Также она иногда возникает из-за синдрома слабости синусового узла, отравления лекарствами (хинидин, кардарон или адреноблокаторами).
I степень атриовентрикулярной блокады диагностируется у детей с ВСД, сопровождающейся ваготонией. Также выявляется у имеющих воспаление предсердно-желудочкового соединения. Еще она может быть унаследована новорожденным ребенком от родителей генетически.
II степень возникает при серьезных нарушениях сердца (миокардит, кардиосклероз, кардиомиопатия). При этом полная иногда сменяется на частичную и наоборот.
Причина III степени чаще всего миокардит. При образовании склероза она будет носить устойчивый характер, при имеющемся же процессе преходящей.
Причиной чаще выступает отравление атриовентрикулярного узла препаратами. Кроме этого, такое нарушение может вызвать опухоль сердца, сужение сосудов или атеросклероз. Различные типы блокад являются проявлением некоторых патологий.
БПНПГ может быть признаком:
- недостаточность трехстворчатого клапана;
- митральный стеноз;
- ишемическая болезнь (ИБС);
- легочное сердце;
- артериальная гипертензия;
- острый инфаркт миокарда.
БЛНПГ может означать наличие:
- дефекта аортального клапана;
- инфаркта сердечной мышцы;
- миокардита;
- бактериального эндокардита;
- кардиомиопатии;
- атеросклеротического кардиосклероза.
При двухпучковых блокадах причина может быть в пороке аорты или в ее коарктации.








