Аорта — aorta
Содержание:
- Аорта —
- Аневризма аорты
- 2, Аорта и её отделы. Ветви дуги аорты, их анатомия, топография, области ветвления (кровоснабжения)
- Строение аорты и ее ветвей
- Аорта и ее отделы. Ветви и дуги аорты, их топография
- Диагностика артериальных почечных аномалий
- Клинические проявления
- Какие симптомы при аневризме аорты?
- Методы лечения аневризмы аорты
- Строение и отделы
- Причины заболевания
- Отделы аорты: нисходящий отдел (брюшная), дуга аорты, восходящая
Аорта —
Аорта, aorta, представляет основной ствол артерий большого круга кровообращения, выносящий кровь из левого желудочка сердца. В аорте различают следующие три отдела:
- pars ascendens aortae — восходящая часть аорты (развившаяся из truncus arteriosus),
- arcus aortae — дуга аорты — производное 4-й левой артериальной дуги и
- pars descendens aortae — нисходящая часть аорты, которая развивается из дорсального артериального ствола зародыша.
Pars ascendens aortae начинается значительным расширением в виде луковицы — bulbus aortae. Изнутри этому расширению соответствуют три синуса аорты, sinus aortae, располагающиеся между стенкой аорты и створками ее клапана. Длина восходящей части аорты около 6 см. Вместе с truncus pulmonalis, позади которого она лежит, aorta ascendens еще покрыта перикардом. Позади рукоятки грудины она продолжается в arcus aortae, которая загибается назад и влево и перекидывается через левый бронх при самом его начале, затем переходит на уровне IV грудного позвонка в нисходящую часть аорты.
Pars descendens aortae лежит в заднем средостении сначала влево от позвоночного столба, затем отклоняется несколько вправо, так что при прохождении через hiatus aorticus диафрагмы на уровне XII грудного позвонка ствол аорты располагается впереди позвоночного столба по средней линии. Нисходящая часть аорты до hiatus aorticus носит название pars thordcica aortae, ниже находясь уже в брюшной полости, — pars abdominalis aortae. Здесь на уровне IV поясничного позвонка она отдает две большие боковые ветви (общие подвздошные артерии) — bifurcatio aortae (раздвоение) и продолжается далее в таз в виде тонкого стволика (a. sacralis mediana).
При кровотечении из нижележащих артерий ствол брюшной аорты прижимают к позвоночному столбу в области пупка, который служит ориентиром уровня аорты, расположенного выше бифуркации ее.
Терапевт
Кардиолог
Кардиохирург
Какие анализы и диагностики нужно проходить для Аорты:
Аортография
Допплер аорты
КТ
МРТ
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Аорте или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, проконсультируют, окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
| (+38 044) 206-20-00 |
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию на форуме. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации о Аорте на сайте, которые будут автоматически высылаться Вам на почту.
Другие анатомические термины на букву «А»:
| Анус |
| Аппендикс |
| Аминокислоты |
| Адреналин |
| Андрогены |
| Антитела |
| Артерии |
| Артерии сердца |
| Артерии кисти |
| Артерии стопы |
| Атлантозатылочный сустав |
| Акроминально-ключичный сустав |
Аневризма аорты
Что такое аневризма аорты?
Аневризма – выпячивание аорты, обусловленное слабостью ее стенки. По форме она чаще всего напоминает мешок (Рис 1).
Естественное течение порока. Или к чему приводят аневризмы аорты?
Аорта – это сосуд с очень высоким давлением. Поэтому, аневризма аорты со временем увеличивается в размере, а стенка сосуда становится еще более слабой. Со временем аневризма может разорваться и привести к серьезному кровотечению. Разрыв аневризмы аорты – это жизнеугрожающее осложнение! Смертность при разрыве аневризмы аорты составляет 95%.
Наиболее частыми симптомами аневризмы грудной аорты будут боль в груди или спине, осиплость голоса, затруднение глотания. Появление боли может быть тревожным признаком разрыва аневризмы. Наилучший метод для диагностики аневризмы сосудов – компьютерная томография.
Аневризма аорты — лечение.
|
Рис 1 – Мешотчатая аневризма аорты |
|
Рис 2 – Схематическое изображение эндопротезирования аневризмы аорты |
При риске разрыва аневризмы аортального сосуда показано незамедлительное лечение. Лечение аневризмы может быть хирургическим, при котором слабый участок сосуда вырезают и заменяют протезом, или эндоваскулярным.
Эндоваскулярное лечение аорты аневризмы заключается в имплантации внутри сосуда эндопротеза, который перекрывает слабый участок сосуда и уплотняет стенку сосуда. Эндопротез представляет собой металлическое плетение цилиндрической формы с большими ячейками, которое сверху покрыто плотным материалом. В сложенном состоянии толщина эндопотеза соответствует толщине мизинца. Через небольшой разрез на бедре пациента к зоне аневризмы под контролем рентгена продвигают катетер, на котором крепится эндопротез в сложенном состоянии, и затем раскрывают его. Таким образом, эндопротез образует новую прочную стенку аорты. Катетер, доставляющий эндопротез, извлекают.
Проводится процедура под общим наркозом и длится в среднем от 2 до 4 часов. Еще около 2 дней пациент проведет в отделении интенсивной терапии.
Не всем пациентам подходит эндоваскулярное лечение. Выбор метода лечения принимает консилиум врачей – хирург, эндоваскулярный хирург и кардиолог, после тщательного изучения анатомии аневризмы аорты на компьютерной томографии.
Реабилитация после процедуры.
Выписывают пациентов, как правило, на 7 сутки после процедуры. Аневризма аорты – это диагноз, требующий пожизненного наблюдения за пациентом, даже после выполненной операции (хирургическим или эндоваскулярным методом). Обязательным также будет плановое исследование аортального сосуда на компьютерной томографии или магнитной резонансной томографии. В течение 6 месяцев необходимо проходить профилактику инфекционного эндокардита.
Всем пациентам, перенесшим эндопротезирование аорты необходимо резко ограничить физические нагрузки и строго контролировать свое артериальное давление на протяжении жизни.
У нас наибольший опыт в Украине по эндопротезированию грудной аорты, как при обычных, так и при расслаивающих аневризмах этих сосудов. Помимо доступа к стандартным устройствам, мы имеем возможность заказать эндографт заграницей под нестандартный случай (при сложной анатомии аневризмы). Наши хирурги владеют техникой пересадки плечеголовных сосудов (гибридные операции), что позволяет расширить показания для эндоваскулярного лечения этого сложнейшего порока. На подстраховке эндоваскулярных специалистов всегда стоит бригада высококвалифицированных хирургов, которая имеет огромный опыт в лечении всех типов аневризм аорт.
|
Видео 1 – Видео из операционной. Мешотчатая аневризма аорты. |
|
Видео 2 – Видео из операционной. В аорту установлен эндографт – вход в аневризму полностью перекрыт. |
|
Видео 3 – Компьютерная томография через 3 месяца после эндоваскулярного лечения. Результат операции хороший. |
2, Аорта и её отделы. Ветви дуги аорты, их анатомия, топография, области ветвления (кровоснабжения)
Аорта,aorta,
подразделяется на три отдела:
восходящую часть аорты, дугу аорты и
нисходящую часть аорты, которая в
свою очередь делится на грудную и
брюшную части.
Восходящая
часть аорты, parsascendensaortae,выходит
из левого желудочка позади левого края
грудины на уровне третьего межреберья;
в начальном отделе она имеет расширение
— луковицу аорты, bulbusaortae.В
месте расположения клапана аорты на
внутренней стороне аорты имеется три
синуса, sinusaortae.От
начала восходящей, части аорты отходят
правая и левая венечные артерии.
Дуга
аорты, arcusaortae,поворачивает
влево и назад от задней поверхности
II
реберного хряща к левой стороне тела
IV
грудного позвонка, где переходит в
нисходящую часть аорты. В этом месте
имеется небольшое сужение — перешеек
аорты, isthmusaortae.
К
передней полуокружности аорты с правой
и левой ее сторон подходят края
соответствующих плевральных мешков.
К выпуклой стороне дуги аорты прилежит
спереди левая плечеголовая вена, а под
дугой аорты начинается правая легочная
артерия, внизу и чуть левее — бифуркация
легочного ствола. Сзади дуги аорты
находится бифуркация трахеи.
От
выпуклой полуокружности дуги аорты
начинаются три крупные артерии:
плечеголовной ствол, левая общая
сонная и левая подключичная артерии.
Нисходящая
часть аорты, parsdescendensaortae,делится
на правую и левую общие подвздошные
артерии; это место называется бифуркацией
аорты, bifurcatioaortae.Нисходящую
часть аорты в свою очередь подразделяют
на грудную и брюшную части.
Грудная
часть аорты,parsthoracicaaortae,находится
в грудной полости в заднем средостении.
В грудной полости грудная часть аорты
отдает парные париетальные ветви; задние
межреберные артерии, а также
висцеральные ветви к органам заднего
средостения.
Брюшная
часть аорты,parsabdomindlisaortae,располагается
на передней поверхности тел поясничных
позвонков.
Висцеральными ветвями брюшной части
аорты являются чревный ствол, верхняя
и нижняя брыжеечные артерии (непарные
ветви) и парные — почечные, средние надпочечниковые и яичковые (яичниковые) артерии.
Ветви
дуги аорты. Плечеголовной ствол, truncusbrachiocephalicus,отходит
от дуги аорты на уровне II
правого реберного хряща. Впереди него
находится правая плечеголовная вена,
сзади — трахея. Плечеголовной ствол
делится на две конечные ветви — правую
общую сонную и правую подключичную
артерии.
Наружная
сонная артерия, a.carotisexterna,является
одной из двух конечных ветвей общей
сонной артерии. Наружная сонная артерия
делится на свои конечные ветви —
поверхностную височную и верхнечелюстную
артерии.
На своем пути наружная сонная
артерия отдает ряд ветвей, которые
отходят от нее по нескольким
направлениям. Переднюю группу ветвей
составляют верхняя щитовидная, язычная
и лицевая артерии. В состав задней
группы входят грудино-ключично-сосце-видная,
затылочная и задняя ушная артерии.
Медиально направляется восходящая
глоточная артерия.
Экзаменационный
билет №10
Строение аорты и ее ветвей
Аорта — самый большой непарный артериальный сосуд большого круга кровообращения. Аорту подразделяют на три отдела: восходящую часть аорты, дугу аорты и нисходящую часть аорты, которая в свою очередь делится на грудную и брюшную части.
Восходящая часть аорты выходит из левого желудочка позади левого края грудины на уровне третьего межреберья; в начальном отделе она имеет расширение — луковицу аорты(25-30 мм в поперечнике) .
В месте расположения клапана аорты на внутренней стороне аорты имеется три синуса. Каждый из них находится между соответствующей полулунной заслонкой и стенкой аорты. От начала восходящей части аорты отходят правая и левая венечные артерии. Восходящая часть аорты лежит позади и отчасти справа от легочного ствола, поднимается вверх и на уровне соединения 2 правого реберного хряща с грудиной переходит в дугу аорты (здесь ее поперечник уменьшается до 21-22 мм).
Дуга аорты поворачивает влево и назад от задней поверхности 2 реберного хряща к левой стороне тела 4 грудного позвонка, где переходит в нисходящую часть аорты.
В этом месте имеется небольшое сужение — перешеек. К передней полуокружности аорты с правой и левой ее сторон подходят края соответствующих плевральных мешков. К выпуклой стороне дуги аорты и к начальным участкам отходящих от нее крупных сосудов (плечеголовной ствол, левые общая сонная и подключичная артерии) прилежит спереди левая плечеголовная вена, а под дугой аорты начинается правая легочная артерия, внизу и чуть левее — бифуркация легочного ствола.
Сзади дуги аорты находится бифуркация трахеи. Между нагнутой полуокружностью дуги аорты и легочным стволом или началом левой легочной артерии имеется артериальная связка. В этом месте от дуги аорты отходят тонкие артерии к трахее и бронхам.
От выпуклой полуокружности дуги аорты начинаются три крупные артерии: плечеголовной ствол, левая общая сонная и левая подключичная артерии.
Нисходящая часть аорты — это наиболее длинный отдел аорты, проходящий от уровня 4 грудного позвонка до 4 поясничного, где она делится на правую и левую общие подвздошные артерии; это место называется бифуркацией аорты.
Нисходящую часть аорты в свою очередь подразделяют на грудную и брюшную части.
Грудная часть аорты находится в грудной полости в заднем средостении. Верхний участок ее расположен впереди и слева от пищевода. Затем на уровне 8-9 грудных позвонков аорта огибает пищевод слева и уходит на его заднюю поверхность. Справа от грудной части аорты располагаются непарная вена и грудной проток, слева к ней прилежит париетальная плевра, у места перехода ее в задний отдел левой медиастинальной плевры.
В грудной полости грудная часть аорты отдает парные париетальные ветви; задние межреберные артерии, а также висцеральные ветви к органам заднего средостения.
Брюшная часть аорты, являясь продолжением грудной части аорты, начинается на уровне 12 грудного позвонка, проходит через аортальное отверстие диафрагмы и продолжается до уровня середины тела 4 поясничного позвонка. Брюшная часть аорты располагается на передней поверхности тел поясничных позвонков, левее срединной линии; лежит забрюшинно .
Справа от брюшной части аорты находятся нижняя полая вена, кпереди -поджелудочная железа, горизонтальная (нижняя) часть двенадцатиперстной кишки и корень брыжейки тонкой кишки. Брюшная часть аорты отдает парные париетальные ветви к диафрагме и к стенкам брюшной полости, а сама непосредственно продолжается в тонкую срединную крестцовую артерию.
Висцеральными ветвями брюшной части аорты являются чревный ствол, верхняя и нижняя брыжеечные артерии (непарные ветви) и парные — почечные, средние надпочечниковые и яичниковые артерии.
Правая и левая венечные артерии (см. выше);
Аорта и ее отделы. Ветви и дуги аорты, их топография
ВЕТВИ ДУГИ АРОРТЫ
Плечеголовной ствол:отходит от дуги аорты на уровне 2-го реберного хряща. На уровне правого грудино-ключичного сустава делится на правую общую сонную и правую подключичные артерии;
Левая общая сонная артерия
Левая подключичная артерия
Область кровоснабжения.Ветви дуги аорты осуществляют кровоснабжение головы, шеи и верхней конечности
ВЕТВИ ГРУДНОЙ ЧАСТИ АОРТЫ
ПАРИЕТАЛЬНЫЕ ВЕТВИ (ветви, кровоснабжающие стенки туловища).
К ним относятся:
Верхняя диафрагмальная артерия– участвует в кровоснабжении диафрагмы
Задние межреберные артерии (10 пар правых и левых артерий). Направляются в межреберные промежутки, на уровне головок ребер делятся на дорсальные и вентральные ветви
— Дорсальные ветви:кровоснабжают позвоночный столб, спинной мозг, мышцу-разгибатель туловища и кожу спины;
— Вентральные ветви:следуют в межреберных промежутках между наружными и внутренними межреберными мышцами.
Кровоснабжают стенки и кожу грудной клетки; нижние пять пар выходят к мышцам живота и кровоснабжают их;
ВИСЦЕРАЛЬНЫЕ ВЕТВИ (ветви, кровоснабжающие внутренние органы). К ним относятся:
Пищеводные ветви –кровоснабжают пищевод
Бронхиальные ветви –кровоснабжают трахею, бронхи и паренхиму легких
Перикардиальные ветви –кровоснабжают перикард
Медиастинальные ветви –кровоснабжают клетчатку и лимфатические узлы средостения
Диагностика артериальных почечных аномалий
Для выявления характера стеноза артерии и степени сужения сосуда используются различные методики обследования почки:
·Общие исследования крови и мочи.
·Биохимия крови.
·Допплер-УЗИ почки (ультразвуковым методом исследуется кровоток — его ускорение на стенозном участке — с помощью цветового доплеровского картирования).
·Ангиография (исследование кровотока путем введения в артерию контрастного вещества).
·Сцинтиграфия (радиоизотопный метод исследования сосуда почки).
·КТ, МРТ.
При использовании ангиографической методики врач видит патологический участок сосуда и может оценить степень сужения либо расширения стенок артерии, определить все необходимые параметры аномалий артерии почки.
Ангиография — очень информативный метод диагностирования, но на сегодняшний день визуализация крупных сосудов почек благодаря использованию мультиспиральных КТ либо МРТ является более информативной и менее инвазивной методикой.
Клинические проявления
Множество вариантов локализации и протяженности расслоения, возможность окклюзии различных ветвей аорты дают такое многообразие клинических проявлений, что делают достаточно трудной их систематизацию. Наиболее типичные симптомы следующие:
• резкая боль, максимально интенсивная в момент возникновения, чаще – за грудиной, в области сердца, реже – в межлопаточной области, эпигастрии, пояснице;
• двигательное возбуждение;
• одышка;
• бледность или синюшность кожи;
• повышение артериального давления (более высокие значения характерны для низкого расположения расслоения);
• гипотония (часто является результатом тампонады сердца и недостаточности клапанов аорты);
• потеря сознания;
• аритмия;
• асимметрия пульса;
• преходящие нарушения чувствительности, движений в конечностях;
• расстройства зрения, речи.
Какие симптомы при аневризме аорты?
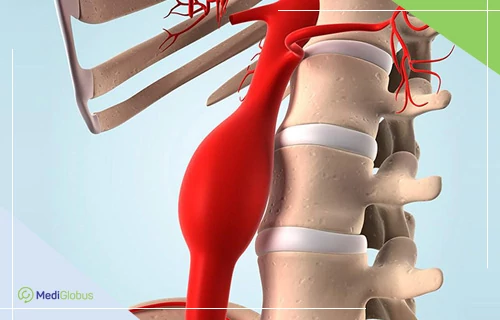
Аневризма аорты может развиться в любов возрасте, даже в молодом. Чаще всего патологию диагностируют пациентам 60-75 лет. Преимущественно болезнь поражает брюшной и грудной отделы аорты.
На аневризму брюшного отдела приходится более 90% случаев недуга. Как правило, она возникает у мужчин 65-ти лет и старше. Ключевой причиной появления патологии считается атеросклероз сосудов.
У 10% пациентов с данным типом аневризмы нет никаких признаков или они слабо выражены. О развитии заболевания могут свидетельствовать такие симптомы, как:
боль в спине,
ощущение пульсации в животе,
непроходимость пищевых масс,
беспричинное похудение,
частая отрыжка,
ощущение переполненности желудка вне зависимости от приема пищи,
дискомфорт и боль в животе.
Если аневризма брюшной аорты разорвется, у пациентов наблюдается бледность кожных покровов, головокружение, тошнота и рвота, а также резкая сильная боль в животе или спине. Такая симптоматика требует незамедлительной медицинской помощи.
Аневризма грудного отдела аорты встречается с одинаковой частотой у мужчин и женщин. Риски развития патологии повышаются с возрастом. Болезнь может возникнуть как осложнение двустворчатого аортального клапана, а также синдромов Марфана и Лойса-Дитца.
Другие причины грудной аневризмы включают:
гипертонию,
атеросклероз сосудов,
инфекционные заболевания,
высокое содержание холестерина в крови,
травмы грудной клетки.
Независимо от того, почему у человека образовалась аневризма аорты грудного отдела, симптомы недуга могут долгое время не проявляться. Особенно это касается маленьких аневризм. При прогрессировании заболевания у пациентов может возникнуть острая боль в грудной клетке и верхней части спины, которая не устраняется лекарственными препаратами. К этой симптоматике добавляется:
нарушение дыхания,
затрудненное глотание,
приступы удушья,
бледность кожи лица,
повышение выделения слюны,
охриплость голоса,
учащенное сердцебиение,
кашель.
Чтобы не упустить болезнь и не дождаться расслоения или разрыва стенок аорты, необходимо регулярно проходить комплексные обследования. Особенно это актуально для пациентов старше 40 лет. Ранняя диагностика аневризмы аорты увеличивает шансы на полное излечение.
Методы лечения аневризмы аорты
Существует несколько методик лечения аневризмы аорты
Важно знать преимущества и недостатки каждой из этих методик. Подходы к лечению аневризм брюшного отдела аорты:
Наблюдение за пациентом в динамике
При размере аневризмы менее 4,5 см. в диаметре пациенту рекомендовано наблюдение сосудистого хирурга, т. к. риск операции превышает риск разрыва аневризмы аорты. Таким пациентам должны проводится повторные ультразвуковые исследования и/или компьютерная томография не реже 1 раза в 6 месяцев.
При диаметре аневризмы более 5 см. хирургическое вмешательство становится предпочтительным, так как с увеличением размеров аневризмы повышается риск разрыва аневризмы.
Если размер аневризмы увеличивается более чем на 1 см. в год, риск разрыва возрастает и хирургическое лечение также становиться предпочтительным.
Открытое хирургическое вмешательство: резекция аневризмы и протезирование аорты
Хирургическое лечение направлено на профилактику жизнеугрожающих осложнений. Риск хирургического вмешательства связан с возможными осложнениями, которые включают инфаркт, инсульт, потерю конечности, острую ишемию кишечника, сексуальную дисфункцию у мужчин, эмболизацию, инфекцию протеза и почечную недостаточность.
Операция выполняется под общим наркозом. Суть операции в удалении аневризматического расширения и замещение его синтетическим протезом. Средний показатель смертности при открытых вмешательствах составляет 3-5 %. Однако, может быть выше при вовлечении в аневризму почечных и/или подвздошных артерий, а также в силу имеющейся у пациента сопутствующей патологии. Наблюдение в послеоперационном периоде осуществляется один раз в год. Отдаленные результаты лечения хорошие.
Эндоваскулярное протезирование аневризма аорты: установка стент-графта
Эндопротезирование аневризмы аорты является современной альтернативой открытому вмешательству. Операция выполняется под спинальной или местной анестезией через небольшие разрезы/проколы в паховых областях. Через вышеуказанные доступы в бедренную артерию под контролем рентгена вводятся катетеры. По которым, в дальнейшем, будет подводится эндопротез к аневризматическому расширению. Эндопротез или стент-графт брюшной аорты представляет собой сетчатый каркас, выполненный из специального сплава и обернутый синтетическим материалом. Последним этапом операции является установка стент-графта в место аневризматического расширения аорты.
В конечном счете аневризма «выключается» из кровотока и риск ее разрыва становится маловероятным. После эндопротезирования аорты пациент наблюдается в стационаре 2-4 дня и выписывается.
Эта методика позволяет снизить частоту ранних осложнений, сократить сроки пребывания пациентов в стационаре и уменьшить показатель смертности до 1-2%. Наблюдение в послеоперационном периоде осуществляется каждые 4-6 месяцев с использованием ультразвуковых методик, КТ-ангиографии, рентгенконтратной ангиографии. Эндоваскулярный метод лечения, безусловно, менее травматичный. Ежегодно, только в США, проводится около 40 000 подобных операций.
Таким образом, выбор методики лечения аневризмы брюшного аорты основывается на индивидуальных особенностях пациента.
Строение и отделы
По анатомическому строению аорта незначительно отличается от других артерий эластического типа. Ее форма практически на всем протяжении линейна с постепенным уменьшением диаметра от центра к периферии.
Стенки трубки состоят из трех слоев, отличающихся по гистологическому признаку:
- Интима, расположенная на внутренней поверхности — эндотелиальный слой, из которого образуется клапан аорты. В норме он трехстворчатый, но иногда наблюдается генетическая мутация, когда он двустворчатый.
- Медиа, расположенная под интимой часть — состоит из эластичных и гладкомышечных волокон, которые могут достаточно сильно растягиваться и сокращаться, поддерживая нормальную скорость кровотока.
- Адвентиция, расположенная на внешней поверхности, состоит из волокон соединительной ткани, коллагена и эластиновых клеток, которые в совокупности создают достаточно жесткий каркас.
Через сосуд ежеминутно транспортируется до 5 литров крови. Такой объем создает постоянное давление. Его нормальными показателями считается 120-140 мм. рт. ст. (систолический показатель, то есть в момент сердечного выброса) и 70-90 мм. рт. ст. (диастолический показатель, то есть в момент наполнения левого желудочка перед очередным выбросом).
В зависимости от удаленности от сердца диаметр аорты постепенно уменьшается от 40 у корня до 18 мм в месте, где располагается бифуркация аорты на подвздошные артерии. Исключение составляет перешеек аорты, который располагается вблизи сердца на дуговой части сосуда. Он имеет меньший диаметр, чем расположенные выше и ниже участки. Топографически кровеносная магистраль делится на три части: восходящего отдела, дуги и нисходящего отдела.
Восходящий отдел
Восходящая часть аорты сердца располагается в левой части грудины на уровне третьего ребра. В месте, где ткани сердца переходят в сосуд, располагается трехстворчатый полулунный клапан. Эта система призвана предотвращать обратный заброс артериальной крови из сосудов в левый желудочек. Дистальнее клапана вплотную к ним располагаются синусы — небольшие выбухания на стенке, в которых берут начало коронарные артерии, доставляющие насыщенную кислородом кровь в миокард.
На выходе из сердца аорта образует луковицу — небольшое расширение, стенки которой более толстые, чем на расположенных дальше разделах. Она более прочная и имеет повышенную эластичность, чтобы гасить резкие колебания крови при сердечном выбросе. На уровне слияния второго ребра с костью грудины луковица сужается и переходит в дугу.
Дуга аорты
Дуга аорты является продолжением восходящего раздела и, как следует из ее названия, представляет собой изогнутый участок, отклоняющийся влево. Его конец располагается на уровне четвертого грудного позвонка, где дуга переходит в нисходящий отдел.
Иногда, при наличии генетической аномалии сосудистой системы, вместо левой обнаруживают правую дугу аорты. Ее перешеек имеет форму кольца, внутри которого могут располагаться пищевод и трахея. При правосторонней дуге аорты нет угрозы жизни больного, однако пульсация сосуда провоцирует сложности с дыханием и глотанием.
От леволежащей и праволежащей дуги аорты в области перешейка отходит три ветви, питающих верхнюю часть тела: плечеголовая, левая общая сонная и левая подключичная.
Нисходящий отдел
Нисходящий отдел имеет наибольшую протяженность в большом круге кровообращения и располагается в двух отделах:
- в грудной полости проходит торакальная аорта;
- в абдоминальной полости проходит брюшная аорта.
И торакальная, и брюшная аорты имеют линейную форму, от которой периодически отходят артерии меньшего диаметра. Начало отдела располагается на уровне четвертого грудного позвонка, а конец — на уровне четвертого поясничного.
Торакальная часть сосуда тянется до 12 грудного позвонка, где он проходит через отверстие в диафрагме и продолжается брюшным отделом аорты. По всей длине от него отходят непарные и парные ответвления, снабжающие кровью средостений, легкие, ребра, мышцы грудной клетки, плевру и т. д.
От брюшной части аорты также ответвляются артерии, которые участвуют в кровоснабжении абдоминальных органов: мышц передней брюшной стенки, печени, желудка и кишечника и т. д. Она же отвечает за кровообращение органов малого таза. Концом брюшной части аорты является бифуркация сосуда на подвздошные артерии.
Причины заболевания
До сих пор не выявлено точных причин возникновения первичных артериитов. Ученым удалось выяснить, что определенную роль в развитии вторичной формы болезни играют некоторые группы бактерий и вирусов. Также не исключается и наследственный фактор, так как часто в одной семье выявляется несколько случаев заболеваемости.
К другим причинам развития воспаления артерий относят прием определенных лекарственных препаратов, а также иммунную реактивность человеческого организма.
Процесс развития болезни начинается с иммунного воспаления артериальной стенки. Воспалительный процесс возникает вследствие формирования в крови аутоантител и иммунных комплексов, оседающих на стенках сосудов. Пораженные клетки выделяют медиаторы воспаления, что приводит к формированию воспалительных очагов.
Отделы аорты: нисходящий отдел (брюшная), дуга аорты, восходящая
Самый широкий и толстостенный сосуд, отходящий от сердца и образующий большой круг кровообращения — это аорта. Она играет ключевую роль в поддержании гемодинамики и кровоснабжении практически всех жизненно важных органов.
Находится сосуд в грудной части, непосредственно над верхушкой сердца и продолжается до поясничного отдела: его начало представлено луковицей, соединенной с левым желудочком сердца, а конец — разветвлением на две подвздошные артерии.
Анатомия соответствует строению всех крупных сосудов эластичного типа, а большая часть патологий при раннем обнаружении поддается хирургической коррекции.
Строение и отделы
По анатомическому строению аорта незначительно отличается от других артерий эластического типа. Ее форма практически на всем протяжении линейна с постепенным уменьшением диаметра от центра к периферии.
Периодически сосуд раздваивается, образуя две зеркально идентичные ветви. В анатомии это явление известно как бифуркация аорты.
Стенки трубки состоят из трех слоев, отличающихся по гистологическому признаку:
- Интима, расположенная на внутренней поверхности — эндотелиальный слой, из которого образуется клапан аорты. В норме он трехстворчатый, но иногда наблюдается генетическая мутация, когда он двустворчатый.
- Медиа, расположенная под интимой часть — состоит из эластичных и гладкомышечных волокон, которые могут достаточно сильно растягиваться и сокращаться, поддерживая нормальную скорость кровотока.
- Адвентиция, расположенная на внешней поверхности, состоит из волокон соединительной ткани, коллагена и эластиновых клеток, которые в совокупности создают достаточно жесткий каркас.
В зависимости от удаленности от сердца диаметр аорты постепенно уменьшается от 40 у корня до 18 мм в месте, где располагается бифуркация аорты на подвздошные артерии.
Исключение составляет перешеек аорты, который располагается вблизи сердца на дуговой части сосуда. Он имеет меньший диаметр, чем расположенные выше и ниже участки.
Топографически кровеносная магистраль делится на три части: восходящего отдела, дуги и нисходящего отдела.
Восходящий отдел
Восходящая часть аорты сердца располагается в левой части грудины на уровне третьего ребра. В месте, где ткани сердца переходят в сосуд, располагается трехстворчатый полулунный клапан.
Эта система призвана предотвращать обратный заброс артериальной крови из сосудов в левый желудочек.
На выходе из сердца аорта образует луковицу — небольшое расширение, стенки которой более толстые, чем на расположенных дальше разделах. Она более прочная и имеет повышенную эластичность, чтобы гасить резкие колебания крови при сердечном выбросе. На уровне слияния второго ребра с костью грудины луковица сужается и переходит в дугу.








