Избежать трагедии!
Содержание:
- Кому показана операция, обследование
- Коронарография
- Чем отличаются стентирование и шунтирование
- Зачем нужен стент в сосуде?
- Сколько стоит аорто-коронарное шунтирование в иностранных клиниках?
- Резюме
- Продолжительность жизни пациентов со стентом
- Что такое «стент», разновидности
- Что важно после операции
- Особенности периода реабилитации
- Особенности хирургического вмешательства
- Показания к проведению стентирования
- Подготовка к процедуре
- Реабилитация
- Суть процедуры стентирования
- Особенности психологической помощи
- После операции
- Противопоказания для операции
- Рекомендации образа жизни после операции
- Техника проведения операции
- Инфекционные осложнения
- Возможные осложнения после операции
- Что такое коронарография?
- Проведение коронарографии. Завершение
- Где проводят стентирование
Кому показана операция, обследование
Отбором больных с ишемической болезнью сердца для оперативного лечения занимается консультант врач-кардиохирург. В поликлинике по месту жительства пациент проходит необходимый минимум обследования, включающий все обязательные анализы крови и мочи для определения функционирования внутренних органов, липограмму (общий холестерин и его фракции), свертываемость крови. Электрокардиография позволяет уточнить участки поражения миокарда после инфаркта, распространенность и локализацию процесса. Ультразвуковое исследование сердца наглядно на снимках показывает функционирование всех отделов предсердий и желудочков.
В стационарном отделении обязательно проводят ангиографию. Эта процедура заключается в внутрисосудистом введении контрастного вещества и серии рентгеновских снимков, проводимых по мере заполнения сосудистого русла. Выявляются наиболее пораженные ветки, их локализация и степень сужения.
Внутрисосудистое ультразвуковое исследование помогает оценить возможности стенки артерии изнутри.
Обследование позволяет ангиохирургу установить точное место предполагаемого внедрения стента, выявить возможные противопоказания к операции.
Показания для операции:
- тяжелые частые приступы стенокардии, определяемые кардиологом как предынфарктное состояние;
- поддержка аортокоронарного шунта (шунтирование — это установка искусственного кровотока в обход перекрытого сосуда), который имеет тенденцию к сужению в течение десяти лет;
- по жизненным показаниям при тяжелом трансмуральном инфаркте.
Коронарография
Этот метод — «золотой стандарт» в диагностике ишемической болезни сердца (ИБС). Это рентгеноконтрастное исследование, которое с большой точностью позволяет определить характер, место и степень сужения коронарной артерии. И тем самым решить вопрос о выборе и объёме проведения таких медицинских процедур, как коронарное шунтирование и баллонная ангиопластика. Коронарография проводится при помощи рентгеноконтрастного препарата в специализированных рентгенооперационных, которые оснащены высокоточным оборудованием.
Коронарография показана, если:
- неэффективно медикаментозное лечение стенокардии;
- высок риск осложнений по данным клинического и неинвазивного обследований, в том числе при бессимптомном течении ИБС;
- диагностирована нестабильная стенокардия, которая не поддается медикаментозному лечению (она возникает у больных с инфарктом миокарда и сопровождается дисфункцией левого желудочка, артериальной гипотонией или отеком лёгких);
- невозможно определить риск осложнений с помощью неинвазивных методов;
- имеется постинфарктная стенокардия;
- предстоит операция на открытом сердце (к примеру, коррекция врожденных пороков сердца и т.д.) у больного, который старше 35 лет.
Коронарное стентирование не рекомендуется при:
- недостаточности кровообращения;
- эндокардите;
- неконтролируемой артериальной гипертензии;
- декомпенсации сахарного диабета;
- почечной недостаточности;
- нарушении психики;
- поливалентной аллергии;
- обострении язвенной болезни или тяжелых хронических заболеваний.
Этапы лечения
Целесообразно ли проведение коронарографии, определяет лечащий врач после комплексного обследования больного. Перед выполнением этой процедуры необходимо сделать ряд обязательных анализов и исследований, таких как: общий анализ крови, анализ на группу крови и Rh-фактор (резус-принадлежность), пробы на вирусы гепатита В и С, ВИЧ, RW, ЭКГ в 12 отведениях, иногда холтеровское (суточное) мониторирование, Эхо-КГ. В некоторых случаях для уточнения показателей могут быть назначены дополнительные исследования.
При необходимости перед коронарографией может проводиться премедикация — предварительная медикаментозная подготовка больного к процедуре с помощью противоаллергических препаратов, транквилизаторов, анальгетиков и т.п.
Методика является малоинвазивной, поэтому во время процедуры пациент находится в сознании. После проведения местной анестезии специалисты приступают к исследованию — вводят специальный катетер через бедренную артерию и верхнюю часть аорты в просвет коронарных артерий. В ряде случаев катетер проводится через артерию предплечья, что уменьшает время наблюдения за больным после выполненной коронарографии.
Затем через катетер вводят рентгеноконтрастное вещество, которое кровотоком разносится по коронарным сосудам. Данный процесс фиксируется при помощи специальной установки — ангиографа. Результат выводится как на монитор, так и помещается в цифровой архив.
При необходимости, после согласования с пациентом, возможно одновременное проведение баллонной дилатации и (или) установка сосудистых эндопротезов — стентов. В случае выполнения коронарографии во время острого инфаркта миокарда балонная ангиопластика и коронарное стентирование делаются сразу же, как процедуры, которые призваны спасти пациенту жизнь.
Чем отличаются стентирование и шунтирование
Принципы проведения шунтирования:
- операция полостная, с доступом через грудную клетку, выполняется под общим наркозом;
- вмешательство подразумевает формирование искусственного пути движения крови, исключая пораженный из кровеносной системы;
- в качестве шунта выступает фрагмент вены или артерии с другой зоны тела (в случае, если извлекать его нельзя, могут быть использованы искусственные материалы);
- в большинстве случаев пациенту обеспечивают искусственное кровообращение, оперируя неработающее сердце.
Немаловажный момент – реабилитационный период. В случае проведения операции шунтирования пациента ждет долгое восстановление. Также после вмешательства необходимо в течение жизни соблюдать ряд строгих ограничений, чтобы не допустить повторного возникновения атеросклеротических бляшек.
Отличие стентирования от шунтирования:
- операция не требует общего наркоза;
- вмешательство практически не травмирует кожный покров – доступ осуществляется через небольшой прокол в области одной из крупных артерий, чаще всего бедренной;
- стентирование проводится под контролем рентгенографа;
никаких обходных путей для кровотока не формируется – закупоренная артерия расширяется при помощи стента, и кровообращение восстанавливается естественным путем.
После операции пациент находится в стационаре 1-3 дня. Реабилитационный период минимален – уже через несколько часов после вмешательства человек может садиться, вставать и даже аккуратно передвигаться. Вероятность развития осложнений после стентирования минимальна. Наиболее распространенные послеоперационные проблемы – повреждение стенки сосуда, развитие кровотечения, образование гематомы. Однако все они быстро решаются в условиях стационара под контролем лечащего врача.
Зачем нужен стент в сосуде?
Стенокардия и инфаркт миокарда – это проявления ишемии сердца — болезни, связанной с кислородным голоданием сердечной мышцы. Ухудшение ее питания является результатом нарушения кровообращения в коронарных артериях, поставляющих кровь к сердцу.
Недостаточное кровоснабжение обусловлено сужением (стенозом) артерий в результате их засорения холестериновыми бляшками. Не меньшую опасность представляют тромбы.
Чтобы увеличить просвет в сосуде, в него устанавливают стент. Он представляет собой гибкую сетчатую конструкцию, которая расширяет сосудистое русло, восстанавливая нормальный кровоток. Сегодня в специализированных кардиологических центрах такую операцию делают всем больным при инфаркте миокарда.
Сколько стоит аорто-коронарное шунтирование в иностранных клиниках?
Стоимость аорто-коронарного шунтирования зависит от больницы, квалификации врачей, метода проведения процедуры, количества графтов, времени реабилитации.
| Клиника | Стоимость |
|---|---|
| Кардиохирургический центр Хелиос в Лейпциге, Германия | от €22,000 |
| Клиника Кирон Мадрид в Испании | от €16,500 |
| Клиника Medipol в Турции | от $10,000 |
| Клиника | Стоимость |
|---|---|
| Медицинский центр Сураски (Ихилов) в Израиле | от $25,000 |
| Сеть клиник BLK в Индии | от $4,500 |
| Польско-Американская Клиника Сердца в Польше | от $6,200 |
Резюме
Аорто-коронарное шунтирование – самая распространенная кардиологическая операция. Её проводят в случае, если мышца сердца недостаточно снабжается кровью при ишемической болезни сердца или инфаркте.
Аорто-коронарное шунтирование сердца проводится с помощью открытой операции или малоинвазивным методом. Выбор метода зависит от состояния здоровья пациента и степени заболевания. Иногда хирург может порекомендовать вместо аорто-коронарного шунтирования провести ангиопластику..
Результат шунтирования длится 10-15 лет. 70% пациентов полностью избавляются от симптомов, таких как боль в груди и одышка.
Для сохранения эффекта от аорто-коронарного шунтирования и снижения риска негативных последствий важно следовать рекомендациям врача и вести здоровый образ жизни. . В зарубежных клиниках аорто-коронарное шунтирование проводится во всех кардиологических отделениях
Предпочтение отдается малоинвазивным и роботизированным методам. Цена зависит от страны и клиники.
В зарубежных клиниках аорто-коронарное шунтирование проводится во всех кардиологических отделениях. Предпочтение отдается малоинвазивным и роботизированным методам. Цена зависит от страны и клиники.
Если Вы ищите клинику за рубежом для проведения аорто-коронарного шунтирования, оставьте свою заявку на сайте Mediglobus. Наши врачи-координаторы свяжутся с Вами, ответят на все вопросы и помогут подобрать больницу для лечения.
Продолжительность жизни пациентов со стентом
Многих больных перед хирургическим вмешательством интересует — сколько живут со стентом и дают ли инвалидность. Продолжительность жизни во многом зависит от возраста больного, сопутствующих заболеваний, осложнений после вмешательства.
Но большее значение для многих имеет существенная разница в самочувствии до и после операции — больного меньше беспокоят другие дискомфортные ощущения, у них расширяется двигательная активность и появляется возможность заниматься любимым делом.
Сколько будет длиться такая жизнь зависит от соблюдения диеты, выполнения лечебной физкультуры, своевременного лечения всех острых и хронических заболеваний.
Инвалидность после стентирования не дают, так как такая операция улучшает, а не ухудшает самочувствие больного и не требует значительных ограничений после ее проведения. Однако есть несколько исключений. Инвалидность после установки стента могут получить работники силовых структур, так как после подобного хирургического вмешательства чрезмерные физические нагрузки запрещены. Инвалидность нередко дают и лицам, имеющим сопутствующие тяжело протекающие заболевания. Решение о признании пациента инвалидом принимает экспертная комиссия, состоящая из нескольких врачей.
Что такое «стент», разновидности
Стент — это легкая сетчатая трубка, достаточно прочная, чтобы обеспечивать каркас артерии длительное время. Стенты изготавливаются из сплавов металла (чаще кобальта) в соответствии с высокими технологиями. Существует множество видов. Они отличаются по размерам, структуре сетки, характеру покрытия.
Стенты отличаются по размерам, структуре сетки, характеру покрытия
Можно выделить две группы стентов:
- без покрытия — используются при операциях на артериях среднего размера;
- покрытые специальной оболочкой из полимера, выделяющей в течение года лекарственное вещество, препятствующее повторному стенозу артерии. Стоимость таких стентов значительно дороже. Они рекомендованы для установки в коронарных сосудах, требуют постоянного приема лекарств, снижающих образование тромбов.
Что важно после операции
Стент представляет собой проволочный каркас, который помещают в артерию и расширяют в патологическом участке при помощи специального баллона. Этот каркас будет поддерживать сосудистую стенку, операция длится не более двух часов. Пациента могут даже не вводить в наркоз, так как дискомфорт во время процедуры минимальный.
Если послеоперационный период проходит гладко, выписка из стационара осуществляется на третий день. В первую неделю после выписки запрещаться:
- принимать ванну (можно мыться теплой, но не горячей водой под душем);
- поднимать и перемещать предметы весом более 3 кг;
- водить автомобиль.
Больному необходимо ограничить физические нагрузки, избегать эмоциональных потрясений, а также строго придерживаться всех медикаментозных назначений. Работающим лицам на время раннего послеоперационного периода следует оформить больничный лист. Термин пребывания на больничном определяется лечащим врачом в зависимости от масштабов вмешательства, тяжести патологии и общего состояния пациента.
Реабилитация после стентирования сосудов сердца включает соблюдение режима дня, диетическое питание, медикаментозное поддерживающее лечение.
Особенности периода реабилитации
Когда операция закончена, пациенту следует в течение нескольких дней соблюдать постельный режим. Гемодинамика организма в этот период меняется, к тому же телу человека необходимо привыкнуть к внедренному в него инородному телу. Поэтому для сердца будет полезнее избегать активности. Врач должен убедиться, что не возникло никаких осложнений.
Для первой недели характерно ограничение на физические нагрузки. Принимать ванну запрещено, разрешен только душ. Крайне не рекомендуется поднимать тяжести.
Если осложнений не возникает, пациента выписывают, предоставляя ему все необходимые рекомендации по мерам безопасности и приему лекарственных препаратов. За руль садиться в ближайшие два месяца тоже не стоит.
Лучше всего пройти специальный курс кардиореабилитации, который поможет приспособиться к новому образу жизни и полностью вернуться к нормальной жизни.
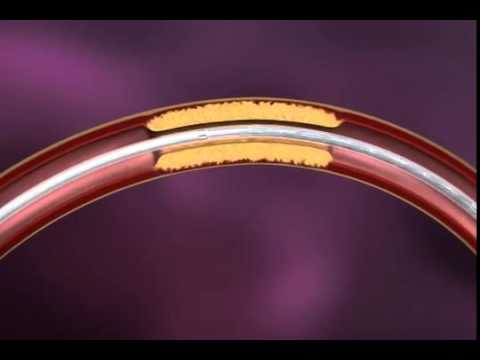

Особенности хирургического вмешательства
Стентирование сосудов сердца позволяет расширить коронарные артерии, которые не могут нормально функционировать из-за наличия тромба, и привести в норму нарушенный кровоток. Суть операции заключается во введении в артерию стента, который является особым протезом для стенки поражённого сосуда. По сути, это трубочка со стенками в виде мелкой сетки. Стент располагается в месте сужения артерии. Изначально он имеет сложенный вид. На месте поражения артерии стент раздувается и фиксируется, поддерживая таким образом сосуд в нормальном состоянии.
Хоть подобная операция и является малоинвазивным вмешательством, но всё же стенки сосуда находятся в воспалённом состоянии. Для ускорения заживления сосуда, улучшения результатов операции и их закрепления необходимо проходить особую реабилитационную программу. Мы об этом обязательно поговорим, но для начала разберёмся ещё с некоторыми важными вопросами касательно коронарного стентирования.
Показания к проведению стентирования
Сердце является мощным насосом, который обеспечивает кровообращение. Вместе с циркуляцией крови к органам и тканям начинают поступать питательные вещества и кислород, при отсутствии будет невозможным их функционирование.
Атеросклероз считается самой распространенной хронической болезнью, которая поражает артерии. Со временем атеросклеротические бляшки, которые растут внутри оболочки стенки сосудов, одиночные либо множественные, считаются холестериновыми отложениями.
В случае разрастания в артерии соединительной ткани и кальциноза сосудистых стенок ведут к постепенно развивающейся деформации, сузится просвет иногда до полной облитерации артерии, что повлечет постоянную, растущую нехватку кровообращения органа, который питается через поврежденную артерию.
При недостаточном кровообращении в мышце сердца человек ощущает появление такой симптоматики:
- болевые ощущения в груди, которые сопровождаются страхом смерти;
- тошнота;
- одышка;
- учащенное сердцебиение;
- излишняя потливость.
- Отбор пациентов с ишемией для хирургического вмешательства осуществляет кардиохирург. Больной должен пройти нужное обследование, которое включает все необходимые анализы крови и мочи, чтобы определить работу внутренних органов, липограмму, свертываемость крови.
- Электрокардиограмма даст возможность уточнить места повреждения сердечной мышцы после инфаркта, распространение и концентрацию процесса. УЗИ сердца продемонстрирует работу каждого отдела предсердий и желудочков.
- Следует провести ангиографию. Данный процесс состоит во введении внутрь сосудов контрастного вещества и нескольких рентгеновских снимков, которые проводятся при заполнении русла сосудов. Обнаруживаются самые поврежденные ветки, их концентрация и степень сужения.
- Внутрисосудистое УЗИ помогает дать оценку способностей артериальной стенки внутри.
Показания для хирургического вмешательства:
- трудные регулярные приступы стенокардии, которые определяет кардиолог как прединфаркт;
- поддержка аортокоронарного шунта, обладающего тенденцией сужаться на протяжении 10 лет;
- по жизненным показателям во время тяжелого трансмурального инфаркта.
Подготовка к процедуре
Коронарное стентирование сердца не требует специфической предоперационной подготовки, однако некоторые методы диагностики провести все же необходимо. В случае ургентного состояния (например, при инфаркте миокарда), у пациента берется общий анализ крови и мочи, исследуется свертывающая активность крови, печеночные пробы, электролитный баланс, маркеры некроза мышцы сердца, ЭКГ, рентгенограмма грудной клетки.
Если операция назначена больному в плановом порядке, то предоперационное обследование выполняется в более развернутом масштабе. Врач дает направление на суточное мониторирование АД, коронарографию, развернутые биохимические анализы крови, липидограмму. Во время самого хирургического вмешательства, с определенной периодичностью (минимум – каждый час) основные пробы и анализы набираются повторно. Таким образом, бригада хирургов индивидуально составляет ход операции и вносит поточные корректировки.
Реабилитация
После данной операции человек ощущает себя значительно лучше, боли в сердце после стентирования становятся не такими сильными, но сам процесс атеросклероза не прекращается, не способствует изменению в дисфункции жирового обмена. Потому пациент должен следовать рекомендациям специалиста, наблюдать за содержанием холестерина и сахара в кровотоке.
Цели реабилитации после операции:
- Восстановить по максимум возможную функциональность сердца;
- Предотвращение послеоперационных осложнений, в частности, рецидива сужения стентированных сосудов;
- Замедлить прогресс ишемии, улучшить прогноз недуга;
- Увеличить физические способности пациента, минимизировать ограничения в образе жизни;
- Уменьшить и оптимизировать медикаментозное лечение, получаемое больным;
- Нормализовать лабораторные показатели;
- Обеспечить психологически комфортное состояние больного;
- Корректировать образ жизни и поведение пациента, что поспособствует сбережению полученных в течение реабилитации результатов.
https://youtube.com/watch?v=oaP2oPjbMCQ
Суть процедуры стентирования
Восстановление пищевода может осуществляться различными методами, но наибольшую популярность приобрело именно стентирование. Эта эндоскопическая операция зачастую носит паллиативный характер, позволяет добиться хороших результатов и является безопасной для пациента. Стент представляет собой специально изготовленную саморасправляющуюся пластиковую или металлическую конструкцию, которая обладает хорошей жесткостью. При размещении ее в просвет пищевода создается дополнительная опора для его стенок, расширяется просвет и снижается вероятность обструкции. Стентирование пищевода выполняется эндоскопическим способом, за счет чего сокращается период реабилитации и снижается вероятность развития осложнений. Кроме того, такую процедуру пациенты переносят намного лучше и поэтому охотнее соглашаются на ее проведение.
Существует несколько видов стентов. Наиболее современными считаются саморасправляющиеся металлические конструкции. Они отличаются долговечностью и надежностью. Выбор точного вида стента осуществляется исходя из особенностей каждого клинического случая.
Особенности психологической помощи
В первые дни после операции необходимо наблюдать за психологическим состоянием больного, который сталкиваясь с новым для себя состоянием, может чувствовать опасения за свою жизнь и здоровье, а также беспомощность. Нередко у пациентов появляются признаки беспокойства. У некоторых больных отмечают различные поведенческие отклонения – от агрессии до депрессии и апатии. При всех этих состояниях требуется помощь специалиста.
Люди, которые с понимаем относятся к себе и к заболеванию быстрее выздоравливают и возвращаются к нормальной жизни. При появлении тревожных симптомов не стесняйтесь обращаться к психологу.
После операции
В первые сутки пациенты, перенесшие стентирование сосудов сердца, должны соблюдать постельный режим, но уже через 3–4 дня могут быть выписаны домой. В целом жизнь после операции в отношении соблюдения лечебных рекомендаций не отличается от таковой до ее выполнения. От того, насколько полноценно будут соблюдены требования зависит срок проходимости сосудов.
Строгая диета
Категорический отказ от жирной пищи животного происхождения и легкоусвояемых углеводов, продуктов с высоким содержанием холестерина, и соли. Их замена на овощи, фрукты, диетические сорта мяса, растительные масла, рыбу и другие источники омега-3 достоверно останавливает прогрессирование атеросклероза.
Щадящий режим нагрузок
На первой неделе противопоказаны любые физические нагрузки, кроме ходьбы по ровной местности. В дальнейшем их объем постепенно расширяется с таким расчетом, чтобы до 4–6 недель человек мог приступить к привычной деятельности. Тяжелый физический труд, работа в ночное время и психоэмоциональное напряжение противопоказаны пожизненно. Быстрее и полноценно восстановиться помогают специальные упражнения и ЛФК.
Обязательный прием медикаментов и обследования
Мониторинг за состоянием больного осуществляют при помощи:
- ЭКГ, включая нагрузочные пробы через 2 недели;
- исследований свертываемости и липидного спектра крови;
- коронарографии (в плановом порядке только через год);
- исследований свертываемости крови.
Показан пожизненный прием медикаментозных препаратов:
- Антикоагулянтов для разжижения крови – предпочтительно Клопидогрель (Плавикс, Плагрил, Тромбонет) или Варфарина, в крайнем случае Ацетилсалициловой кислоты (Кардиомагнил, Лоспирин, Магникор).
- Статитнов для предотвращения атеросклероза – Аторис, Аторвастатин.
- Бета-блокаторов и нитратов – только в тех случаях, если есть необходимость (приступы болей в сердце, частое сердцебиение, высокое давление).
Противопоказания для операции
Далеко не во всех случаях может проводиться стентирование сосудов сердца. Имеется ряд противопоказаний, которые делают проведение этой операции невозможной:
- нестабильное состояние, которое сопровождается нарушениями сознания, скачками давления, шоком и выраженной недостаточностью любого из внутренних органов;
- аллергическая реакция на препараты с содержанием йода;
- выраженная свёртываемость крови;
- протяжённые и множественные сужения в артериях, которые могут быть сосредоточены в одном/нескольких сосудах;
- поражение сосудов с диаметром менее 3 мм.;
- неизлечимые злокачественные опухоли.
Некоторые противопоказания носят временный характер, могут быть устранены на время или навсегда. Также есть относительные противопоказания, которые могут не учитываться, если человек сам настаивает на операции и при этом риски осложнений невелики. Аллергия на йодосодержащие препараты сюда не относится.
Рекомендации образа жизни после операции
Коронарное шунтирование – надежный способ профилактики инфаркта, приступов стенокардии, поскольку ликвидирует ишемию на десятилетия. Однако шунт способен сужаться, у каждого пятого пациента это происходит спустя год, а через 10 лет – в 100%. Чтобы минимизировать такую возможность, следует придерживаться семи правил:
- полный отказ от алкоголя и сигарет;
- антиатерогенный профиль питания (ДАШ-диета в том числе);
- движение: ЛФК, прогулки пешком, занятия спортом (плавание);
- минимизация стрессов;
- сбалансированный питьевой рацион (30 мл воды на 1 кг веса);
- восьмичасовой сон;
- ежегодная диспансеризация.
Техника проведения операции
Ангиопластика и стентирование артерий сердца и аорты выполняется в условиях кардиохирургической операционной, где есть необходимое техническое оборудование и специалисты, владеющие данной оперативной практикой. Как и другие операции на сердце, это вмешательство требует постоянного контроля над состоянием пациента и высокую технологическую оснащенность клиники.
На мировом фармацевтическом рынке доступно почти сто разных видов стентов для сосудов. Внешне они покрываются специальным напылением – лекарственным покрытием (эллютинг-стент), которое отталкивает кровяные сгустки и препятствует сворачиванию крови вокруг стента. В продаже доступны их различных виды, зависимо от формы и диаметра – в виде сеток, колец и трубочек, поэтому можно выбрать наиболее подходящий к конкретной клинической ситуации.
Не стоит путать стенты со скаффолдами – это рассасывающиеся конструкции, которые устанавливаются временно и являются переходным моментом перед постановкой настоящего стента.
Независимо от локализации патологического процесса, будь то аорта, ПМЖВ или ПНА (правая нисходящая артерия), операция проводится в несколько обязательных этапов:
- Анестезия. Длится операция недолго, поэтому производится местное обезболивание хирургической области – бедренно-паховой одной из конечностей.
- Пунктируется самая крупная артерия бедра, после чего в нее вводится катетер со стентом маленьким баллоном на конце.
- Параллельно с введением и продвижением катетера, проходит болюсное введение йодосодержащего контрастирующего вещества через руку. Благодаря ему, сосуды хорошо видны на рентгеновских снимках и бригада хирургов может следить за продвижением катетера.
- После того как катетер достиг необходимого участка в сосуде, выполняется постановка стента. Для этого баллон, который находится в самом конце катетера, накачивается воздухом. Баллонная дилатация расширяет стенки пораженного участка и прижимает к ним стент, восстанавливая физиологический диаметр артерии.
Инфекционные осложнения
К развитию инфекционных осложнений предрасполагают следующие факторы:
- Длительная желтуха.
- Повышенное давление внутри протоков, которое приводит к холангио-венозному рефлюксу и попаданию бактериальных токсинов в кровоток.
- Нарушение микрофлоры. Если нарушается отток желчи в 12-перстную кишку, изменяется состав ее бактериальной флоры, начинают активно размножаться анаэробы.
- Увеличение проницаемости стенки кишечника.
- Нарушение иммунных механизмов.
У многих больных (20–50%) при холестазе желчь инфицирована на дооперационном этапе, и при проведении стентирования процесс начинает распространяться. Вероятность развития тяжелых септических осложнений определяется продолжительностью желтухи. Чем дольше существует стаз, тем выше риски. Поэтому абсолютно всем пациентам, идущим на операцию, показан прием антибиотиков.
Возможные осложнения после операции
В процессе выполнения стентирования возникают различные неблагоприятные последствия, самыми известными из них являются:
- закупоривание прооперированной артерии,
- поражение сосудистой стенки,
- появление кровотечения либо образование гематомы на месте прокола,
- аллергия на контрастное вещество разной степени выраженности, включая дисфункцию почек.
Беря во внимание то, что циркуляция крови происходит в теле человека, в некоторых случаях во время стентирования последствия возникают и в остальных артериях, не затронутых при операции.
Повышенный риск появления осложнений после операции у людей, страдающих тяжелыми недугами почек, сахарным диабетом и сбоями в системе свертывания крови. Потому такие больные тщательным образом обследуются до стентирования, дополнительно подготавливают, посредством назначения особых медикаментозных средств, а затем после операции ведут наблюдение в палате интенсивной терапии либо реанимации.
Стентирование не дает гарантий от полного избавления от ишемии
Недуг может развиваться, могут сформироваться другие атеросклеротические бляшки в артериях либо увеличиться прежние. Сам стент может зарасти либо создать тромб с течением времени. Потому все больные, которые прошли стентирование коронарных артерий, пребывают под регулярным наблюдением врача, чтобы при надобности своевременно выявить повторение недуга и снова направить его к специалисту.
Тромбоз стента является одним из наиболее опасных последствий после операции. Опасно то, что развивается он когда угодно: и в раннем и в позднем послеоперационном периоде. Зачастую, это последствие ведет к возникновению резких болевых ощущений, а если не лечить, приводит и к инфаркту миокарда.
Менее опасным последствием, но более встречаемым считается рестеноз стента, развивающийся в связи с «врастанием» стента в сосудистую стенку. Это естественный процесс, но у части пациентов он развивается слишком активно. Просвет прооперированной артерии начинает существенно сужаться, обуславливая рецидив стенокардии.
Если не соблюдать лекарственное лечение, диету и режим, предписанный врачом, образование атеросклеротических бляшек внутри организма станет развиваться, что приведет к возникновению новых участков повреждения в здоровых прежде артериях.
Что такое коронарография?
Коронарография – это современный инвазивный способ проверки сосудов, несущих кислород к сердечной мышце. Данный способ является рентгенологическим. Благодаря нему после введения в сосуды контрастного вещества можно выявить различные патологии сердца и сосудов, питающих орган.
Проведение коронарографии – это способ, широко использующийся в терапии, кардиологии и кардиохирургии современного времени. Благодаря данному методу врачам удается не только вовремя обнаружить дефекты в работе органа, но и своевременно устранить их, проведя операцию в режиме реального времени. При введении контрастного вещества в сосуды, врачи могут полностью оценить кровоток пациента и точно локализовать закупорку или уменьшение просвета коронарной артерии.
Коронарография является современным методом, дающим специалистам большое количество информации о здоровье пациента. Это инвазивный метод, поэтому его проведение осуществляется в специальной операционной, подготовленной для процедуры и имеющей все необходимое оборудование.
Показания к проведению
Всем известно, что диагностические мероприятия, как и лечение, должны назначаться только нуждающимся в этом людям. Поэтому для их проведения существует список показаний и противопоказаний, позволяющих определить основную группу пациентов, допускаемых для исследования.
На сегодняшний день основными показаниями для проведения коронарного исследования сосудов являются:
- Острые патологии сердечной мышцы;
- Подозрение на закупорку и повреждение коронарных вен и артерий;
- Стеноз артерий бляшками;
- Инфаркт миокарда в острой стадии, а также подозрение на его наличие;
- Ишемическая болезнь сердца в хронической стадии и подозрение на заболевание;
- Стенокардия всех типов и стадий;
- Появление болей нетипичного характера за грудиной;
- Застойная сердечная недостаточность;
- Наличие и подозрения инфекционных и воспалительных процессов в сердце – эндокардитов, миокардитов;
- Недавно перенесенные травмы груди.
Кроме того, проведение коронарографии осуществляется и вполне здоровым людям для диагностики состояния сердца и сосудов. К такой процедуре прибегают, для ранней диагностики заболеваний у лиц, подверженных опасному и вредному производству, тяжелому физическому труду, а также живущих в неблагоприятных экологических условиях.
Показаниями для проведения диагностики сердца и сосудов этим методом является и профилактические осмотры непосредственно перед оперативным вмешательством любой сложности, для определения возможности операции в данное время.
Проведение коронарографии. Завершение
После проведения исследования сердца с помощью коронарографии врач объясняет пациенту степень поражения коронарных сосудов, а также рекомендует дальнейшую тактику лечения. Кроме того, на руки больному выдается письменное заключение и запись коронарографии на диске. Это позволяет использовать полученные данные для изучения специалистами в любом лечебном учреждении при определении динамики заболевания.
Сразу после процедуры пациенту необходимо выпить до 1,5 литра жидкости. Это поможет вывести контрастное вещество из организма. Если коронарография выполнялась через артерию ноги, то до следующего утра следует соблюдать постельный режим. При выполнении процедуры через артерию руки положен строгий постельный режим в течение 2 часов после окончания коронарографии.
Возможные осложнения
Если точно следовать рекомендациям врачей, риск процедуры минимален. Однако в единичных случаях возможны:
- нарушение ритма сердца;
- аллергическая реакция на контраст;
- кровотечение в месте пункции;
- тромбоз коронарной артерии;
- острая диссекция интимы артерии;
- развитие инфаркта миокарда.
В случае осложнений пациенту немедленно будет оказана помощь вплоть до экстренной операции коронарного шунтирования.
|
Обращайтесь к нам, и процедура коронарографии будет выполнена в кратчайшие сроки на самом высоком техническом уровне. |
Где проводят стентирование
В центре рентгенохирургических методов диагностики и лечения сотрудники имеют большой опыт эндоваскулярного лечения ишемической болезни сердца. Осуществляются вмешательства различной степени сложности: при остром коронарном синдроме, на стволе левой коронарной артерии, бифуркационное поражение, а так же реканализация хронических окклюзий с использованием самого современного и инновационного инструментария. В течение года в отделение осуществляется около 1500 коронарных процедур.
Со стоимостью работ можно ознакомиться здесь.
Мы предоставляем квоты на стентирование подробнее.








