Поражение мозга
Содержание:
- Рекомендации врачей
- Лечебная тактика
- Лечение сосудистого генеза.
- Различные виды поражений головного мозга
- Лечение
- «Матовые стекла» на КТ при пневмонии
- Диагностика глиозных изменений головного мозга
- Определение
- Очаговые изменения дистрофического характера
- Глиоз: причины и механизмы развития
- Диагностика фоновых и предраковых заболеваний шейки матки
- Диета
Рекомендации врачей
Отказаться от табачных изделий или избавиться от зависимости. Не употреблять спиртное, наркотики. Больше двигаться, делать зарядку. Допустимую интенсивность физической нагрузки определяет только врач. Спать по 7-8 часов в сутки. Врачи советуют повысить продолжительность сна при диагностировании подобных расстройств.
Питаться нужно сбалансированно, предпочтительно разрабатывать диету совместно с лечащим врачом, чтобы принять во внимание все компоненты питания, которые помогают при разрушительных процессах в мозгу. Нейроны нужно подпитывать полезными веществами
Пересмотреть другие нехорошие привычки. Лучше избавиться от регулярных стрессовых ситуаций. Работу лучше сменить, если она немного напряженная. Чаще расслабляться, выбрать наиболее подходящие способы для этого. Приходить к врачу на обследования с указанной периодичностью, чтобы своевременно фиксировать сдвиги в патологических процессах и своевременно применять терапевтические методики.
Лечебная тактика
Лечение органических повреждений головного мозга может быть самым разнообразным и зависит от патогенетического механизма развития повреждения и непосредственной причины.
Лечение органического поражения головного мозга может быть хирургическим и консервативным. Например, развитие высокого внутричерепного давления, которое представляет угрозу жизнедеятельности можно лечить и хирургическим, и консервативным путём. Хирургическое лечение – наложение трепанационного отверстия для декомпрессии головного мозга применимо при формировании выраженной гематомы при травме или геморрагическом инсульте, а консервативная терапия возможна при умеренном увеличении внутричерепного давления без дислокации головного мозга. Для консервативной терапии применяют мочегонные препараты вызывающие форсированный диурез, позволяющие быстро ликвидировать отёки.
Лечение атеросклероза церебральных артерий также может быть как хирургическим, так и консервативным. Хирургическое – проведение ангиографии с установкой стентов расширяющих просвет артерий. Консервативное – антитромботическая терапия и коррекция дислепидемии.
Лечение сосудистого генеза.
Все процедуры по лечению заболеваний и нарушений циркуляции крови головного мозга проводятся с целью устранения повышенного артериального давления и атеросклеротических симптомов.
Для правильного функционирования мозга нужно нормальное артериальное давление, тогда и физико-химические процессы будут протекать правильно. Кроме этого, необходимо приведение в норму состояние жирового обмена.
Для восстановления функционирования мозга применяется медикаментозное лечение.
В процессе лечения сосудистого генеза применяются методы удаления бляшек для восстановления нормального кровообращения. Часть сосуда, который был поврежден, можно заменить при хирургическом вмешательстве.
В выздоровлении немаловажную роль играет период реабилитации пациента. Для этого применяют физиотерапевтические процедуры, а также различные физические упражнения, направленные на улучшение кровообращения.
Выявить заболевания сосудистого генеза бывает непросто, так как заболевание не имеет ярко выраженных симптомов и острой формы. Для диагностирования правильного диагноза применяется магнитно-резонансная томография, спектроскопия, дуплесный скан, а также длительное наблюдение пациента.
На фоне недостаточности кровообращения развиваются очаговые изменения вещества мозга дисциркуляторного характера. Головной мозг кровоснабжается из 4 сосудистых бассейнов – двух каротидных и двух вертебробазилярных. В норме эти бассейны соединяются между собой в полости черепа, образуя анастомозы. Эти соединения дают возможность организму человека достаточно долго компенсировать недостатки кровотока и кислородное голодание. В зоны, которые испытывают дефицит крови, поступает кровь из других бассейнов путём перетока. Если эти анастомотические сосуды не развиты, то говорят о разомкнутом вилизиевом круге. При таком строении сосудов недостаточность кровообращения ведёт к тому, что появляются очаговые изменения головного мозга, клинические симптомы.
Самым частым диагнозом у пожилых людей, выставляемым только на основании жалоб, является дисциркуляторная энцефалопатии. Однако необходимо помнить – это хроническое неуклонно прогрессирующее нарушение кровообращения, развивающееся в результате страдания капилляров головного мозга, что связано с развитием большого количества микроинсультов. Очаговое поражение головного мозга можно диагностировать только при наличии определённых критериев:
- имеются признаки поражения головного мозга, что можно подтвердить объективно;
- постоянно неуклонно прогрессирующая клиническая симптоматика;
- наличие прямой взаимосвязи между клинической и инструментальной картиной при проведении дополнительных методов обследования;
- присутствие у пациента цереброваскулярного заболевания, которое относится к факторам риска развития очагового поражения мозга;
- отсутствие других заболеваний, с которыми можно было бы связать происхождение клинической картины.
Очаговые изменения вещества головного мозга дисциркуляторного характера проявляются нарушениями памяти, внимания, движения, эмоционально-волевой сферы.
Основное влияние на функциональное состояние и социальную адаптацию больного оказывают когнитивные расстройства. Когда имеется очаговое поражение вещества мозга в области лобной и височной долей доминантного полушария, то отмечается снижение памяти внимания, замедление мыслительных процессов, нарушение планирования и последовательного выполнения повседневной рутинной работы. Когнитивные нарушения объясняются дистрофией головного мозга сосудистого генеза. При развитии нейродегенеративных очаговых изменений головного мозга человек перестаёт узнавать знакомые предметы, страдает речь, присоединяются эмоционально-личностные нарушения. Сначала появляется астенический синдром и депрессивные состояния, плохо отвечающие на лечение антидепрессантами.
Прогрессирующие дистрофические, дегенеративные нарушения приводят к появлению эгоцентризма, отсутствует контроль над эмоциями, развивается неадекватная реакция на ситуацию.
Нарушения движения проявляются пошатыванием при ходьбе, координаторными расстройствами, центральными парезами разной степени выраженности, дрожанием головы, кистей, эмоциональной тупостью и амимией. Неуклонно прогрессирующие очаговые поражения головного мозга, приводят к финальной стадии заболевания, когда пациент не может принимать пищу из-за постоянного поперхания. Появляются насильственные эмоции, например, смех или плач не к месту, голос становится гнусавый.
Различные виды поражений головного мозга
Резидуальный тип энцефалопатии по МКБ имеет код G93.4. Если изменения в мозге вызваны травмой головы, то врач может указать код T90.5 либо T90.8. Заболевание считается опасным, т.к. может привести к тяжелым осложнениям. Оно разделяется на степени, которые соответствуют тяжести течения болезни: легкая, средняя и тяжелая.
Основная классификация подразумевает деление на 2 вида: перинатальный и приобретенный
Они определяют генез заболевания и протекают с особой симптоматикой, что важно учитывать при постановке диагноза
Перинатальный тип
Врожденная резидуальная энцефалопатия проявляется в детском возрасте и повышает риски, что ребенок станет инвалидом. Она возникает при поражении мозга ребенка во время вынашивания или в процессе родов, а также в первые дни после рождения.
Повышенная вероятность появления такого заболевания присутствует у тех, чья мама испытывала сильные симптомы токсикоза или столкнулась с преждевременными родами. Основные причины развития болезни следующие:
- Родовая травма;
- Гипоксия плода;
- Генетические мутации мозга;
- Асфиксия плода;
- Внутриутробное инфицирование;
- Резус-конфликт.
Приобретенный тип
Резидуальный генез приобретенного типа носит вторичный характер. Как правило, болезнь обнаруживается у взрослых людей от 18 до 50 лет. В группе риска находятся люди, которые получали травмы позвоночника или головы, страдали от поражений мозга или инфекций.
Основные причины:
- Врожденные церебральные патологии;
- Травмы головного мозга;
- Инсульт;
- Токсическое воздействие на мозг;
- Воспаление нервных тканей в мозге при инфекциях или эндокринных заболеваниях;
- Поражение сосудов при атеросклерозе;
- Злоупотребление психотропными средствами или нейролептиками;
- Гипертензия, сочетающаяся с проявлениями гипертонического криза;
- Патологии печени или почек.
Так как нарушений головного мозга очень много, целесообразно было придумать классификацию, которая бы охватывала все заболевания:
- органическое поражение мозга;
- поражение инфекционной природы ;
- заболевания сосудов головного мозга ;
- опухоли (как доброкачественные, так и злокачественные);
- различные врожденные патологии;
- заболевания мозга, которые связаны с травматизацией или неправильным строением;
- ионизирующее облучение;
- интоксикация различными веществами;
- отрицательное воздействие электромагнитных полей;
- смешанное поражение.
Лечение
Терапия проводится с учетом причин, спровоцировавших патологию. Чтобы лечить заболевание при диагнозе резидуальная энцефалопатия, врач назначает препараты, которые стабилизируют состояние больного и действуют, как корректоры неврологических симптомов. Этиотропная (с учетом причин) терапия предполагает прием антибиотиков и противовирусных препаратов, если нарушения спровоцированы нейроинфекцией или ЧМТ. Основные направления патогенетической терапии:
- Регидратация (восполнение потери жидкости, восстановление водно-солевого баланса).
- Детоксикация (разрушение, обезвреживание, выведение из организма вредных веществ).
- Нормализация церебральной гемодинамики.
- Регуляция метаболизма.
Симптоматическая терапия предполагает назначение психотропных, обезболивающих, противосудорожных, противорвотных средств. Для лечения посттравматической формы применяют препараты, предотвращающие гипоксию мозга, улучшающие клеточный метаболизм в нервной ткани, восстанавливающие нормальную умственную, мыслительную деятельность. Для лечения токсической формы применяют ноотропные, нейропротекторные средства, антиоксиданты, корректоры мозгового кровотока и метаболизма.
«Матовые стекла» на КТ при пневмонии
Чаще всего «матовое стекло» на КТ проявляется при воспалении легких, причем это может быть абсолютно любая пневмония: вирусная, бактериальная, с атипичным развитием симптомокомплекса, очень редкая интерстициальная и так далее. Поскольку спектр возбудителей пневмонии чрезвычайно широк, а дифференцировать заболевания легких по одному эффекту «матового стекла» не всегда представляется возможным, пациенту рекомендуется лабораторная диагностика — анализ крови или отделяемого из дыхательных путей на предмет микоплазм, пневмококков, коронавируса и других возбудителей.
Общим признаком острых пневмоний на КТ является наличие инфильтратов («матовых стекол») разной формы и протяженности. «Матовые стекла» расположены вокруг очагов или диффузно, как при туберкулезе. Однако в отличие от туберкулеза, их размер обычно больше, есть тенденция к консолидации инфильтратов и образованию рисунка по типу «булыжной мостовой». В отдельных случаях визуализируются просветы бронхов, содержащих газ. Это называется синдромом «воздушной бронхографии». В сочетании с эффектом «матового стекла», он также относится к явным признакам пневмонии.
.webp)

Для пневмонии, вызванной коронавирусом COVID-19, характерно периферическое расположение очагов поражения под плеврой. Наиболее уязвимы билатеральные нижние доли и задние отделы легких. Отмечается тенденция к консолидации «матовых стекол» и утолщению перегородок альвеол, иногда — признаки фиброза легких.
Тяжелым формам коронавирусной пневмонии сопутствует острый респираторный дистресс-синдром. ОРДС — это обширное двухстороннее воспаление, при котором наблюдается множество инфильтратов и отек легких. На томограммах фрагментарные участки «матового стекла» кортикальной формы присутствуют с двух сторон и имеют вид «лоскутного одеяла».
При пневмоцистной пневмонии, вызванной дрожжеподобным грибом Pneumocystis Jirovecii, наблюдается несколько иная картина. Участки уплотнения легких по типу «матового стекла» обычно расположены с двух сторон симметрично (но иногда диффузно и неравномерно). Уплотнения преобладают в прикорневых областях легких, а диффузные изменения — в верхних и нижних отделах. Для пневмоцистной пневмонии, как и для вирусной, ассоциированной с COVID-19, характерны эффект консолидации и симптом «лоскутного одеяла», но на томограммах легких видны и другие признаки: воздушные кисты, пневмоторакс.
Отдельную группу заболеваний представляют идиопатические интерстициальные пневмонии, причину которых не удается установить. Помимо «матового стекла» на сканах КТ легких можно обнаружить симптом «сотового легкого», бронхоэктазы, ретикулярные изменения. Идиопатические пневмонии требуют гистологического обследования.
На основании данных компьютерной томографии легких и анамнеза пациента врач-рентгенолог сможет определить поражение легких, характерное для пневмонии. В рамках дифференциальной диагностики учитывается плотность и форма «матовых стекол», их количество, в целом оценивается рисунок. Однако определить возбудителя пневмонии и тактику лечения можно после дополнительной лабораторной диагностики.
Диагностика глиозных изменений головного мозга
Наличие небольших одиночных очагов глиоза в головном мозге, как правило, долго никак не проявляет себя, и пациент может долгое время не подозревать о возникновении патологии. Заметить глиозные очаги можно только при проведении обследования головного мозга по другим причинам.
При наличии множественных, крупных глиозных образований появление характерной симптоматики неизбежно. При наличии таких признаков как головные боли, скачки артериального давления, головокружения, повышенная утомляемость, расстройства интеллекта, нарушения речи, слуха, зрения, парез, выраженные психические расстройства и т.п. необходимо обязательно пройти сканирование на магнитно-резонансном томографе.
МРТ является главным инструментом, приоритетным методом, позволяющим определить наличие глиозных изменений в головном мозге, определить их количество, оценить размер и сроки образования, масштаб гибели нейронов.
Соединительная ткань имеет особую структуру, поэтому отличается от других видов мягких тканей особым типом сигнала, поэтому именно мрт позволяет точно установить очаги глиоза в различных структурах мозга. На снимках МРТ они выглядят как участки светлого цвета неправильной формы. В зависимости от вида глиоза они могут быть в виде волокон, островков, пятен, которые располагаются в определенных зонах головного мозга (вдоль сосудов, пораженных атеросклерозом), под оболочками ГМ, на внутренней оболочке желудочков, хаотично или упорядоченно.
Еще одно достоинство магнитно-резонансного сканирования мозга – возможность не только установить сам факт наличия глиозных изменений, но и установить их причину. На снимках будут четко видны зоны мозга с недостаточностью питания вследствие нарушения проходимости сосудов, закупоренных атеросклеротическими бляшками, участки гематомы, воспалительные процессы, новообразования (кисты, опухоли). Метода, позволяющего заменить уже сформировавшуюся соединительную ткань на новые нервные клетки, пока не существует в медицине. Однако, МРТ здесь сыграет важную роль – позволит установить причину развития данного заболевания для того, чтобы устранить провоцирующий фактор и предотвратить усугубление ситуации.
Определение
Цереброваскулярные заболевания – это группа заболеваний головного мозга, обусловленных патологическими изменениями и очаговой дисфункцией вещества головного мозга из-за недостаточной снабжаемости тканей кислородом и питательными веществами. Различают острые и хронические, ишемические и геморрагические процессы.
В 1987 году Хачинский предложил понятие лейкоареоза (от греческого leuko = белый и araios = разрежение) для того, чтобы дать определение нарушениям в белом веществе головного мозга на снимках КТ и МРТ исследований. Повреждения могут быть точечные или более широкие: очаговые и расплывчатые. С этим термином не было предложено клинических или патологических соотношений, поэтому речь идет всего лишь о термине для описания анормальных, довольно часто встречающихся изображений. То есть речь идет о типе нейроизображения, с которым могут быть связаны разные клинические и патологические ситуации, разнородные по типу морфологических нарушений.
Белое вещество получает подпитку благодаря сложной системе микроваскуляризации головного мозга, которая состоит из маленьких пронизывающих артериол, берущих начало из основных артерий головного мозга. Речь идет о заключительных артериях большой длины и маленького размера. Из-за этого белое вещество возле желудочков (в перивентрикулярном пространстве) становится зоной ограниченной васкуляризации, что делает ее особенно склонной к ишемии. Сужение и уменьшение кровотока в артериолах может привести к снижению поступления крови в определенную зону и через некоторое время привести к появлению лейкоареоза.
Развитие лейкоареоза обычно следует по определенному сценарию. Сначала наблюдаются перивентрикулярные поражения возле границ боковых желудочков (Рис.1), затем, в зависимости от тяжести проблемы, образуются новые очаги вокруг первоначальных повреждений (Рис.2).
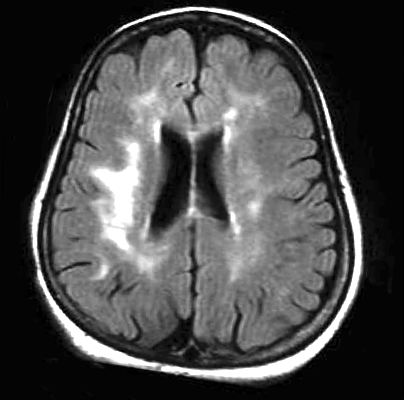
Рис.1
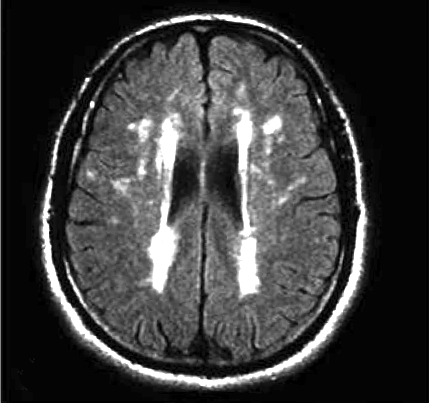
Рис.2
Очаговые изменения дистрофического характера
Помимо изменений дисциркуляторного характера, заболеванием, обладающим схожими симптомами, являются единичные очаговые изменения вещества мозга дистрофического характера вследствие недостатка в питательных веществах. Этой болезни подвержены люди, пережившие травму головы, страдающие ишемией, шейным остеохондрозом в стадии обострения и пациенты, в которых диагностировали доброкачественную или злокачественную опухоль головного мозга. По причине того, что сосуды, снабжающие определенный участок мозга, не могут в полном объеме выполнять свои функции, ткани на этом участке не получают всех необходимых питательных веществ. Результат такого «голодания» нервных тканей — головные боли, головокружения, снижение интеллектуальных способностей и работоспособности, а на заключительных стадиях возможны деменция, парезы, параличи.
Врожденные инфекции Внутричерепные кальцификации распространены у пациентов с врожденными инфекциями, но их внешний вид не является специфическим, поскольку они отражают дистрофические кальцификации, подобные любой хронической черепно-мозговой травме.
Интересно, что кальцификация у пациентов, инфицированных токсоплазмозом, может быть разрешена после лечения. Врожденная герпетическая инфекция связана с таламической, перивентрикулярной и точечной кортикальной или обширной гидральной кальцификацией. При цистицеркозе кальцификация наблюдается у мертвой личинки, и типичным проявлением является малая кальцинированная киста, содержащая эксцентричный кальцинированный узел, который представляет мертвый сколекс. Наиболее распространенными местами для кальцификации являются субаракхоидные пространства в выпуклостях, желудочках и базальных цистернах и паренхиме головного мозга, особенно в серо-белой материи.
Несмотря на серьезность данных заболеваний и сложность в их диагностике, каждому человеку под силу существенно снизить риск возникновения у себя очагового изменения вещества мозга. Для этого достаточно отказаться от вредных привычек, вести здоровый и активный образ жизни, избегать переутомления и стрессов, употреблять полезную и здоровую пищу и 1-2 раза в год проходить профилактический медицинский осмотр.
Лечение и прогноз
Туберкулез приводит к кальцинированной паренхиматозной гранулемате у 10-20% пациентов; менингиальные кальцификации гораздо реже. Воспалительные поражения Саркоидоз включает в себя лептоменинги, гранулемы гипофизарного стебля и зрительный перекресток. Кальцинированные саркоидные гранулемы также можно увидеть в гипофизе, парах, гипоталамусе и перивентрикулярном белом веществе. Системная красная волчанка, связанная с церебральными кальцификациями в базальных ганглиях, таламусе, мозжечке и центральной полуовале.
Опухоли Обычно кальцинированные внутричерепные опухоли включают олигодендроглиомы, низкосортные астроцитомы, краниофарингиомы, менингиомы, опухоли шишковидной железы и эпендимомы. В некоторых случаях наличие и картина кальцификации могут быть по существу патогномоническими, как в случае олигодендроглиомы и краниофарингиомы. Наличие или отсутствие кальцификаций не связано с доброкачественной или злокачественной опухолью. У дермоидных и эпидермоидных опухолей наблюдается периферическая пунктирная кальцификация, тератомы показывают внутреннюю кальцификацию.
Глиоз: причины и механизмы развития
Глиальная ткань – это одна из трех разновидностей тканей головного мозга (наряду с нейрональной и эпендимальной), которая по сути является соединительной тканью, в норме она составляет около 40% объема ГМ. Ее функция –сохранение самой структуры головного мозга, обеспечение поступления питательных веществ к главным клеткам мозга — нейронам, а также физическая защита нейронов и придание им определенного положения. По мере того, как нейроны гибнут в результате естественных или патологических причин, они замещаются глиозной тканью.
Глиозом называется патологическое разрастание глиозной ткани, появление крупных единичных или множественных очагов соединительной ткани (по виду они напоминают рубцы) в структурах головного мозга. Глиозные клетки, хоть и замещают погибшие клетки-нейроны, однако не могут в полной мере выполнять их функции, поэтому в результате недостатка механизмов передачи нервных импульсов развивается неврологическая симптоматика
Появление глиозных очагов приводит к тому, что нарушается нормальное функционирование мозга – у пациента ослабевает внимание и память, нарушаются умственные процессы, речь и движения становятся неуверенными
Такие нарушения неизбежны в результате естественного старения организма, однако встречаются случаи преждевременного патологического разрастания глиозных очагов в структурах головного мозга людей молодого и среднего возраста. В исключительно редких случаях у человека может наблюдаться врожденное замещение нейронов глиальными клетками.
Природа возникновения глиозных изменений головного мозга может быть разной. К ускоренной гибели нейронов и разрастанию соединительной ткани могут приводить заболевания мозга, такие как эпилепсия, энцефалит, рассеянный склероз, также причинами глиоза могут стать сосудистые нарушения, гипертония, анемия, травмы и отеки головного мозга. Провоцирующими факторами являются: наследственность, пожилой возраст, чрезмерное употребление жирной пищи и неправильный образ жизни в целом.
Диагностика фоновых и предраковых заболеваний шейки матки
На консультации врач побеседует с вами, посмотрит результаты предыдущих исследований (приносите с собой на прием все врачебные документы, имеющиеся у вас на руках и связанные с женским здоровьем), проведет осмотр с целью выявления изменений состояния слизистой. Более подробно увидеть ситуацию доктору поможет видеокольпоскопия. Во время осмотра врач сделает мазки для ПАП-теста и исследования флоры. При необходимости будет проведена биопсия для последующей гистологии. Гинекологическим пациенткам проводится также УЗИ трансвагинальным датчиком, а также ультразвуковое исследование молочных желез. Вам назначат анализы – общий анализ крови, анализ крови на гормоны, а также анализ мочи.
По результатам диагностики врач ставит диагноз и принимает решение в пользу того или иного метода лечения.
Диета
Поражения отдельных участков мозга – это не редкость
Как было сказано выше, для того чтобы устранить такую патологию, очень важно принимать комплексные меры. Также потребуется наладить свой рацион, ведь от того, что мы едим, напрямую зависит то, как мы себя чувствуем
Очень важно включить в свой рацион продукты, богатые витаминами В, С и РР. Также полезно употреблять пищу, богатую магнием и калием
Если у пациента нарушен жировой обмен, то специалисты рекомендуют употреблять в пищу продукты, способные расщеплять жиры. В первую очередь сюда стоит отнести чеснок и лук. Постарайтесь ежедневно употреблять крупы, так как они очень хорошо укрепляют стенки сосудов. Также как минимум два раза в неделю употребляйте в пищу морепродукты.
На ранних стадиях этого заболевания достаточно пересмотреть свои образ жизни и питание, выбрав более щадящие режим и диету. В рационе советуют снизить потребление животных жиров, а лучше полностью заменить их растительными. Следует употреблять рыбу и морепродукты вместо жирного мяса, урезать количество соли в рационе. Большую пользу принесут свежие овощи и фрукты.








