Атеросклероз аорты: диагностика и лечение
Содержание:
- Введение
- Диагностика
- Лечение кардиосклероза
- Хирургическое лечение
- Лечение атеросклероза сосудов сердца
- Что такое атеросклероз
- Филиалы и отделения, в которых лечат саркомы мягких тканей
- Диагностика фиброза клапанов сердца
- Профилактика осложнений
- Возможны ли последствия?
- Атеросклероз аорты: диагностика
- V. Часто встречающиеся саркомы мягких тканей
- Методы лечения атеросклероза
- Поэтапно дегенеративные поражения выглядят так:
- Реабилитация после проведённого лечения
- Лечение Митрального стеноза (стеноза митрального клапана):
- Симптомы атеросклероза
Введение
Дисплазия соединительной ткани (ДСТ) – наследственные нарушения мультифакториальной природы, объединенные в синдромы и фенотипы на основе общности внешних и/или висцеральных признаков и характеризующиеся многообразием клинических проявлений: от доброкачественных субклинических форм до развития полиорганной и полисистемной патологии с прогредиентным течением. Диспластические изменения могут быть обусловленными и воздействием экзогенных факторов: неблагоприятной экологической обстановки, неадекватного питания и стрессов. В формировании ДСТ доказанной считается роль нарушений магниевого обмена в организме .
Частота пролапса митрального клапана (ПМК) как варианта ДСТ варьируется в популяции в пределах от 1,8 до 38 % в зависимости от метода обследования, используемых критериев диагностики и обследуемого контингента . Среди пациентов с ПМК преобладают женщины, особенно в возрасте 20–29 лет, у мужчин ПМК чаще отмечается в 30–39 лет.
Вопрос о развитии разнообразных серьезных осложнений среди больных ПМК крайне актуален, т. к. это лица молодого и трудоспособного возраста. Самым грозным осложнением является внезапная смерть, частота которой составляет 1,9 : 10000
Этот показатель намного меньше смертности от других сердечно-сосудистых заболеваний, но с учетом высокой распространенности ПМК в популяции данная проблема является чрезвычайно важной . В большинстве случаев внезапная смерть связана с предшествующей желудочковой тахикардией или с острой левожелудочковой недостаточностью вследствие разрыва хорд
К факторам риска внезапной смерти при ПМК относят женский пол, гемодинамически значимую митральную регургитацию III–IV степеней, удлинение интервала QT, нарушения реполяризации, ЭхоКГ-критерии миксоматозной дегенерации створок митрального клапана, наличие в анамнезе синкопе, а также случаи внезапной смерти среди родственников .
Следующее место по степени тяжести занимают различные неврологические осложнения, особенно такие опасные, как преходящие нарушения мозгового кровообращения и ишемические инсульты. Установлено, что при ПМК частота ишемического инсульта составляет 2–5 %, а транзиторные ишемические атаки выявляют среди 20 % больных . С другой стороны, у больных с ишемическим инсультом ПМК был обнаружен в 8,4–38,0 % случаев .
Считается, что причиной неврологических осложнений ПМК является тромбоэмболия миксоматозно измененных створок митрального клапана, которая служит основой формирования микро- и макротромбов и/или изменения системы гемостаза .
У 3,6–6,0 % пациентов с ПМК развивается инфекционный эндокардит, вероятно связанный с миксоматозной дегенерацией пролабирующих створок митрального клапана .
Установлено, что выраженность клинической симптоматики у пациентов с ПМК помимо дисфункции вегетативной нервной системы (ВНС) зависит и от дефицита магния . Отмечено, что дефицитом магния при ПМК обусловлены такие симптомы, как сердцебиение, боль в левой половине грудной клетки, парестезии и липотимия, выраженность которых существенно уменьшалась после лечения препаратами магния . При ПМК гипомагниемия играет важную этиопатогенетическую роль в развитии аритмий сердца , особенно желудочковых экстрасистолий, и удлинении интервала QT , нейропсихических нарушений, утомляемости, депрессии , низкой толерантности к физической и эмоциональной нагрузке , тромбоэмболических осложнений . В литературе имеются сведения о том, что дефицит магния способствует повышению уровня катехоламинов плазмы крови .
В настоящее время содержание магния определяют в биологических жидкостях (крови, моче), биопсийном материале (скелетной мускулатуре), волосах .
Термин “гипомагниемия” отражает уменьшение концентрации магния в плазме крови менее 0,7 ммоль/л . Показано, что гипомагниемия у больных ПМК ассоциируется с повышенной экспрессией антигена Bw35 системы HLA, носители которого характеризуются патологическим ответом на вирус гриппа с низкой цитотоксичностью . Отмечается обратно пропорциональная связь повышенного титра антител с концентрацией магния в эритроцитах. Доказано, что при ПМК на фоне дефицита магния повышена частота инфекционных заболеваний, возбудителем которых является Candida albicans . Установлено, что наблюдаемый при ПМК дефицит магния приводит к повышению уровня гистамина в крови, обладающего иммуносупрессивным действием .
Диагностика
Кроме анамнеза с указанием на болезни сердца и другие патологии, врачу важен осмотр и типичные жалобы пациентов. Но основными методами диагностики кардиосклероза являются:
- УЗИ сердца с оценкой его сократимости, строения, размеров и формы,
- доплерография сосудов с оценкой кровотока по коронарным сосудам, участков ишемии миокарда, состояние клапанов сердца и т.д.,
- ЭКГ с изменениями в проводящей системе, наличие инфарктов свежего происхождения или в рубцовой стадии с их точной локализацией.
- рентген сердца с нескольких проекциях, для визуальной оценки его размера и состояния.
- КТ и МРТ сердца с обнаружением участков измененного миокарда.
Лечение кардиосклероза
Диагностикой и лечением кардиосклероза занимаются терапевты и кардиологи, иногда к ним присоединяются кардиохирурги — при необходимости коррекции изменений путем операций.
К сожалению, лекарств и методик лечения, которые бы заставили соединительную ткань вновь трансформироваться в мышечную – не существует. Поэтому лечение направлено на поддержание в работоспособном состоянии оставшегося миокарда и остановку разрастания соединительной ткани.
Кроме того, при кардиосклерозе необходимо лечение имеющихся нарушений сердца, вызванных болезненным процессом:
- терапия миокардитов, дистрофии миокарда и атеросклероза,
- лечение, направленное на устранение ишемии миокарда,
- прием препаратов для нормализации сердечного ритма (кордарон, амиодарон, ритмонорм и другие),
- препараты для активации и улучшения обменных процессов в миокарде (коргликон, допамин,симдакс, актовегин, кардионат и другие).
- диетические ограничения – пониженное количество соли и сахара, низкоуглеводная диета, уменьшение постребления холестерин-содержищих продуктов с целью профилактики атеросклероза,
- ограничение нагрузок при перенапряжении мышцы сердца,
- хирургическая коррекция аневризм, вживление кардиостимулятров при нарушениях ритма и т.д.
Хирургическое лечение
При значительных поражениях артерий сердца врач назначает хирургическую операцию. Вмешательства выполняют в плановом порядке, а при острой коронарной недостаточности и на ранних стадиях инфаркта экстренная операция помогает спасти жизнь.
Шунтирование — открытая операция, которая выполняться с использованием синтетического протеза или другого сосуда, которые позволят кровотоку обойти пораженное место.
Коронарная ангиопластика и стентирование — эндоваскулярное вмешательство, которое проводится под местным наркозом без разрезов. Операция малотравматична для пациента. Первый катетер доктор через прокол в сосуде ноги или руки вводит в артерию с атеросклеротической бляшкой, а второй, с баллончиком на конце, вставляет в сужение коронарной артерии. Катетер с баллончиком раздувается и приводит к увеличению просвета. В суженный сегмент хирург устанавливает стент, который будет поддерживать артерию в раскрытом состоянии.
Лечение атеросклероза сосудов сердца
Метод лечения атеросклероза сосудов сердца зависит от степени поражения сосудов и тех рисков, которые заболевание представляет в каждом конкретном случае. Часто, чтобы остановить развитие заболевания, достаточно отказаться от вредных привычек, начать правильно питаться и регулярно выполнять физические упражнения. Не исключено, что понадобится медикаментозное лечение или хирургическое вмешательство.
С атеросклерозом борются с помощью:
- Препаратов, снижающих уровень холестерина. Например, фибратов и статинов. Они снижают уровень “плохого” холестерина — липопротеинов низкой плотности — и повышают “хороший” холестерин — липопротеины высокой плотности. В результате этого процесс жировых накоплений в артериях останавливается.
- Антитромбоцитарных веществ. Например, аспирина. Он препятствует склеиванию тромбоцитов в пораженных артериях, снижая вероятность формирования тромбов.
- Бета-блокаторов. Обычно назначаются при лечении ишемии сердца и стенокардии. Ослабляют частоту пульса и понижают артериальное давление, тем самым уменьшая сердечную нагрузку и боли в груди. Бета-блокаторы сводят к минимуму риск развития инфаркта миокарда и связанных с ритмом сердца проблем. О том, какие еще медикаменты используют при лечении стенокардии, читайте здесь.
- Ингибиторов АПФ. Ингибиторы ангиотензинпревращающего фермента уменьшают артериальное давление и положительно влияют на артерии сердца, в результате чего развитие атеросклероза останавливается и снижается риск повторного появления сердечного приступа.
- Блокаторов кальциевых каналов — понижают артериальное давление.
- Диуретиков. Мочегонные средства борются с высоким артериальным давлением.
Если у вас есть сопутствующие заболевания, увеличивающие риск развития атеросклероза (например, сахарный диабет), врач пропишет дополнительные лекарства.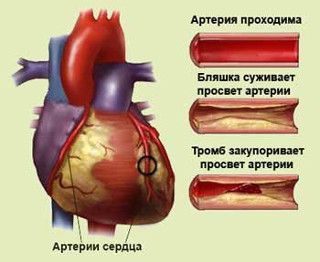
Что такое атеросклероз
Осложнения атеросклероза чаще всего приводят к госпитализации и преждевременной смерти
Для осознанной борьбы с болезнью важно понимать основы ее течения
Существует несколько теорий развития болезни. Принятая в современной медицине гипотеза говорит о сочетании исходного повреждения сосуда с повышенным уровнем холестерина крови.
В норме внутренняя поверхность артерии абсолютно гладкая. К ней не могут прикрепиться тромбоциты, гранулы жира или бактерии. Повреждение эндотелия (именно так называется внутренняя оболочка артерий) чаще всего происходит на фоне:
- повышенного артериального давления,
- повышенной концентрации глюкозы крови,
- курения,
- алкоголизма,
- инфекционных болезней и прочее.
Даже нормальный уровень жиров крови на фоне травм эндотелия приводит к формированию бляшек. Повышение же уровня липопротеидов крови делает это процесс более интенсивным.
Жировая бляшка в сосуде все время растет, к ней прилипают тромбоциты. Диаметр сосуда часто сокращается и в конце концов блокируется липидными массами и тромбом.
Филиалы и отделения, в которых лечат саркомы мягких тканей
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, лекарственного и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Отдел торакоабдоминальной онкологии МНИОИ им. П. А. Герцена — филиал ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделом д.м.н. Рябов Андрей БорисовичКонтакты: (495) 150 11 22
Отделение комбинированного лечения опухолей костей, мягких тканей и кожи МРНЦ имени А.Ф. Цыба — филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделения: Александр Александрович Курильчик
Контакты: 8 (484) 399 31 30
Диагностика фиброза клапанов сердца
В том случае, когда фиброз выражен незначительно и протекает без выраженной симптоматики, врач может опираться на эти незначительные проявления и на данные осмотра, чтобы назначить пациенту определенный план дообследования. Обычно назначаются рутинная диагностика (анализы крови, мочи, ЭКГ), и инструментальные методы исследования. К ним относятся следующие:
УЗИ сердца – наиболее информативное исследование, так как позволяет визуализировать мельчайшие внутренние структуры в сердце и достоверно оценить степень фиброза, степень сужения клапанного кольца или степень регургитации. Также оценивается сократительная функция левого желудочка и фракция выброса, то есть то количество крови, которое поступает в аорту фактически, и насколько оно отличается от должного количества.

- Рентгенография органов грудной клетки. Информативна при венозном застое в легочной ткани, при изменении конфигурации сердца, например, при увеличении предсердия или желудочка. Опытный врач-рентгенолог всегда может сказать, за счет какой камеры предположительно расширена сердечная тень на снимке.
- Коронароангиография (КАГ, или так называемая “коронарка”) проводится не всем пациентам, а только тем, кто планируется на оперативное лечение по протезированию клапана. Кроме этого, КАГ показана пациентам с сопутствующей ИБС, но тут выявляются соответствующие показания.
Любой из методов исследования назначается врачом по результатам очного осмотра. Бывает так, что пациент отмечает характерные жалобы на слабость, утомляемость, одышку и др, а врач не видит у него показаний для обследования, так как подобные симптомы могут быть обусловлены чем угодно, начиная от синдрома хронической усталости и перегрузки на рабочем месте, до патологии нервной системы. В таком случае пациент может выполнить электрокардиограмму и УЗИ сердца за свой счет в платных клиниках, хотя бы даже для самоуспокоения, так как вреда от данных методик точно не будет.
Профилактика осложнений
Своевременно обнаружить болезнь и активно противостоять ее развитию помогают профилактические осмотры. Любые неполадки в организме должны быть поводом для обращения к врачу, который расскажет, как лечить атеросклероз аорты.
Основой любого лечения является диагностика. Назначенные кардиологом методики помогают уточнить какой степени атеросклероз, что делать для его коррекции и терапии.
На всех стадиях болезни важен контроль артериального давления, уровня глюкозы и липидов крови. Этому способствует гармоничная диета, прием предписанных медикаментов, разумный уровень физической активности.
Если симптомы и данные методик обследования говорят о серьезном риске осложнений, пациенту рекомендуется наиболее эффективное решение — хирургия. При аневризме проводится протезирование аорты, при стенозе — установка специальных стентов или протезирование сосуда.
Конечно, то, как лечить атеросклероз аорты, во многом зависит и от потребностей пациента: одним достаточно возможности вставать с постели, другие хотят заниматься бегом или плаванием.
Обращаясь к врачам нашего центра, Вы можете быть уверены: назначенные обследования и лечение соответствуют международным протоколам и стандартам. В клинике есть современное оборудование и доктора, прекрасно понимающие чем опасен атеросклероз аорты и как его можно устранить.
Возможны ли последствия?
Да, при фиброзе сердца с большой долей вероятности рано или поздно возникают неблагоприятные последствия. Вероятность их возникновения определяется причиной, по которой изначально возник фиброз. Так, формирование пороков сердца после перенесенного ревматизма встречается чаще, чем формирование недостаточности или стеноза, вследствие ишемии миокарда и перенесенного инфаркта. Опять же, атеросклероз стенок аорты с отложением в них кальция чаще приводит к формированию неревматического порока сердца, чем перенесенный миокардит, к примеру
Поэтому спрогнозировать, разовьется ли стеноз или недостаточность клапана после того или иного заболевания, можно, но с большой осторожностью
Атеросклероз аорты: диагностика
Диагностика начинается с консультации
Наш специалист уделит вам столько времени, сколько потребуется, чтобы собрать всю необходимую информацию: на что именно вы жалуетесь, есть ли у вас сопутствующие заболевания, болел или болеет кто-нибудь из ваших близких родственников атеросклерозом или другими заболеваниями сердечно-сосудистой системы.Общий осмотр, который врач проведет на приёме, поможет выявить или исключить различные признаки атеросклеротического поражения сосудов, например, отеки, трофические язвы, снижение или увеличение веса и ряд других признаков.Аускультация (прослушивание) сосудов сердца и аорты поможет выявить или исключить шумы, нарушения пульсации артерий и другие показатели.Анализ крови поможет уточнить уровень холестерина, липопротеидов низкой плотности, триглицеридов.УЗДГ позволит выявить признаки атеросклероза аорты: ее уплотнение, расширение в брюшном или грудном отделах, аневризмы, кальциноз.УЗДГ сосудов почек позволит выявить или исключить наличие бляшек в почечных артериях.УЗДГ сосудов нижних конечностей, аорты, сонных артерий помогут определить, насколько снижен магистральный кровоток в них, а также выявить атероматозные бляшки и тромбы в просветах сосудов.Если потребуется, врач направит вас на коронарографию, которая поможет точно оценить состояние коронарных артерий.Обратите внимание: только такая всесторонняя диагностика поможет поставить точный диагноз, оценить степень поражения сосудов и подобрать оптимальное лечение, которое действительно поможет вам.Запишитесь на приём прямо сейчас
V. Часто встречающиеся саркомы мягких тканей
1. Злокачественная фиброзная гистиоцитома (ЗФГ) является наиболее часто встречающейся саркомой мягких тканей. Возникает в возрастной группе 50—70 лет. Морфологически характеризуется большой клеточностью и плеоморфизмом, имеет очень агрессивное течение. Миксоидный вариант (в настоящее время миксофибросаркома) течет менее агрессивно.
2. Рабдомиосаркома — различают 3 типа: плеоморфная, альвеолярная и эмбриональная. Эмбриональная является наиболее часто встречающимся гистологическим подтипом у детей. Это системное заболевание, и после постановки диагноза лечение начинается с системной химиотерапии, далее — оперативный этап или лучевая терапия для достижения локального контроля с последующей послеоперационной химиотерапией. Плеоморфный вариант обычно возникает во взрослом возрасте, отличается плохим прогнозом и крайне низким процентом излечения.
3. Липосаркома — миксоидная липосаркома является аналогом липосарком 2-й степени злокачественности, характеризуется вялотекущим течением и может метастазировать в мягкие и жировые ткани различных локализаций и брюшную полость. Плеоморфная липосаркома — это опухоль 3-й степени злокачественности (G3), возникает, как правило, на конечностях и метастазирует в легкие.
4. Лейомиосаркома возникает из гладкомышечных клеток, может локализоваться в любой части организма, беря начало из гладкомышечных клеток сосудистой стенки. Наиболее часто возникает в матке или органах ЖКТ. Лейомиосаркомы ЖКТ редко отвечают на химиотерапию, в то время как лейо-миосаркомы матки чувствительны к ифосфамиду с доксорубицином и комбинации гемзара с таксотером. Лейомиосаркомы кожи и подкожно-жировой клетчатки относятся к достаточно доброкачественным опухолям, не метастазируют и лечатся только хирургическим методом.
5. Синовиальная саркома. Гистологически выделяют 2 вида — монофазная и бифазная. Обычно возникает на конечностях, однако может быть также на туловище, брюшной стенке или внутренних органах. Отличается агрессивным ростом и хорошей чувствительностью к химиотерапии. В 1/3 случаев на рентгенограммах обнаруживают кальцинаты.
6. Нейрофибросаркома — злокачественная опухоль оболочек периферических нервов, или злокачественная шваннома. Часто возникает у пациентов с болезнью Реклингаузена. В 50% возникает у больных с нейрофиброматозом.
7. Ангиосаркома — опухоль сосудистого происхождения. Лимфангиосаркомы встречаются редко, часто бывают вторичными после мастэктомии из-за хронического лимфостаза. Гемангиосаркомы могут возникать в любых частях тела, но наиболее часто встречаются в коже и поверхностных мягких тканях головы и шеи.
8. Гемангиоперицитома встречается крайне редко, характеризуется вялотекущим ростом и местным рецидивированием. Гистологически обладает сходством с синовиальной саркомой.
9. Альвеолярная саркома мягких тканей. Клеточная природа происхождения неизвестна. Во взрослом возрасте опухоль наиболее часто выявляется в толще мышц бедра, в детском возрасте, как правило, — в области головы и шеи.
10. Эпителиоидная саркома чаще встречается в виде опухолевого образования дистальных отделов конечностей, исходя из апоневротических структур. Высока частота метастазирования в кожу, ПЖК, жировую ткань, кости и лимфатические узлы. Местные рецидивы обычно возникают выше места предыдущей операции (рис.2).
Методы лечения атеросклероза
Эффективное лечение атеросклероза должно быть комплексным и включать в себя
как медикаментозные, так и немедикаментозные методы.
Медикаментозная терапия
Медикаментозное лечение при атеросклерозе в первую очередь направлено на
снижение синтеза холестерина организмом пациента, уменьшение его
внутриклеточного содержания, усиление выведения холестерина и его метаболитов
из организма, торможение абсорбции холестерина в кишечнике.
Немедикаментозные методы лечения
Немедикаментозное лечение атеросклероза направлено на устранение модифицируемых факторов заболевания. Прежде всего, это:
отказ от курения и злоупотребления алкоголем;
нормализация массы тела;
правильное питание. Необходимо сократить употребление пищи с высоким содержанием холестерина (от жирной и жареной пищи желательно отказаться). Оптимальное меню должно содержать значительное количество овощей и фруктов, богатых клетчаткой и витаминами. А мясо можно (и нужно) заменить рыбой;
повышение физической активности. Физические нагрузки необходимы, но они должны быть дозированными (согласованными с врачом)
Также важно следить, чтобы организм получал при этом достаточно кислорода (оптимально заниматься физкультурой на свежем воздухе);
исключение конфликтных ситуаций и переутомления (антистрессовая психотерапия).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Поэтапно дегенеративные поражения выглядят так:
- в хряще снижается количество влаги – он теряет функциональность;
- хондроциты в хрящевой ткани частично погибают и не восстанавливаются;
- уменьшается количество протеингликонов – в основном хондроитина;
- нарушается кровообращение в суставных концах костей;
- изменяется биохимический состав синовиальной жидкости;
- хрящ еще больше испытывает дефицит влаги, теряет эластичность, становится менее устойчивым;
- в суставе нарушается баланс процессов повреждения и восстановления – в сторону повреждения;
- стартуют дегенеративные поражения – начинается артроз.
Весь процесс отнимает годы. Человек не догадывается о том, что его суставы повреждены и деградируют. На определенных этапах еще можно приостановить разрушения, восстановить водный баланс с помощью протеза синовиальной жидкости. Иногда достаточно увеличить до нормы ежедневное потребление воды. Но, если артроз уже диагностирован, без лечения не обойтись.
Каждый бокал пива вместо стакана чистой воды – еще один шаг к артрозу
Реабилитация после проведённого лечения
Реабилитация после проведённого лечения требует комплексного подхода, в основе которого лежит изменение образа жизни:
- Соблюдение диеты. В раннем послеоперационном периоде или после завершения лучевой терапии возможен только приём жидкой или пюреобразной пищи. По мере заживления тканей полости рта возможен переход на полутвёрдую и твёрдую пищу. Желательно жевать на стороне, противоположной пораженной.
- В случае нутритивной недостаточности пациенту может быть назначено внутривенное или специализированное лечебное питание (например, Нутридринк). Нутритивная поддержка проводится при наличии хотя бы одного из указанных факторов: снижение массы тела за последние 6 месяцев на 10% и более, снижении показателей белков в биохимическом анализе крови, снижении индекса массы тела до значения менее 20. Указанные меры могут быть применены как до планируемого оперативного вмешательства, так и в период проведения химиотерапии и лучевой терапии. В послеоперационном периоде нутритивная поддержка должна проводиться в течение 7 и более суток.
- Рекомендуется обильное питьё. Если больные с опухолью нёба предъявляют жалобы на сухость во рту, показано назначение заменителей слюны (например, растворы с фосфатом кальция; гели, содержащие лизоцим, лактоферрин и пероксидазу), стимуляторов слюноотделения и вкуса (например, жевательная резинка с ксилитолом, леденцы с сорбитолом или ксилитолом), возможно применение пилокарпина.
- Гигиена полости рта. Чистка зубов будет допустима после заживления послеоперационных швов или разрешения лучевых повреждений. С целью соблюдения гигиены и зубов, и слизистых оболочек полости рта необходимо будет проводить полоскания или орошения. Применяются как раствор соды или антисептические растворы типа мирамистина, так и специальные бесспиртовые растворы. Полоскания должны проводиться не менее 4 раз в день, в том числе после каждого приёма пищи.
- Лечение лучевых повреждений. Лучевая терапия, как и любой другой метод лечения, имеет свои побочные эффекты, и в силу того, что подводится большая суммарная доза, они могут быть выражены значительно. Во время проведения лучевой терапии, а также по её завершению требуется соблюдение мер сопроводительного лечения: помимо вышеуказанных, пациенту назначается мазевая обработка кожи облучаемой области, после разрешения ранних лучевых повреждений — аппликации с растворами димексида нарастающих концентраций с целью предотвращения развития фиброза. В случае развития значительного повреждения слизистых оболочек назначается антибиотикотерапия, противогрибковые препараты с целью профилактики присоединения инфекции.
- В случае проведения химиотерапии – как самостоятельной, так и в комбинации с лучевой терапией, — может наблюдаться значительное падение показателей крови, поэтому необходим тщательный и регулярный контроль. Возможно применение стимуляторов гемопоэза для предупреждения перерыва в лечении или развития инфекционных осложнений.
- Восстановление речевой функции. Если операция выполнялась по поводу рака мягкого нёба, то в силу послеоперационного отёка речь может измениться. По мере заживления швов речевая функция восстановится самостоятельно, но в случае обширного поражения нёба и соответствующего объёма оперативного вмешательства для восстановления речи может потребоваться помощь логопеда.
- Глотание. Операция на нёбе, особенно мягком, может привести к нарушению глотания. Как до начала лечения, так и в его процессе пациентам назначается специальная профилактическая гимнастика и обучение тактике глотания. В случае значительного нарушения акта глотания пациенту может быть установлен назогастральный зонд для питания.
- Лечебная гимнастика может быть назначена для профилактики лимфостаза в области операции, а также для профилактики спазмов жевательных мышц.
Лечение Митрального стеноза (стеноза митрального клапана):
Бессимптомное течение не требует назначения лекарственных препаратов. При наличии клинических проявлении основными средствами консервативной терапии являются диуретики и бета-блокаторы. Нежелательно назначение вазодилататоров, так как вследствие невозможности увеличения сердечного выброса в ответ на снижение периферического сопротивления у больных развивается выраженная артериальная гипотензия, а рефлекторная тахикардия из-за укорочения диастолы ухудшает кровенаполнение левого желудочка и усиливает застой крови в левом предсердии и легочной артерии. Всем пациентам проводится профилактика рецидивов ревматизма и инфекционного эндокардита.
Пароксизмальная форма мерцательной аритмии, значительное увеличение в размерах левого предсердия, тромбоэмболии в анамнезе требуют регулярного приема непрямых антикоагулянтов (варфарин). При эпизодах тромбоэмболии показано назначение гепарина в сочетании с аспирином, клопидогрелем. При постоянной форме мерцательной аритмии лечение проводится по общим принципам.
Вынашивание беременности возможно при достаточной площади митрального отверстия (более 1,5 см2) и в отсутствие нарастания сердечной недостаточности, в противном случае показано ее прерывание. В исключительных случаях, например, при поздних сроках, возможно проведение беременным баллонной вальвулопластики и даже митральной комиссуротомии.
Показанием к хирургическому лечению служит уменьшение площади митрального отверстия меньше 1,2-1,0 см2, тяжелая легочная гипертензия — даже при бессимптомном течении, а также наличие рецидивирующих тромбоэмболии.
Хирургическое лечение стеноза митрального клапана. Операции по лечению стеноза митрального клапана были одними из первых операций на сердце. Производилась закрытая митральная комиссуротомия. Сросшиеся створки митрального клапана разрывались или рассекались. Эта операция выполняется и сейчас. Только в современных условиях она производится на так называемом «сухом» сердце в условиях аппарата искусственного кровообращения. Это позволяет подробно осмотреть митральный клапан, оценить его состояние. Если необходимо, может быть проведена пластика клапана.
Если клапан поврежден значительно, и исправить его невозможно, производят протезирование этого клапана с использованием искусственного механического клапана сердца. Молодым пациентам, особенно женщинам, возможно проведение щадящей операции. Это закрытая митральная комиссуротомия (рассечение швов) или баллонная дилатация (расширение) стенозированного атривентрикулярного отверстия. Операция производится через подключичную или другую артерию. Грудную клетку не открывают, аппарат искусственного кровообращения не применяют.
Смертность при оперативном лечении стеноза митрального клапана не превышает 0,5%. У четверти пациентов может возникнуть рестеноз (повторный стеноз). В таком случае производят протезирование митрального клапана. Смертность при протезировании митрального клапана составляет 3-5%. Результаты оперативного лечения хорошие.
Прогноз. Митральный стеноз, даже небольшой, склонен к прогрессированию вследствие рецидивов ревматизма, к которым такие больные очень склонны. Большинство больных погибают от осложнений и сердечной недостаточности. Хирургическое лечение улучшило прогноз, однако прогрессирование болезни с развитием рестеноза и других осложнений возможно и при отличных непосредственных результатах операции.
Трудоспособность. Больным митральным стенозом противопоказана работа, связанная с физическими или большими эмоциональными нагрузками, охлаждениями. При развитии осложнений больные, как правило, нетрудоспособны.
Симптомы атеросклероза
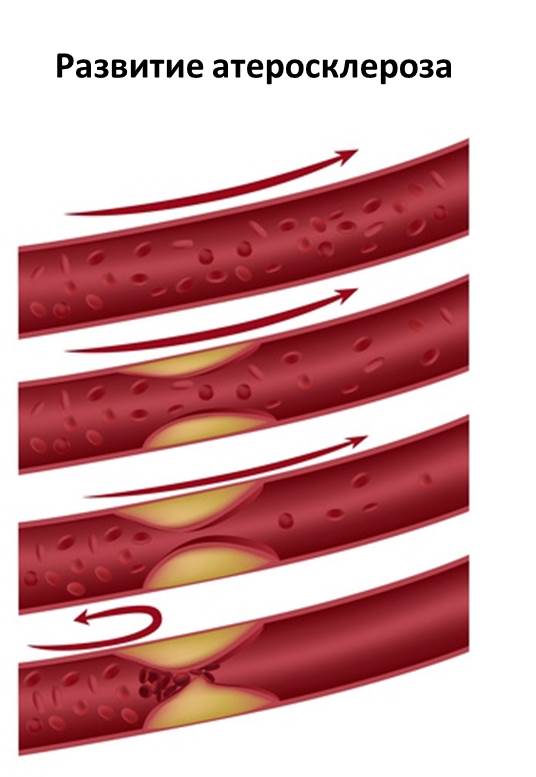
Данные последних исследований показывают, что атеросклеротическое поражение артерий может быть обнаружено у большинства людей в возрасте от 30-лет и старше. С возрастом риск развития атеросклероза возрастает. При этом мужчины страдают атеросклерозом в несколько раз чаще, чем женщины.
Проявления атеросклероза различаются, в зависимости от того, какие именно артерии наиболее пострадали.
Атеросклероз аорты (главного сосуда артериальной системы) обычно приводит к артериальной гипертензии (стойкому повышению артериального давления). Характерным признаком является, прежде всего, повышение систолического давления (то есть первого, большего числового показателя при измерении давления).
Атеросклероз сосудов сердца выступает основной причиной ишемической болезни сердца (ИБС). Наиболее распространенной формой ИБС является стенокардия, проявляющаяся в виде боли за грудиной, как правило, давящего характера, а также (в некоторых случаях) одышки, слабости, повышенного потоотделения. Атеросклероз собственных сосудов сердца может привести к развитию инфаркта миокарда, пороков сердца, сердечной недостаточности.
Атеросклероз сосудов головного мозга может проявляться такими симптомами, как ухудшение памяти, снижение внимания, головокружения, шум в ушах, нарушения сна. Полное перекрытие сосуда грозит ишемическим инсультом (отмиранием части ткани головного мозга вследствие нарушения кровоснабжения).
Симптомом атеросклероза сосудов нижних конечностей является перемежающаяся хромота. Перемежающаяся хромота – это боль в икроножных мышцах, заставляющая останавливаться при ходьбе. Стоит постоять и боль проходит, можно продолжать двигаться дальше. Дальнейшее развитие заболевания приводит к болям в икроножных мышцах в состоянии покоя и возникновению трофических язв.
Атеросклероз почечных артерий проявляется повышением артериального давления (также как и атеросклероз аорты).
Атеросклероз артерий верхних конечностей встречается довольно редко, проявляется как слабость в одной или обеих руках.
Атеросклероз является системным заболеванием, то есть при обнаружении атеросклеротического поражения артерий одной области весьма вероятно развитие атеросклероза и на других артериях.
Повышение артериального давления
Проявляется при атеросклерозе аорты и атеросклерозе почечных артерий.
Боль в груди
Проявляется при атеросклерозе сосудов сердца в виде боли за грудиной, как правило, давящего характера.
Одышка
Проявляется в некоторых случаях при атеросклерозе сосудов сердца.
Общая слабость
Проявляется в некоторых случаях при атеросклерозе сосудов сердца. Слабость может сопровождаться повышенным потоотделением. Больного «бросает в пот».
Нарушения сердцебиения
Также при атеросклерозе сосудов сердца могут наблюдаться нарушения ритма сердца, поэтому возникновение чувства ускоренного или неритмичного сердцебиения также может быть признаком атеросклероза.
Ухудшение памяти
Нарушение мозговой деятельности может проявляться в виде ухудшения памяти или снижения способности концентрировать внимание. Головокружения
Головокружения
Головокружение может быть одним из симптомов атеросклероза сосудов головного мозга.
Шум в ушах
Проявляется при атеросклерозе сосудов головного мозга.
Нарушения сна
Могут наблюдаться при атеросклерозе сосудов головного мозга.
Перемежающаяся хромота
Проявляется при атеросклерозе сосудов нижних конечностей. Пациент вынужден останавливаться при ходьбе из-за возникающей боли в икроножных мышцах. Для того, чтобы продолжить движение, необходимо постоять на одном месте и подождать, пока пройдет боль.
Слабость в руках
Слабость в одной или обеих руках может указывать на атеросклероз артерий верхних конечностей.








