Безболевая ишемия миокарда — как распознать и лечить ее?
Содержание:
- Диагностика ишемической болезни сердца
- ПРОГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ „НЕМОЙ» ИШЕМИИ МИОКАРДА
- Бессимптомная ишемия миокарда
- Симптомы
- Формы ИБС
- Прогноз
- Профилактика ишемической болезни сердца
- Ишемическая болезнь сердца
- Необходимые меры профилактики
- Рекомендации пациентам с ИБС
- Гипертоническая болезнь
- Диагностика
- Лечение
- Лечение ишемической болезни
- Факторы риска ИБС
- Какие виды ишемической болезни сердца существуют?
- Основные формы ишемической болезни сердца
- Факторы, увеличивающие риск развития ишемической болезни сердца
- Лечение ишемической болезни сердца
- Соблюдение диеты
Диагностика ишемической болезни сердца
От своевременного выявления недуга и верной постановки диагноза зависит успешность профилактических и лечебных мер.
Конечно же, первоначальным этапом диагностики ИБС является сбор и анализ жалоб больного. Далее следует осмотр, в ходе которого врач-кардиолог измеряет АД пациента, визуально оценивает его состояние (степень отечности, оттенок кожи, потливость, поведенческие особенности и пр.), прослушивает стетоскопом его сердце на предмет шумов, сбоев ритма и т.п.
Далее специалистом могут быть назначены следующие анализы и исследования:
- клинические и биохимические анализы крови;
- исследование крови на маркеры инфаркта миокарда;
- электрокардиография (ЭКГ);
- эхокардиография (Эхо-КГ);
- СМАД;
- ЭКГ с нагрузкой;
- коронароангиография (рентгеноконтрастное исследование коронарных артерий).
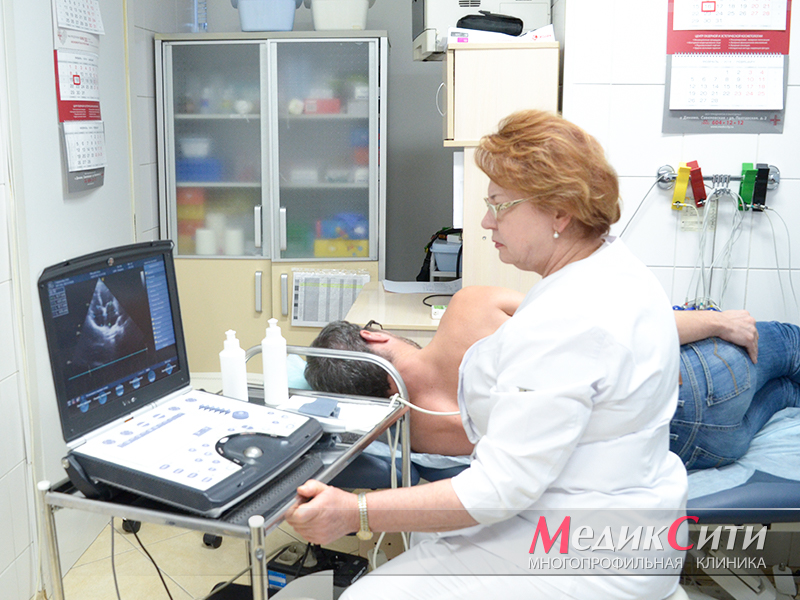
1
УЗИ сердца при ИБС
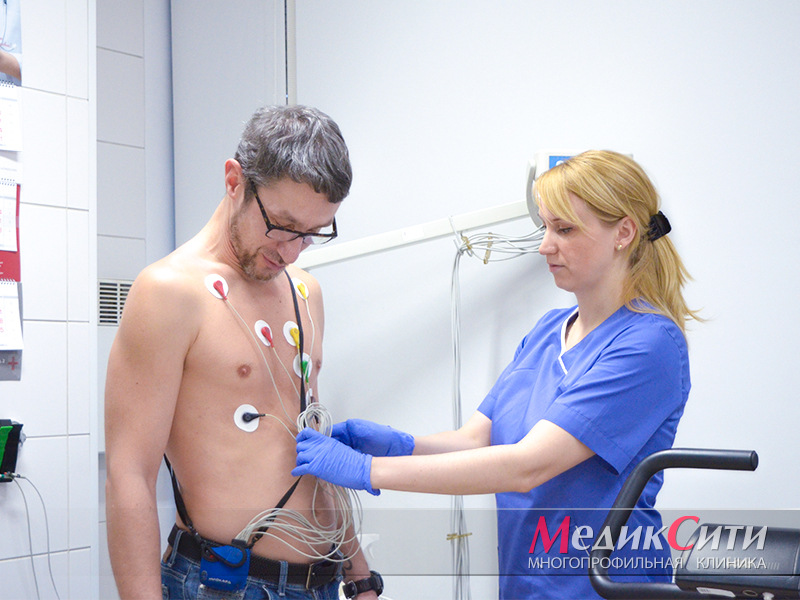
2
Диагностика ИБС в «МедикСити»
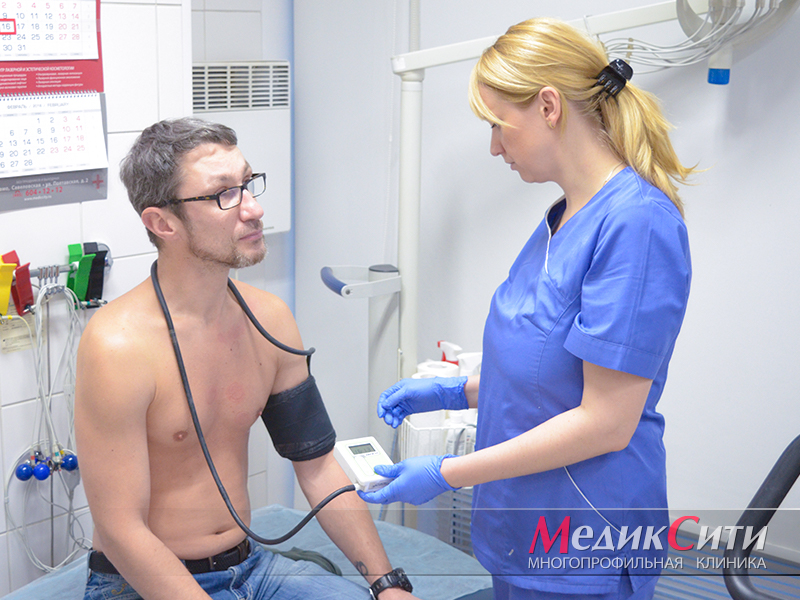
3
СМАД при ИБС
ПРОГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ „НЕМОЙ» ИШЕМИИ МИОКАРДА
Под «немой» ишемией миокарда подразумеваются бессимптомные типичные изменения сегмента ST у пациентов с диагностированной ИБС
В клинической практике важно различать такие категории пациентов с эпизодами „немой» ишемии миокарда: (1) „немая» ишемия миокарда у „бессимптомных» пациентов; (2) „немая» ишемия миокарда у пациентов после перенесенного инфаркта миокарда; (3) „немая» ишемия миокарда у пациентов с ИБС без инфаркта миокарда
Бессимптомная «ишемическая» депрессия сегмента ST регистрировалась при ХМ-ЭКГ у трети пациентов, перенесших инфаркт миокарда , и у 21–80% пациентов с хронической ИБС . Следует подчеркнуть, что количество безболевых эпизодов депрессии сегмента ST может в 3–4 раза превышать количество эпизодов стенокардии. Эпизоды безболевой ишемии миокарда больше всего характерны для больных, склонных к вазоспазму. Патогномоничным признаком трансмуральной ишемии считается элевация сегмента ST.
Объективным критерием тяжести течения ИБС и возможным предвестником риска инфаркта миокарда является «общий груз ишемии» (total ischemic burden), под которым подразумевается общая продолжительность эпизодов симптомной и бессимптомной ишемии миокарда на протяжении суток. Так, у больных стабильной стенокардией I функционального класса (ФК) он составляет менее 1%, II ФК — 1–4%, III ФК — 5–10%, IV ФК — более 10% общей продолжительности суток . Особое значение ХМ-ЭКГ имеет для диагностики „немой» ишемии миокарда у пациентов с сахарным диабетом. Установлено, что при сочетании сахарного диабета и ИБС значительно чаще регистрируются эпизоды бессимптомной ишемии, что, вероятно, обусловлено повреждением внутримиокардиальных нервных окончаний вследствие диабетической нейропатии. У 46,6% пациентов с инфарктом миокарда и сопутствующим сахарным диабетом при холтеровском мониторировании ЭКГ были выявлены эпизоды достоверных ишемических изменений сегмента ST, не сопровождавшиеся болевыми ощущениями на протяжении суток .
Бессимптомная ишемия миокарда
Как обструктивное поражение венечных артерий, так и ишемия миокарда часто могут протекать бессимптомно. Во время постоянного амбулаторного ЭКГ-мониторирования (холтеровское ЭКГ-мониторирование) у большинства больных с типичной хронической стабильной стенокардией при появлении загрудинных болей, возникающих во время повседневной физической активности, выявляются объективные признаки ишемии миокарда (смещение сегмента ST). Однако признаки ишемии миокарда у таких больных выявляются так же часто и при отсутствии приступа стенокардии. Кроме того, существует достаточно большое число больных с выраженными атеросклеротическими изменениями в венечных артериях, у которых смещение сегмента ST во время повседневной жизненной активности всегда возникает бессимптомно. Однако истинная распространенность такой полностью бессимптомной ишемии миокарда до сих пор неизвестна.
Широкое применение нагрузочных проб с регистрацией ЭКГ во время профилактических обследований сделало возможным выявление таких больных с бессимптомной болезнью венечных артерий, до этого остававшейся нераспознанной. Длительное наблюдение за молодыми военнослужащими показало, что у лиц с бессимптомной ишемией миокарда во время физических нагрузок имеется повышенный риск сердечно-сосудистых осложнений (внезапная смерть, инфаркт миокарда, появление стенокардии). Кроме того, больные, у которых после перенесенного инфаркта миокарда болезнь продолжает протекать бессимптомно, имеют большой риск повторных коронарных осложнений по сравнению с общей популяцией. Больных с бессимптомной ишемией следует тщательно обследовать с помощью неинвазивных методов, включая пробу с физической нагрузкой с регистрацией ЭКГ и радионуклидную сцинтиграфию.
Лечение
больных с бессимптомной ишемией надо проводить индивидуально
При этом врач должен обратить внимание на следующие моменты: 1) выраженность изменений во время физической нагрузки, стадия нагрузки, при которой отмечено появление ЭКГ-признаков ишемии миокарда; 2) в каких отведениях ЭКГ возникли признаки ишемии, учитывая, что изменения в передних прекордиальных отведениях прогностически менее благоприятны, чем изменения в нижних отведениях; 3) возраст больного и его профессия. По-видимому, большинство согласятся с тем, что 45-летнему пилоту гражданской авиации, у которого при физической нагрузке регистрируется безболевая депрессия сегмента ST в отведениях V1-V4 на 4 мм, показано проведение коронароангиографии, в то время как 75-летнему пенсионеру, ведущему малоподвижный образ жизни, у которого при максимальной физической нагрузке возникает депрессия сегмента ST на 1 мм во II и III отведениях, необходимости в проведении коронароангиографии нет
Однако у большинства больных в отличие от крайних случаев, описанных выше, решить вопрос о целесообразности проведения коронароангиографии не столь просто. Больным, у которых при неинвазивных методах исследования выявляются признаки выраженной ишемии миокарда, следует проводить коронароангиографию и в зависимости от ее результатов решать вопрос о целесообразности проведения реваскуляризации. Например, больных с бессимптомным течением ишемической болезни сердца, у которых при коронароангиографии выявляется поражение трех основных венечных артерий и нарушение функции левого желудочка, и больных с бессимптомным течением ишемической болезни сердца и поражением основного ствола левой венечной артерии следует считать подходящими кандидатами для ХВА.
Несмотря на то что при назначении адреноблокаторов и антагонистов кальция частота возникновения бессимптомной ишемии миокарда может быть снижена, неизвестно, следует ли назначать эти препараты больным, не перенесшим инфаркта миокарда. Однако известно, что лечение адреноблокаторами, начатое с 7-го дня и продолженное по 35-й день после перенесенного острого инфаркта миокарда, существенно улучшается прогноз жизни больных. Таким больным с бессимптомным течением ишемической болезни сердца рекомендуют назначать адреноблокаторы длительно, до тех пор, пока не появятся противопоказания к ним, такие как сердечная недостаточность, брадикардия, блокада сердца, бронхиальная астма.
Симптомы
Коварство безболевой ишемии состоит в полной безболезненности ее эпизодов. Имеется всего два показателя, согласно которым больной или доктор может заподозрить развитие патологии: наличие диагностированной стенокардии и ишемии в анамнезе и прямое обнаружение ББИМ в рамках профилактического исследования функций сердца с фиксацией характерного изменения на кардиограмме. В семидесяти процентах случаев можно рассуждать о существовании безболевой ишемии среди пациентов, которые перенесли инфаркт или имеют ИБС. Практически у всех таких больных имеется четыре безболевых приступа на каждое новое ухудшение в самочувствии.
Как болит сердце? Симптомы у женщин и мужчин, которые формируют клиническую картину заболевания, могут протекать типично и атипично.
У дам при заболеваниях сердца приступы менее острые, боль часто отдает в шею, руки, спину. Часто на фоне этого наблюдается тошнота и рвота, причем гораздо чаще, чем у мужчин, бывает кашель и одышка.
Общими признаками сердечных патологий можно считать:
- одышку, сильную усталость от обычных действий;
- тошноту, боль в верхнем отделе желудка;
- отечность нижних конечностей к вечеру;
- учащенное мочеиспускание по ночам;
- пульсирующую головную боль;
- боль в локтевых суставах и запястье;
- боль в груди.
Теперь мы знаем, как болит сердце
Симптомы у женщин и мужчин важно распознать своевременно
Формы ИБС
В современной медицине существует несколько вариантов разделения форм ишемии. В России применяется классификация, основанная на Международной Классификации Болезней (МКБ):
1) стенокардия напряжения:
а) стенокардия напряжения впервые возникшая;
б) стенокардия напряжения стабильная;
в) стенокардия напряжения прогрессирующая;
г) стенокардия спонтанная (вазоспастическая, особая, вариантная, Принцметала);
2) острая очаговая дистрофия миокарда;
3) инфаркт миокарда:
а) крупноочаговый – первичный или повторный;
б) мелкоочаговый – первичный или повторный;
4) кардиосклероз постинфарктный очаговый;
5) нарушение сердечного ритма;
6) сердечная недостаточность;
7) безболевая форма ИБС;
8) внезапная коронарная смерть.

Прогноз
Из-за атипичного характера церебрального инфаркта миокарда прогноз менее благоприятен. Для подтверждения диагноза необходимо проведение инструментальной и лабораторной диагностики. Из-за несовершенства медицины этот процесс затягивается, потому лечение начинают запоздало.
Другая проблема – схожесть признаков разных патологий. Если диагноз не проверить, то можно назначить некорректное лечение.
Церебральный инфаркт миокарда, как и другие его формы, может вызвать множество осложнений. К наиболее тяжелым последствиям относят пароксизмальную тахикардию, отек или инфаркт легких, мерцательную аритмию.
Церебральная форма инфаркта миокарда опасна своими атипичными проявлениями. При первых же признаках патологии необходимо вызывать скорую помощь, даже если проявляются они в легкой форме. Прогноз заболевания зависит от своевременности и корректности постановки диагноза и назначения лечения.
Профилактика ишемической болезни сердца
Заболевание намного легче предупредить, нежели бороться с этим недугом. Профилактика сводится к тому, чтобы не допустить развитие атеросклеротического процесса – основной причины ИБС.
К основным рекомендациям относятся:
- рациональное питание (ограничение жиров и легкоусвояемых углеводов, употребление достаточного количества белков, клетчатки, витаминов и т.д.);
- поддержание индекса массы тела в норме;
- отказ от курения и алкоголя свыше допустимых норм;
- подвижный образ жизни, регулярные рациональные физические нагрузки;
- контроль уровня холестерина в крови;
- профилактические осмотры у специалиста ежегодно (особенно, если Вы входите в группы риска по развитию атеросклероза);
- незамедлительное обращение за медицинской помощью при появлении симптомов ИБС.
Получить более подробную информацию, а также записаться на прием к кардиологу, Вы можете по телефону +7 (499) 152-41-40, а также непосредственно в регистратуре нашей клиники по адресу: г. Москва, ул. Планетная 37 а так же в нашем филиале г. Москва, ул. Куусинена 6Б. м. Полежаевская, ЦСКА. : , тел. +7 (499) 195-05-45
Ишемическая болезнь сердца
 Ишемия – это патологическое состояние, характеризующееся нарушением кровоснабжения какого-либо органа, и, как следствие, дефицитом кислорода и нарушением обменных процессов в тканях этого органа. При ишемической болезни сердца (ИБС) нарушается приток крови к сердечной мышце (миокарду) по сердечным (коронарным) сосудам.
Ишемия – это патологическое состояние, характеризующееся нарушением кровоснабжения какого-либо органа, и, как следствие, дефицитом кислорода и нарушением обменных процессов в тканях этого органа. При ишемической болезни сердца (ИБС) нарушается приток крови к сердечной мышце (миокарду) по сердечным (коронарным) сосудам.
Механизм развития
В упрощенном представлении сердце представляет полый мышечный мешок, своего рода насос, проталкивающий кровь по сосудам. Миокард является, пожалуй, единственной мышцей, пребывающей в состоянии постоянной работы в течение всей жизни человека, без права даже на кратковременный отдых.
Для обеспечения такой функциональной активности требуется интенсивный обмен веществ в миокарде. А для того чтобы этот обмен поддерживался на должном уровне, необходима интенсивная доставка кислорода по коронарным артериям. Эти артерии (правая и левая) являющиеся ветвями аорты, снабжают артериальной кровью миокард.
Многие внешние раздражители, в т.ч. физические и психические нагрузки, приводят к усилению работы сердца, проявляющемуся увеличением частоты сердечных сокращений и объема прокачиваемой по сосудам крови. Потребность миокарда в кислороде при этом усиливается. В норме увеличение притока крови к миокарду достигается за счет расширения просвета коронарных сосудов. При ИБС этот механизм нарушен, просвет коронарных артерий сужен, и это приводит к гипоксии (кислородной недостаточности) миокарда.
Сужение коронарных сосудов при ИБС обусловлено 3-мя факторами, среди которых:
- Спазм
- Атеросклероз
- Тромбоз.
Причем все эти 3 фактора взаимно отягощают друг друга. Отложение атеросклеротических бляшек на стенках коронарных сосудов приводит к нарушению кровотока по ним, и осложняется формированием тромбов. А спазм этих сосудов еще больше усугубляет окклюзию (закупорку) коронарных сосудов.
Причины
Ведущей причиной ИБС является атеросклероз. При этом состоянии избыточно содержащийся в крови холестерин откладывается на стенках различных артерий, в т.ч. и коронарных. Причин ИБС – великое множество, и среди них:
- Ожирение
- Гипертоническая болезнь
- Сахарный диабет и многие другие эндокринные заболевания
- Частые стрессы
- Нарушения работы других органов, прежде всего, почек
- Вредные привычки – алкоголь и курение.
Все эти факторы в той или иной степени нарушают тонус коронарных артерий (спазмируют их) и способствуют отложению атеросклеротических бляшек на коронарных артериях с дальнейшим формированием коронарной недостаточности.
Признаки
ИБС может протекать как в острой, так и в хронической форме. Хроническое течение ИБС принимает форму стенокардии. В зависимости от тяжести и клинического течения стенокардия делится на функциональные классы и формы (нестабильная, стенокардия напряжения, покоя).
Типичное острое проявление ИБС – это инфаркт миокарда, который развивается из-за нарушения притока крови. Инфаркт представляет собой омертвение (некроз) сердечной мышцы. Как острую форму ИБС выделяют также внезапную коронарную смерть. При этом состоянии ишемия настолько выражена, что быстро, практически моментально, приводит к изменениям в миокарде, несовместимым с жизнью. Еще выделяют в клинической практике ОКС – острый коронарный синдром. Это состояние, пограничное между нестабильной стенокардией и инфарктом миокарда. При ОКС налицо все проявления, типичные для ИБС.
Ведущим клиническим проявлением ИБС является т.н. ангинозный приступ. Этот приступ характеризуется болями за грудиной «по типу галстука». Боль носит давящий, сжимающий или жгучий характер, и зачастую отдает в межлопаточное пространство, левую руку, в ключицу, в нижнюю челюсть. Болевой синдром сопровождается одышкой, страхом смерти. При этом возможны нарушения сердечного ритма, колебания артериального давления в сторону увеличения или уменьшения, вплоть до нулевого уровня.
Лечение
Лечение ИБС проводится по нескольким направлениям:
- Влияние на причины данного заболевания. Снижение уровня холестерина, нормализация артериального давления, сахара крови при гипертонической болезни и сахарном диабете. Устранение других причин, опасных в плане коронарной недостаточности. Предотвращение тромбоза путем лекарственного «разжижения» крови.
- Снижение потребности миокарда в кислороде. Предусматривает уменьшение нагрузки на миокард – снижение работы сердца, уменьшение сократимости миокарда и частоты сердечных сокращений.
- Устранение симптомов и осложнений. Обезболивание, нормализация сердечного ритма.
В ходе всех этих мероприятий используются медикаменты различных групп.
Необходимые меры профилактики
Правильное питание, включающее в себя достаточное количество белков, жиров и углеводов, служит профилактикой ИБС. Также следует исключить из своего питания продукты, содержащие большое количество холестерина и животных жиров. Овощи, фрукты, нежирное мясо, рыбу и морепродукты разрешается потреблять практически без ограничений. Для составления индивидуального рациона питания рекомендуется получить консультацию специалиста-диетолога.
Факторы, положительно влияющие на здоровье сердца и сосудов:
- Нормальная масса тела. Рассчитывается по формуле ИМТ (рост в см делить на квадрат роста в метрах). Для снижения массы тела следует потреблять строго определённое количество калорий, по возможности не превышать норму. Плюс к этому, рекомендуется также убрать из рациона питания простые углеводы, минимизировать употребление сахара.
- Занятия спортом. Даже лёгкие прогулки и выполнение гимнастики будут способствовать улучшению работы сердца.
- Устранение стрессовых факторов.
- Вредные привычки должны быть исключены. Бросьте курите и ограничьте потребление спиртных напитков.
- Контролирование кровяного давления.
Раннее обнаружение и лечение ИБС практически исключают развитие осложнений.
Рекомендации пациентам с ИБС
Для профилактики ишемической болезни сердца, а также исключения риска развития осложнений тем, у кого эта болезнь уже есть, рекомендуется:
- вести активный образ жизни, с достаточными физическими нагрузками (если нет индивидуальных противопоказаний от врача);
- избавиться от таких вредных привычек, как курение, чрезмерное употребление алкоголя;
- контролировать массу тела, помня, что у людей с ожирением риск развития ИБС очень высок;
- ограничить употребление холестеринсодержащих продуктов;
- избегать чрезмерных эмоциональных волнений, стрессов, нервных напряжений.
Конечно, при даже не слишком ярко выраженных симптомах необходимо обратиться к кардиологу.
Гипертоническая болезнь
Гипертоническая болезнь или артериальная гипертония (АГ) – очень распространенное состояние, связанное с хроническим повышением артериального давления. Это заболевание может развиваться как следствие некоторых других состояний (вторичная АГ), либо само по себе (первичная АГ).
У здорового человека систолическое АД колеблется в пределах 100–140 мм рт. ст., а диастолическое около 70–80 мм рт. ст. В норме цифры давления могут колебаться в зависимости от состояния человека: повышаться при физической или психоэмоциональной нагрузке, снижаться во время сна.
Причины, по которым нарушается нормальное артериальное давление, в большинстве случаев, установить не удается. Известны определенные факторы, которые повышают риск развития у человека АГ. Их можно подразделить на немодифицируемые (которые мы изменить не можем) и модифицируемые.
Немодифицируемые причины:
- Возраст. С возрастом стенки крупных артерий становятся более жесткими, ригидными, из-за этого повышается сопротивление сосудов кровотоку, следовательно, повышается артериальное давление.
- Наследственная предрасположенность. Генетический фактор считается основным в развитии эссенциальной гипертензии. Однако гены, отвечающие за возникновение этого заболевания, пока что не обнаружены.
- Пол. Чаще артериальной гипертонией страдают мужчины.
Модифицируемые причины:
- курение;
- избыток соли в рационе;
- чрезмерное употребление алкоголя;
- абдоминальное ожирение (отложение жира в области живота, «пивной» живот);
- низкая физическая активность;
- хронический стресс;
- повышение сахара крови;
- храп, особенно с остановками дыхания;
- изменение липидного (жирового) состава крови. Искоренение данных «пороков» современной жизни является основой профилактики не только АГ, но и всех сердечно-сосудистых заболеваний в целом.
Симптомы АГ
- головная боль,
- головокружение,
- мелькание «мушек» перед глазами.
Чаще всего АГ не сопровождается никакими симптомами и выявляется случайно при измерении артериального давления или после развития ее осложнений, самым опасным из которых является инсульт. Поэтому для профилактики развития АГ рекомендую регулярно измерять артериальное давление, если что-то беспокоит – сразу обращаться к врачу.
На фоне внезапного повышения артериального давления может произойти гипертонический криз. сопровождающийся патологическими изменениями со стороны мозга и сердечно-сосудистой системы на фоне вегетативных нарушений (озноб, дрожь, потливость, чувство прилива крови к голове, чувство нехватки воздуха и т. д.). Уровень артериального давления, при котором появляются клинические проявления, индивидуален (у одного пациента это 240/120, у другого — 130/90 мм рт. ст.) — это зависит от исходного уровня артериального давления. Если пациент — гипотоник, даже небольшое повышение АД может вызвать клиническую картину гипертонического криза.
Если гипертонический криз сопровождается интенсивными болями в грудной клетке, одышкой, потерей зрения, нарушениями координации движений, рвотой — немедленно вызывайте Скорую помощь! Такие кризы представляют опасность для жизни больного и требуют немедленного снижения артериального давления в условиях стационара. Осложнениями криза могут быть инфаркт миокарда, нарушения сердечного ритма, кровотечения, инсульты, острая энцефалопатия, острая почечная недостаточность и др.
Диагностика
На первичном приеме кардиолог собирает анамнез, уточняет симптомы. Далее пациента осматривают для выявления отеков,
синюшности покровов. С помощью прослушивания определяют шумы и нарушения сердечного ритма.
Следующий этап — сдать анализы крови, в том числе на содержание
холестерина и глюкозы. Наибольшую точность диагноза обеспечивают инструментальные методы, которые позволяют
определить основные признаки ишемической болезни сердца.
В зависимости от клинической картины доктор назначает:
- электрокардиограмму;
- ультразвуковое исследование;
- стресс-тесты под нагрузкой и со стимуляцией препаратами:
- холтер ЭКГ;
- коронароангиографию.
В нашем распоряжении — оборудование для цифровой рентген-диагностики и электрокардиографии. Мы проводим тредмил-тест для определения
работы сердца при физической нагрузке. Во время процедуры человеку предлагают идти по беговой дорожке. Через три
минуты увеличивают наклон и скорость передвижения. Аппаратура фиксирует параметры артериального давления и ЭКГ, а
также насыщение крови кислородом, считает частоту сокращений сердца. С помощью оборудования определяют устойчивость
организма к определенной интенсивности и длительности нагрузки. Во время проверки врач функциональной диагностики
наблюдает за состоянием пациента и не допускает перегрузки.
Холтеровское мониторирование позволяет вести длительную регистрацию показателей сердечной деятельности. Прибор
собирает данные в течение суток, в типичных для человека условиях, за счет чего с высокой точностью помогает
определить, что именно провоцирует ишемический приступ.
На основе полученных результатов врач может установить связь между острым приступом ИБС и образом жизни человека,
используя данные из дневника, который ведет пациент в ходе обследования. Одним из преимуществ является возможность
определить «немую» ишемию ночью. Суточные исследования широко используются и для коррекции лечения.
Своевременная диагностика позволяет не допустить последствий, ухудшения состояния и смерти от ИБС. Скрининг
рекомендуют проводить взрослым в целях профилактики, начиная с 20 лет каждые 4-6 лет и чаще (в пожилом возрасте).
Лечение
Тактика лечения безболевой ишемии миокарда аналогична с принципами лечения ИБС и определяется результатами диагностики.
Всем пациентам с признаками недостаточного кровоснабжения миокарда рекомендуется ввести следующие коррективы в образ жизни:
- отказ от курения, приема алкогольных напитков;
- достаточная двигательная активность с учетом состояния здоровья при дозировании физической нагрузки;
- коррекция рациона: меню должно составляться с учетом необходимости сокращения потребления жиров и углеводов, в рацион следует включать большее количество молочных продуктов, свежих овощей, фруктов, ограничивать потребление соленых блюд;
- соблюдение диеты для снижения веса (при ожирении);
- минимизация стрессовых ситуаций;
- регулярный контроль артериального давления;
- поддержание нормальной гликемии (при сахарном диабете).
Для стабилизации работы сердца и нормализации коронарного кровообращения пациентам с безболевой формой ишемии назначаются следующие группы препаратов:
- антиагреганты (Тромбо асс, Кардиомагнил, Аспирин и др.) – используются для разжижения крови и снижения нагрузки на миокард;
- ингибиторы АПФ (Энам, Каптоприл и др.) – применяются для устранения спазмирования артерий сердца и устранения гипертензии;
- диуретики (Лазикс, Трифас и др.) – применяются для снижения нагрузки на миокард и выведения излишней жидкости из организма;
- бета-блокаторы (Бисопролол, Карведилол и др.) – снижают потребность миокарда в кислороде и сокращают количество сердечных сокращений;
- антиаритмические средства (бета-блокаторы, Амиодарон) – используются для устранения аритмий;
- статины (Ловастатин и др.) – назначаются для предупреждения прогрессирования атеросклеротического поражения сосудов и снижения уровня вредного холестерина в крови;
- органические нитраты (Изокет, Нитросорбит, Нитроглицерин и др.) – применяются для купирования кардиалгий.
Выбор препаратов и их дозирование проводятся для каждого пациента индивидуально (с учетом данных, полученных при проведении исследований и возможных противопоказаний к приему того или иного средства).
Безболевая форма ИБС может выявляться уже на запущенных стадиях. Нормализация кровообращения в таких случаях не может достигаться при помощи консервативной терапии. При подобном течении недуга больному рекомендуется проведение кардиохирургической коррекции изменений в коронарных сосудах. Для этого могут проводиться эндоваскулярные или радикальные хирургические вмешательства. Выбор метода кардиокоррекции определяется индивидуально в зависимости от клинического случая.
При возможности восстановления нормального кровотока в участке ишемии может выполняться такое малоинвазивное вмешательство, как баллонная ангиопластика со стентированием. В ходе этой эндоваскулярной операции участок сужения артерии расширяется при помощи раздувающегося баллона. Затем в область сужения устанавливается металлическая конструкция из металла (стент), обеспечивающая свободное поступление крови к тканям сердечной мышцы.
При массивных поражениях коронарного русла стентирование может быть невозможным. В таких случаях для стабилизации коронарного кровообращения проводятся более масштабные операции – аортокоронарное шунтирование. Эти вмешательства могут проводиться классическим способом (то есть на открытом сердце) или малоинвазивно (эндоваскулярно). Суть подобной методики заключается в создании шунта из дополнительных сосудов, которые направляют кровь к участку ишемии. Сосудистые трансплантаты создают такой обходной путь, и сердечная мышца начинает получать достаточный приток крови. В результате риск наступления внезапной коронарной смерти или развития инфаркта существенно сокращается.
Лечение ишемической болезни
Для лечения используют медикаментозные и хирургические методы. Среди медицинских препаратов важная роль принадлежит лекарствами, которые нормализуют и поддерживают артериальное давление
Это важно вне зависимости от того, что в зоне внимания – сердце, почки или сосуды ног
Среди активно применяемых препаратов при ишемиях разных типов – и лекарства, позволяющие быстро расширить сосуды. Именно к ним относится, к примеру, всем известный нитроглицерин – незаменимый помощник во время приступов при ИБС.
Если причина – тромбоз, обязательно используются препараты, направленные на уменьшение вязкости крови.
Что касается хирургического вмешательства, то тут всё зависит от патологии конкретного органа.
При ИБС проводят аорто-коронарное шунтирование (установку протезов для обхода места сужения коронарного сосуда), реваскуляризацию миокарда (фактически разновидность шунтирования на работающем сердце), стентирование коронарных артерий – установку специальных стентов. Это может быть рассасывающийся баллон, металлический стент, лекарственный стент. Задача любого из них – предотвращение повторного сужения просвета сосуда – стеноза.
При ишемии мозга кровоток в сосудах хирургическим путём чаще всего также восстанавливают методом шунтирования. Операция позволяет перенаправить кровь, «обвести» его вокруг закупорки, сохранить или восстановить кровоснабжение мозга.
При ишемических патологиях почек, кишечника в качестве хирургического способа решения проблемы прибегают к резекции. Наиболее щадящая для организма – лапороскопическая резекция.
Немаловажное значение имеет и физиотерапия, ЛФК, в том числе занятия на велотеренажёрах, гипобарическая оксигинация в барокамерах. Особенно роль оксигинации в барокамерах важна при реабилитация после ишемического инсульта
Факторы риска ИБС
Все факторы риска ишемической болезни сердца можно подразделить на устранимые (модифицируемые) и неустранимые (немодифицируемые).
К неустранимым факторам риска относят:
- Возраст (мужчины старше 45 лет, женщины старше 55 лет);
- Пол (мужской);
- Наследственная предрасположенность.
Остальные факторы риска могут быть сведены к минимуму. Они включают в себя:
- Курение;
- Нарушение липидного обмена (гиперхолестеринемия);
- Гиподинамию и стресс;
- Избыточное питание;
- Сахарный диабет;
- Артериальную гипертензию.
Если у человека имеется хотя бы один фактор риска, то вероятность развития ИБС увеличивается в 2-3 раза. При сочетании нескольких факторов, риск смерти от ишемической болезни сердца возрастает до 15 раз. Поэтому так важна профилактика ИБС.
Какие виды ишемической болезни сердца существуют?
Классификация ишемии сердца до сих пор пополняется новыми формами этой болезни. Разные виды ИБС могут переходить один в другой или же сочетаться друг с другом.
1
чувство сжатия в области сердца и/или давящая боль за грудиной
2
боли в руке, шее, челюсти (преимущественно с левой стороны)
3
одышка даже при небольшой нагрузке
4
повышенное холодное потоотделение
5
беспричинное беспокойство, тревожность
5
ощущение нехватки воздуха
Основные формы ишемической болезни сердца
Стенокардия
Термин «стенокардия» возник от сочетания греческих слов «сердце» и «узкий, тесный, слабый», также этот синдром раньше называли «грудная жаба» от латинского angina pectoris.
Самый характерный симптом стенокардии – ощущение дискомфорта , тяжести или же боли давящего характера в области сердца. Этот вид ишемической болезни делится на несколько типов:
- «стенокардия напряжения» (если боли возникают при физических нагрузках);
- «немая стенокардия» (происходит во сне и протекает почти без симптомов;
- микроваскулярная стенокардия или «синдром Х» , когда крупные коронарные артерии человека не затронуты, в отличие от мелких сосудов. Примечательно, что именно этим видом ИБС чаще всего страдают женщины в пременопаузе;
- также существует «нестабильная» стенокардия . Проявляется внезапным сердечным приступом с нарастающей болью: этот вид является предынфарктным состоянием.
Инфаркт миокарда
Инфаркт миокарда можно назвать острой формой ишемической болезни сердца, т.к. это гибель участка сердечной мышцы, обусловленная острым нарушением кровообращения в нем. При инфаркте наблюдается рост специфических белков, которые приводят к некрозу тканей какого-либо участка миокарда. Уровень этих белков определяется лабораторно: при инфаркте они попадают в кровоток, высвобождаясь из разрушенных, вследствие некроза, клеток.
У инфаркта миокарда множество видов. По локализации гибель участка ткани может находиться в любом участке сердечной мышцы (в отделах сердца или в межжелудочковой перегородке). При этом могут быть поражены разные слои сердечной мышцы.
Инфаркт миокарда развивается в несколько этапов:
-
1
Период предвестников – от нескольких часов до нескольких дней.
Симптомы: не частые и не сильные боли в области сердца или за грудиной.
-
2
Острейший период – длится максимум одни сутки.
Характеризуется острым болевым синдромом.
-
3
Острый – продолжается до 8-10 дней и часто сопровождается лихорадочным состоянием. К этому моменту происходит гибель (некроз) участка миокарда.
-
4
Подострый – от 10 дней до 4-8 недель. В этот период обычно начинается выздоровление.
-
5
Рубцевание пораженного инфарктом участка продолжается от 1.5 месяцев до полугода.
Аритмии
Существует много типов аритмий: тахикардия, брадикардия, пароксизмальные нарушения сердечного ритма, экстрасистолия и мерцательная аритмия. Как правило, любой из этих видов возникает внезапно, остро, и часто переходит в хроническую форму. Диагностированная аритмия — основной симптом наличия ишемической болезни сердца.
Факторы, увеличивающие риск развития ишемической болезни сердца
- атеросклероз
- сахарный диабет
- артериальная гипертония
- желчекаменная болезнь
- избыточный вес
- чрезмерное потребление высококалорийной пищи, жиров легкоусвояемых углеводов
- недостаток витаминов (А, Е, С) и минералов (калий, магний)
Лечение ишемической болезни сердца
Главная цель лечения ИБС – улучшение качества жизни больного. Зачастую пациенты обращаются к врачам на поздних стадиях, когда необходимо хирургическое вмешательство: аортокоронарное шунтирование, стентирование и т.д.. Если ишемические процессы в миокарде выявлены на раннем этапе, то с болезнью можно побороться старыми-добрыми терапевтическими методами: отказом от вредных привычек, переходом на низкокалорийную диету, умеренными физическими нагрузками, избеганием стрессов, снижением лишнего веса.
Хороших результатов также можно достичь, употребляя микроэлементы, способствующие укреплению, питанию миокарда и нормализации стабильной работы сердца: калия и магния. Одним из сбалансированных препаратов, содержащих полезные для сердца минералы в органической форме, является «Панангин» – незаменимый спутник для поддержки работы сердца и комплексного лечения ишемической болезни.
Соблюдение диеты
Диета при ИБС подразумевает снижение потребления жиров животного происхождения, поскольку такие продукты способствуют отложению холестериновых бляшек в коронарных артериях и являются основным фактором развития ИБС.
Количество жиров в рационе человека с ишемической болезнью сердца не должно быть выше 85г. в сутки. Рекомендуется заменить часть насыщенных жиров на ненасыщенные, например, добавить в рацион побольше рыбы, содержащей жиры Омега-3.
Жиры, как правило, имеются в составе хлебобулочных изделий, переработанном мясе (сосисках, колбасе), в молоке и пр., следовательно, нужно также ограничивать себя от потребления продуктов данного типа.
При ИБС человеку следует снизить холестеринсодержащих продуктов. Плюс к этому, необходимо минимизировать количество потребляемых сладостей и мороженого.
Молоко, особенно, с большим содержанием жиров, также не стоит часто употреблять в пищу. Ограничьте потребление творога и сыра, содержащие большое количество животных жиров.








