Ишемия головного мозга на мрт
Содержание:
- Симптомы
- Результаты МРТ: глиоз головного мозга
- Что показывает КТ при инсульте?
- Прогноз и профилактика ишемии головного мозга
- Общие сведения об ишемии головного мозга
- Очаги демиелинизации на МРТ: что это может быть
- Степени ишемии головного мозга
- Лечебная тактика
- Классификация ишемии головного мозга
- Причины возникновения очагов на МРТ головного мозга
- Типы
- Диагностика ишемии головного мозга
- Очаги на МРТ головного мозга: что значит?
- Лечение сосудистого слабоумия
- Симптомы
- Опасен ли инсульт?
- Случаи сосудистого слабоумия
- Лечение сосудистого генеза.
Симптомы
Признаки энцефалоптии зависят от локализации очага разрушения, а также степени развития заболевания. Наиболее часто пациенты и их родственники сталкиваются со следующими симптомами:
головная боль: может захватывать всю голову или концентрироваться в отдельных ее участках; интенсивность зависит от степени поражения и постепенно нарастает; болевые ощущения плохо купируются приемом анальгетиков;
головокружение: возникает эпизодически, сопровождается потерей ориентации в пространстве; нередко человек вынужден пережидать это состояние в постели, поскольку малейшее движение способствует усилению симптома; состояние часто сопровождается постоянной тошнотой и рвотой;
нарушения когнитивных функций: постепенное снижение способности адекватно мыслить является характерным признаком энцефалопатии; человек постепенно становится забывчивым, рассеянным, плохо концентрирует внимание на конкретном процессе и с трудом переключается между различными занятиями;
эмоциональные и поведенческие нарушения: человек с трудом контролирует свои эмоции, становится раздражительным, плаксивым, быстро возбуждается; по мере прогрессирования заболевания возникает апатия, депрессия и полное нежелание делать что-либо;
увеличение или уменьшение тонуса мышц; часто сопровождается гиперкинезами (дрожью в конечностях, навязчивыми движениями и т.п.);
снижение зрения и слуха;
повышенная метеочувствительность.
У одних пациентов преобладают расстройства поведения, другие перестают нормально владеть своим телом; у третьих страдают, в основном, органы чувств. В тяжелых случаях человек требует постоянного ухода и наблюдения окружающих.
Результаты МРТ: глиоз головного мозга
Протокол исследования включает в себя описание состояния суб- и супратенториального пространства. На основании результатов МРТ головного мозга врач оценивает:
- расположение срединных структур;
- периваскулярные пространства лобных, теменных долей; области базальных ядер;
- однородность структуры белого вещества;
- локализацию, размер очаговых изменений, наличие перифокальной (краевой) инфильтрации;
- состояние гипофиза, желудочков головного мозга;
- наличие патологических образований;
- функциональность кровеносных сосудов зоны интереса.
При наличии характерных очагов глиоза врач уточняет генез изменений, указывая в заключении основной диагноз.
![]()
Очаги глиоза (показаны стрелками) на снимке МРТ головного мозга в аксиальной проекции
При подозрении на любые церебральные патологии пройти МРТ можно в диагностическом центре “Магнит”.
Что показывает КТ при инсульте?
КТ при инсульте показывает очаги поражения, отвечающие за бассейн кровоснабжения мозговых артерий и патогенетические подтипы инсульта, а также признаки, связанные с кровоизлиянием в мозговую паренхиму, систему желудочков мозга, межоболочечные пространства.
По изменению плотности структур головного мозга определяют наличие гиподенсивных и гиперденсивных участков, характерных для ишемического и геморрагического инсульта соответственно. Врач-рентгенолог может не только определить вид и стадию инсульта, но и выявить причину ОНМК. На КТ можно увидеть повреждение тканей разной морфологии. Метод позволяет визуализировать сосуды и осмотреть их на предмет тромбов, стенозов, сдавливания опухолями.
Более того, КТ головного мозга позволяет оценить значение анатомического интракраниального резерва и плотности ствола головного мозга по шкале Хаунсфилда. Эти данные важны с прогностической точки зрения.
Значение анатомического интракраниального резерва измеряется на КТ (МСКТ) в аксиальной проекции и является взаимным соотношением таких параметров, как битемпоральное расстояние, ширина тенториального отверстия, диаметр большого затылочного отверстия.
В рамках исследований, проведенных Котовым М.А. — главным врачом центра КТ «Ами», кандидатом мед. наук, автором патентов РФ «Способ прогнозирования исхода ишемического инсульта головного мозга» и «Способ определения степени мозжечково-тенториального ущемления ствола головного мозга» — были подтверждены важные диагностические гипотезы и выявлено, что у пациентов со значением АИР 5,22 прогноз при инсульте наименее благоприятный. У таких пациентов диаметр затылочного отверстия менее 3,04 см, а плотность ствола головного мозга по шкале Хаунсфилда повышена.
Основных методов диагностики три: УЗДГ, КТ или МРТ. При инсульте необходимо оценить изменения в головном мозге и измерить интенсивность кровотока. Для последней задачи используют УЗДГ, для визуальной оценки всех остальных признаков — КТ или МРТ. Предпочтение отдается КТ, что объясняется суммарно более высокой информативностью и удобством проведения у пациентов в первые часы после ОНМК.
Однако, как мы уже отметили, ранние признаки ишемического инсульта визуализируются на КТ только через 4-5 часов. Ранний признак ишемического инсульта — сдавление корковых борозд — будет виден на КТ в случае цитотоксического отека, в результате которого происходит увеличение объема внутриклеточной жидкости, что приводит, в свою очередь, к набуханию извилин коры.

КТ показывает участки ишемии в головном мозге. По плотности тканей, а также по изменению плотности белого и серого вещества (измеряется по шкале Хаунсфилда, рассчитывается при компьютерной обработке КТ-сканов) устанавливают вид и стадию инсульта. Механика развития инсульта по стадиям следующая:
2 стадия инсульта
Нарастает цитотоксический отек мозга, наблюдается некротическая гибель вещества мозга (визуализируется участками затемнения). На КТ мы увидим, что плотность белого и серого вещества мозга снижается. При этом гибнут элементы нервной ткани, образуются макрофаги.
3 стадия инсульта
На 5-е сутки после инсульта начинаются процессы разрушения тканей мозга и реактивные изменения в сером веществе. Образуются новые сосуды и капилляры. Однако они нежизнеспособны и разрушаются. Если бы рассматривали их под микроскопом, то увидели бы кровоизлияния из этих сосудов. Плотность серого вещества мозга увеличивается («эффект затуманивания»). Наблюдается более заметное изменение плотности по шкале Хаунсфилда серого и белого вещества.
4 стадия инсульта
На 18-20 сутки признаки «эффекта затуманивания» уменьшаются. Показатели плотности серого вещества уменьшаются из-за отека мозга. По истечении 1-1,5 месяцев показатели плотности серого вещества сравниваются с белым веществом. Формируется глиомезодермальный рубец с полостью или кистозное новообразование.
Лакунарные инфаркты на КТ представляют собой небольшие зоны (от 5 до 10 мм) со сниженной плотностью ткани. В дальнейшем формируются псевдокисты (лакуны).
Прогноз и профилактика ишемии головного мозга
При возникновении первых симптомов пациент должен посетить невролога. Своевременно начатое лечение поможет предотвратить осложнения и нежелательный прогноз для пациента. Ишемия сосудов головы на фоне высокого давления прогрессирует быстро, поэтому забота больного о своем здоровье должна начаться с осмотра врача.
Профилактика сосудистых обострений включает соблюдение диетического рациона, отказ от курения, алкоголя, контроль веса, избегание стресса. При отягощающих факторах (диабете, гипертонии) наблюдение специалистом должно быть систематическим. Врачи не рекомендуют пожилым пациентам долгие физические нагрузки, частое пребывание на солнце.
Общие сведения об ишемии головного мозга
Заболевание, при котором кровообращение мозга сокращается или вовсе прекращается, называется ишемией. Причинами нарушения является патологическое сужение просвета сосудов, при котором кислород не поступает в нужном объеме. Нехватка питания приводит к сбоям, которые выражаются общим недомоганием и другими симптомами.
Медициной определены две формы болезни:
- Фокальная — при которой повреждение тканей локализуется лишь в одной области. Причиной является эмболия или тромб, который преграждает путь кровотоку.
- Глобальная — характеризующаяся уменьшением или прекращением кровообращения в нескольких областях мозга.
В результате кислородного голодания тканей развивается ишемия. При ранней диагностике удается избежать осложнений заболевания.
Очаги демиелинизации на МРТ: что это может быть
Очаг демиелинизации в веществе головного или спинного мозга – это участок, где когда-то был, или в настоящее время идёт воспалительный процесс с разрушением миелина – оболочки проводящих нервных путей. Подробнее о демиелинизации
Если найдены очаги демиелинизации в головном или спинном мозге – первое, что нужно сделать, это выяснить природу очагов, степень их опасности и наличие/отсутствие потребности в лечении. Для уточнения диагноза мы предложим Вам осмотр неврологом и исследования на предмет нейроинфекций, аутоиммунного процесса (рассеянный склероз, аутоиммунный энцефаломиелит), ревматических заболеваний с вовлечением головного и/или спинного мозга. Результаты этих исследований внесут ясность в ситуацию и помогут правильно построить лечение, если оно потребуется.
Какие находки возможны:
- Перенесенная и давно завершившаяся ранее (даже в детстве) демиелинизация – нейроинфекция или аномальная реакция на прививку, либо какой-то другой оконченный воспалительный процесс. В таком случае очаги демиелинизации могут сохраняться всю жизнь, не представляя опасности. Такая ситуация обычно не требует лечения.
- Текущий демиелинизирующий воспалительный процесс в активной фазе или в стадии временной остановки – ремиссии. Такой воспалительный процесс может быть вызван либо чрезмерной агрессией иммунной системы, когда белки миелина ошибочно распознаются иммунитетом как чужеродные и опасные, либо нейроинфекцией, либо сочетанием обоих процессов. В этом случае мы предложим Вам лечение, причем, по возможности, безотлагательное – речь идет о потере рабочей ткани головного и/или спинного мозга. Подробнее о срочном лечении атаки рассеянного склероза
 |
 |
|
Очаги демиелинизации на МРТ до и после лечения. Через 4 месяца от начала лечения видно уменьшение очагов – ремиелинизация (диагноз – рассеянный склероз, протекавший на фоне инфекции вирусом Эпштейн-Барр, микоплазмой и хламиией). Чем раньше начато лечение – тем лучше прогноз на восстановление. |
| Очаг демиелинизации в веществе спинного мозга |
Степени ишемии головного мозга
В современной медицинской практике существуют три степени классификации данной патологии.
Первая степень
Первая степень недуга характерна незначительным расстройством умственной деятельности. Как правило, пациенты страдающие ишемией, испытывают определенные трудности с фокусировкой внимания и выполнением задач, требующих сосредоточенности. Явных симптомов, ограничивающих жизнедеятельность, у них не наблюдается, однако, некоторые признаки заболевания уже заметны:
- болевые ощущения (онемение) в конечностях после незначительных физических нагрузок;
- «шаркающая» походка;
- повышенная раздражительность.
Вторая степень
Признаки второй степени ишемии головного мозга более очевидны. Пациенты с данным диагнозом страдают расстройством внимания, с большим трудом справляется с простыми интеллектуальными задачами, а в ряде случаев — теряет часть приобретенных жизненных и профессиональных навыков.
Третья степень
У пациентов с третьей степенью ишемии наблюдаются расстройства неврологического характера, включая нарушения координации движений, недержание мочи, трудности с ориентированием в пространстве. Нередко возникает дисфункция процессов мышления, речи и памяти. Несвоевременная госпитализация грозит распадом личности, инсультом и кровоизлиянием в мозг.
Лечебная тактика
Лечение органических повреждений головного мозга может быть самым разнообразным и зависит от патогенетического механизма развития повреждения и непосредственной причины.
Лечение органического поражения головного мозга может быть хирургическим и консервативным. Например, развитие высокого внутричерепного давления, которое представляет угрозу жизнедеятельности можно лечить и хирургическим, и консервативным путём. Хирургическое лечение – наложение трепанационного отверстия для декомпрессии головного мозга применимо при формировании выраженной гематомы при травме или геморрагическом инсульте, а консервативная терапия возможна при умеренном увеличении внутричерепного давления без дислокации головного мозга. Для консервативной терапии применяют мочегонные препараты вызывающие форсированный диурез, позволяющие быстро ликвидировать отёки.
Лечение атеросклероза церебральных артерий также может быть как хирургическим, так и консервативным. Хирургическое – проведение ангиографии с установкой стентов расширяющих просвет артерий. Консервативное – антитромботическая терапия и коррекция дислепидемии.
Классификация ишемии головного мозга
Ухудшение деятельности сосудов происходит с разной степенью тяжести, поэтому выделяют два вида заболевания:
- Острая, характеризуется внезапностью наступления симптомов и минимальным сроком развития болезни (инсульт, инфаркт головного мозга).
- Хроническая, возникает в результате медленного развития дисфункции головного мозга, по причине диффузного (обширного) или мелкоочагового повреждения мозговой ткани в условиях длительной недостаточности церебрального кровоснабжения. В этом состоянии симптомы у пациентов развиваются постепенно, с дальнейшим прогрессированием.
Патология сосудов возникает не только у взрослых, но даже у новорожденных вследствие нехватки кислорода во время беременности матери.
Причины возникновения очагов на МРТ головного мозга
Если при МРТ головного мозга выявлены очаги, их расценивают как симптомы патологии органа. Зоны гипер- или гипоинтенсивного МР-сигнала свидетельствуют о нарушении структуры определенного участка церебрального вещества. Очаговые изменения могут быть единичными или множественными, крупными, мелкими, диффузными и т.п.. Подобное наблюдается при:
- атеросклерозе;
- ангиопатии;
- инсультах;
- хронической недостаточности мозгового кровообращения;
- рассеянном склерозе или иных демиелинизирующих заболеваниях;
- болезни Альцгеймера, Пика, Паркинсона и т.п.;
- энцефаломиелите и других заболеваниях.
Очаговые изменения могут быть результатом некроза, гнойных процессов, ишемии, воспаления тканей, разрушения нервных волокон и т.п. Фокальная патология на МР-сканах почти всегда свидетельствует о развитии серьезного заболевания, а в некоторых случаях указывает на опасность для жизни больного.
Типы
Снимки МРТ позволяют выявить все патологии, которые затрагивают ткани головного мозга. Зоны поражения определяю по изменению окраски, эхогенности отдельных участков коры или других структур органа. С помощью полученных данных специалисты измеряют площадь разрушенного участка, а также прогнозируют процесс развития патологии.
Очаговое поражение головного мозга может быть следствием:
- Демиелинизации;
- Наличия новообразований;
- Отека тканей;
- Нарушения кровообращения;
- Глиоза (замещение функциональных клеток глиальной тканью).
Проявления патологии зависят от места расположения очага поражения. Поэтому МРТ-диагностика считается самым информативным методом выявления заболеваний ЦНС.
По характеру расположения очаги поражения головного мозга бывают:
- Юкстакортикальные;
- Перивентрикулярные;
- Лакунарные.
Перивентрикулярное расположение очагов разрушения диагностируется при гипоксически-ишемическом поражении вещества мозга. В этом случае они располагаются вблизи желудочков.
Лакунарные очаги поражения являются следствием повреждения глубинных артерий. Они располагаются в толще белого вещества вдоль кровеносных сосудов. Обычно их диаметр варьируется в пределах 1–20 мм.
Демиелинезация
Разрушение тканей по этому типу наблюдаются при рассеянном склерозе, мультифокальной лейкоэнцефалопатии, болезни Марбурга, остром диссимулирующем энцефаломиелите, болезни Девика.
При этих заболеваниях Мрт-картина идентична: на снимках хорошо визуализируются единичные или множественные белые пятна, которые располагаются в одном или нескольких отделах мозга. Размер областей зависит от степени заболевания, что подтверждается наличием и силой неврологических отклонений.
На данный момент единого представления о периваскулярных пространствах нет. Некоторые ученые считают, что они окружают только артерии, а другие – все крупные кровеносные сосуды, пронизывающие головной мозг. Одни описывают их, как пространство, которое располагается между стенкой сосуда и нервной тканью, другие – как естественное продолжение подпаутинной и мягкой мозговой оболочки.
Первикулярные пространства выполняют сразу несколько функций:
- Участвуют в циркуляции ликвора;
- В них происходит обмен веществ между ликвором и тканями мозга;
- Являются частью гематоэнцефалического барьера;
- Содержат иммунокомпетентные клетки, то есть с помощью них происходит иммунорегуляция в тканях органа.
Периваскулярные пространства занимают небольшой объем, поэтому у здорового человека на МРТ-снимке их не видно.
Заболевание характеризуется потерей нейронов и снижением числа синаптических связей между ними. Это ведет к уменьшению толщины серого вещества и выраженной атрофии пораженных участков.
На МРТ-снимках появляются темные пятна, которые свидетельствуют о некрозе клеток головного мозга. Точный диагноз ставится по итогу нескольких обследований, то есть в динамике.
Характеризуется накоплением жидкости в клетках головного и межклеточном пространстве. За счет этого увеличивается объема органа и повышается внутричерепное давление.
В зоне поражения на МРТ-снимке присутствует светлое пятно, которое по мере усугубления процесса увеличивается и постепенно охватывает весь орган.
Очаги глиоза
Появляются в результате замещения функциональных структур головного мозга на соединительную ткань. Являются следствием дегенеративных процессов в ЦНС – недостатка кислорода, энцефалопатии, рассеянного склероза, энцефалита.
Диагностика ишемии головного мозга
Для выявления опасного заболевания неврологи используют комплексный подход в диагностике. При осмотре врач собирает анамнез, проводит первичное обследование, например, пальценосовую пробу. Для этого больному предлагается встать, выровнять ноги по ширине плеч, развести по сторонам руки, согнув их под углом 90 градусов, закрыть глаза. Далее пациент должен указательным пальцем дотронуться до кончика носа. При развивающейся ишемии контакта двух поверхностей не произойдет, а промахнувшийся палец обязательно укажет в сторону поврежденной доли.
Кроме пальценосовой пробы доктор изучит другие способности больного, например, мимику, реакцию зрачков, симметричность лица, четкость речи и координацию. Вместе с осмотром дополнительно производится сбор необходимых анализов:
- Показатель артериального давления измеряется у врача в кабинете.
- Выявление сосудистого поражения глазного дна проводит офтальмолог.
- Прохождение электрокардиографии для правильной диагностики.
- Допплерография сосудов измеряется в обязательном порядке.
- Электроэнцефалография выявляет неактивные области мозга.
- КТ (компьютерная томография), МРТ (магнитно-резонансная томография) производят углубленное обследование.
- В биохимическом анализе крови оценивается уровень холестерина.
Врачи используют дифференциальные методы диагностики, так как симптоматика патологии схожа с проявлениями других заболеваний инфекционного, аллергического, неврологического и онкологического характера.
Очаги на МРТ головного мозга: что значит?
Результатом магнитно-резонансной томографии является серия послойных снимков исследуемой области. На изображениях здоровые ткани выглядят как чередующиеся светлые и темные участки, что зависит от концентрации в них жидкости и применяемой импульсной последовательности. По срезам врач-рентгенолог оценивает:
- развитость и положение отдельных структур;
- соответствие интенсивности МР-сигнала норме;
- состояние извилин и борозд;
- размеры и строение желудочковой системы и подпаутинного пространства;
- параметры слуховых проходов, глазниц, придаточных синусов;
- структуру сосудистого русла;
- строение черепных нервов и церебральных оболочек;
- наличие признаков патологии (очаговые изменения, отек, воспаление, повреждения стенок артерий и вен).
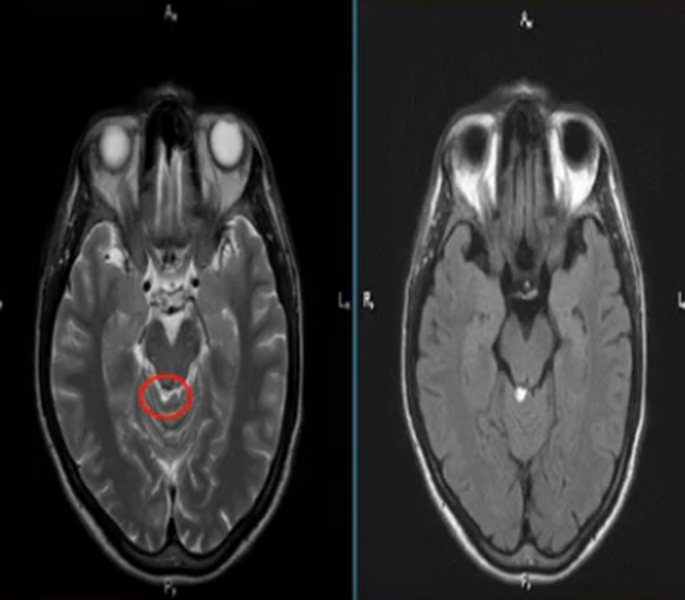 Липома четверохолмной цистерны на МРТ (обведена кругом)
Липома четверохолмной цистерны на МРТ (обведена кругом)
МРТ назначают, если у пациента наблюдаются неврологические отклонения, обусловленные поражением мозговой ткани. Симптомами могут быть:
- головные боли;
- нарушения координации движений;
- дисфункции органов слуха или зрения;
- нарушения концентрации внимания;
- расстройства памяти;
- проблемы со сном;
- психоэмоциональные расстройства;
- парезы/параличи конечностей и/или мышц лица;
- чувствительные нарушения;
- судороги и пр.
Магнитно-резонансная томография головы позволяет врачу точно определить локализацию очаговых изменений и выяснить природу плохого самочувствия у пациента. В ДЦ «Магнит» на вооружении специалистов новейшие аппараты для МР-сканирования, которые позволяют с высокой достоверностью провести исследование.
Лечение сосудистого слабоумия
Лечение сосудистой деменции в каждом конкретном случае проводится индивидуально. Однако, несмотря на ее форму, терапевтический подход сводится к:
- восстановлению нормального мозгового кровообращения и дальнейшее поддержание его на должном уровне;
- контроль АД;
- устранение патологической симптоматики.
Применяется широкий круг препаратов, сосудовосстанавливающих, трофических и т.д.:
- ноотропы – улучшают трофику мозга, улучшая познавательные функции, память и мышление;
- вазоактивные средства, восстанавливающие тонус и просвет сосуда;
- антиоксиданты;
- нейропептиды – протеины, влияющие на работу головного мозга;
- нейротрофики, улучшающие мозговое питание;
- мембраностабилизаторы.
Обязательно назначается соответствующая диета, без соленого, жирного, копченого, поскольку эти факторы провоцируют дегенеративные изменения в сосудах.
Из симптоматических средств применяют психотропные препараты для стабилизации эмоционального фона: антидепрессанты, нейролептики. Снотворные – для нормализации сна
Однако эти средства стоит использовать с осторожностью ввиду их способности влиять на когнитивные функции
Обязательно дементоры направляются на психотерапию, направленную на поддержание социальных, моторных навыков.
При таком заболевании, как сосудистая деменция, сложно давать прогноз его исхода. Сказать точно, сколько живут люди с такой патологией, не представляется возможным. Каждый случай – особый, и зависит от степени поражения.
Таким образом, сосудистая деменция вызывает разлад психических, эмоциональных и мыслительных процессов у человека. Несмотря на то, что ее симптомы выражаются мягче и менее ярко, нежели при болезни Альцгеймера, она также приводит к дезориентации в своей личности и пространстве. Это влечет за собой социальную дезадаптацию и беспомощность.
Симптомы
Симптомы нарушения мозгового кровообращения зависят от степени повреждения клеток мозга и локализации участка мозга с нарушенным кровотоком. При острых нарушения мозгового кровообращениях (геморрагический или ишемический инсульт) развиваются двигательные расстройства, такие как гемиплегия или гемипарез.
При хронических нарушениях мозгового кровообращения(оно называется также дисциркуляторной энцефалопатией) симптоматика развивается постепенно и проявляется такими симптомами как нарушения памяти, головокружения, головные боли Вначале, у пациента не отмечаются нарушения интеллектуальных способностей. Но по мере хронического недостатка кислорода в тканях мозга, начинают прогрессировать нарушения памяти, возникают личностные нарушения, в значительной степени снижается интеллект. В дальнейшем у пациента развиваются тяжелые интеллектуально-мнестические и когнитивные нарушения и формируется деменция, могут также развиваться экстрапирамидные нарушения, мозжечковая атаксия.
Опасен ли инсульт?
В России показатель летальных исходов при инсультах практически в 2,5 раза превышает общемировой показатель. В последние 20 лет наблюдается тенденция к росту распространенности ОНМК — как среди мужчин, так и среди женщин.
По данным Оксфордского университета, смертность от всех видов инсульта на протяжении первой недели достигает 12%, первого месяца — 19%, первого года — 31%. Российские исследователи пришли к выводу, что около 40-45% пациентов, перенесших мозговой инсульт, погибают в течение первого года. Повторный инсульт в последующие годы случается у каждого пятого, при этом наиболее опасны эти эпизоды в течение года после первого случая.
Приблизительно 85% этих инсультов обусловлено ишемией головного мозга в связи с закупоркой сосудов. Последняя чаще всего вызвана атеросклерозом. При этом отсутствует культура профилактики и диагностики заболеваний сосудистой системы. В свою очередь, патологии сосудистого русла с трудом поддаются лечению, а некоторые патологические изменения носят необратимый характер. Больные гипертонической болезнью и атеросклерозом часто погибают от развившихся мозговых инсультов.
По статистике, только 15-20% пациентов, выживших после инсульта, сохраняют трудоспособность. Остальные пожизненно остаются инвалидами — нуждаются в лекарствах и помощи. Инсульт затрагивает не только двигательные, но и чувственные функции. В первую очередь страдает интеллект — когнитивные способности, память, восприятие пространства и др. Инсульт сопряжен с высоким риском развития слабоумия. От ОНМК не застрахованы ни пожилые, ни молодые люди, ни дети.

При отсутствии медицинской помощи и неблагоприятном исходе терапии ситуация со временем усугубляется: постепенно уменьшается снабжение органа кислородом и глюкозой, в зоне инфаркта (состоит из ядра и пенумбры) происходит некроз клеток, а область поражения расширяется. При этом меняется плотность вещества головного мозга, в паренхиме накапливаются токсичные вещества и свободные радикалы: супероксид, перекись водорода. Они нарушают работу митохондрий и нейронов, вступают в реакции с различными клеточными компонентами и поддерживают цикл дальнейшей дезинтеграции клеток, а также провоцируют воспаление. Таким образом, головной мозг постепенно погибает, «отключая» жизненно важные функции.
Среди пациентов, переживших острое нарушение мозгового кровообращения однажды, существует довольно высокая вероятность повторного инсульта.
Нельзя однозначно ответить на вопрос, какой инфаркт опаснее: ишемический или геморрагический. Все зависит от индивидуальной клинической картины. Однако геморрагическому инсульту может сопутствовать обширное кровоизлияние в мозг с последующим образованием гематом, рубца, кистозного новообразования.
Именно кровоизлияние в мозг необходимо исключить на КТ после инсульта — лучше всего уже в первые часы с момента проявления симптомов.
Случаи сосудистого слабоумия
Ученые доподлинно установили, что русская писательница, императорская фрейлина Смирнова Александра Осиповна, кем в свое время восхищался А.С. Пушкин, страдала сосудистой деменцией.
С юности она отличалась мрачностью настроения либо его перепадами, бессонницей. В возрасте 40 лет резко похудела, осунулась. К врачам обращаться не хотела. Лечилась своими силами: проповедями, обрядами. Наследственность ее была отягощена психическими расстройствами.
В возрасте 69 лет ее состояние еще больше ухудшилось. Речь стала несвязной, она переставляла слоги в словах, искажала их. Страдала память, и нарушилось поведение. Психическое состояние резко ухудшилось, доходя до степени психического расстройства.
По данным, собранным со слов очевидцев, Александре Осиповне был установлен диагноз «атеросклеротическая деменция».
Диагноз сосудистой деменции был поставлен и другой известной писательнице, автору книги «Хижина дяди Тома» Гарриет Бичер-Стоу. Всю свою жизнь она посвятила заботе о своем многочисленном семействе, борясь с бедностью и болезнями. В последние годы своей жизни, после смерти мужа, Гарриет жила в полном одиночестве. У нее отмечались странности в поведении. Порой она приходила в дом Твена, блуждала там по комнатам. Ни на кого не обращала внимания, была отстраненной. Походив немного среди людей, возвращалась восвояси. Умственные способности ее совсем испортились, она практически не могла ухаживать за собой. Особым деструктивным изменениям подверглась память больной.
Лечение сосудистого генеза.
Все процедуры по лечению заболеваний и нарушений циркуляции крови головного мозга проводятся с целью устранения повышенного артериального давления и атеросклеротических симптомов.
Для правильного функционирования мозга нужно нормальное артериальное давление, тогда и физико-химические процессы будут протекать правильно. Кроме этого, необходимо приведение в норму состояние жирового обмена.
Для восстановления функционирования мозга применяется медикаментозное лечение.
В процессе лечения сосудистого генеза применяются методы удаления бляшек для восстановления нормального кровообращения. Часть сосуда, который был поврежден, можно заменить при хирургическом вмешательстве.
В выздоровлении немаловажную роль играет период реабилитации пациента. Для этого применяют физиотерапевтические процедуры, а также различные физические упражнения, направленные на улучшение кровообращения.
Выявить заболевания сосудистого генеза бывает непросто, так как заболевание не имеет ярко выраженных симптомов и острой формы. Для диагностирования правильного диагноза применяется магнитно-резонансная томография, спектроскопия, дуплесный скан, а также длительное наблюдение пациента.
На фоне недостаточности кровообращения развиваются очаговые изменения вещества мозга дисциркуляторного характера. Головной мозг кровоснабжается из 4 сосудистых бассейнов – двух каротидных и двух вертебробазилярных. В норме эти бассейны соединяются между собой в полости черепа, образуя анастомозы. Эти соединения дают возможность организму человека достаточно долго компенсировать недостатки кровотока и кислородное голодание. В зоны, которые испытывают дефицит крови, поступает кровь из других бассейнов путём перетока. Если эти анастомотические сосуды не развиты, то говорят о разомкнутом вилизиевом круге. При таком строении сосудов недостаточность кровообращения ведёт к тому, что появляются очаговые изменения головного мозга, клинические симптомы.
Самым частым диагнозом у пожилых людей, выставляемым только на основании жалоб, является дисциркуляторная энцефалопатии. Однако необходимо помнить – это хроническое неуклонно прогрессирующее нарушение кровообращения, развивающееся в результате страдания капилляров головного мозга, что связано с развитием большого количества микроинсультов. Очаговое поражение головного мозга можно диагностировать только при наличии определённых критериев:
- имеются признаки поражения головного мозга, что можно подтвердить объективно;
- постоянно неуклонно прогрессирующая клиническая симптоматика;
- наличие прямой взаимосвязи между клинической и инструментальной картиной при проведении дополнительных методов обследования;
- присутствие у пациента цереброваскулярного заболевания, которое относится к факторам риска развития очагового поражения мозга;
- отсутствие других заболеваний, с которыми можно было бы связать происхождение клинической картины.
Очаговые изменения вещества головного мозга дисциркуляторного характера проявляются нарушениями памяти, внимания, движения, эмоционально-волевой сферы.
Основное влияние на функциональное состояние и социальную адаптацию больного оказывают когнитивные расстройства. Когда имеется очаговое поражение вещества мозга в области лобной и височной долей доминантного полушария, то отмечается снижение памяти внимания, замедление мыслительных процессов, нарушение планирования и последовательного выполнения повседневной рутинной работы. Когнитивные нарушения объясняются дистрофией головного мозга сосудистого генеза. При развитии нейродегенеративных очаговых изменений головного мозга человек перестаёт узнавать знакомые предметы, страдает речь, присоединяются эмоционально-личностные нарушения. Сначала появляется астенический синдром и депрессивные состояния, плохо отвечающие на лечение антидепрессантами.
Прогрессирующие дистрофические, дегенеративные нарушения приводят к появлению эгоцентризма, отсутствует контроль над эмоциями, развивается неадекватная реакция на ситуацию.
Нарушения движения проявляются пошатыванием при ходьбе, координаторными расстройствами, центральными парезами разной степени выраженности, дрожанием головы, кистей, эмоциональной тупостью и амимией. Неуклонно прогрессирующие очаговые поражения головного мозга, приводят к финальной стадии заболевания, когда пациент не может принимать пищу из-за постоянного поперхания. Появляются насильственные эмоции, например, смех или плач не к месту, голос становится гнусавый.








