Что такое дмжп
Содержание:
- Что такое «открытое овальное окно»?
- Клинический случай
- Часто задаваемые вопросы
- 9.9. СТЕНОЗ ЛЁГОЧНОЙ АРТЕРИИ
- Причины и разновидности
- Причины ВПС
- Лечение детей с ДМЖП в Израиле: детский лечебный центр и особый подход
- Симптомы
- Предоперационная диагностика ДМПП
- Что такое ДМЖП сердца у детей?
- Диагностика дефекта межжелудочковой перегородки
- Реабилитация после лечения дефекта межпредсердной перегородки у детей
Что такое «открытое овальное окно»?
Родители часто задают вопросы о так называемом «открытом овальном окне». Так называют отверстие в перегородке между двумя камерами сердца (левым и правым предсердием), имеющее подвижную заслонку наподобие клапана.
Размеры овального окна варьируют от 2 до 6 мм, но в ряде случаев могут достигать 10-15 мм.
Овальное окно является нормальным элементом структуры сердца новорожденного. В период внутриутробного развития оно обеспечивает сообщение между предсердиями и позволяет крови проходить из правых камер сердца в левые, минуя еще не функционирующие сосуды легких (малый круг кровообращения).
После рождения овальное окно постепенно закрывается. У ребенка в возрасте до года открытое овальное окно (ООО) является физиологической нормой. В 40-50% случаев оно закрывается к концу первого года жизни, но иногда это происходит и в более старшем возрасте. Изредка овальное окно остается открытым в течение всей жизни.
Начиная с подросткового возраста, наличие ООО рассматривается как аномалия. Незначительность нарушений, возникающих вследствие него, позволяет относить это состояние к так называемым малым аномалиям развития сердца, которые не являются пороками сердца.
Причины неполного закрытия овального окна в настоящее время до конца не известны. Предпосылками к развитию этого состояния являются: наследственная предрасположенность, недоношенность, врожденные синдромы дисплазии соединительной ткани. ООО может сопутствовать врожденным порокам митрального и трикуспидального клапанов, а также открытому артериальному протоку.
Открытый артериальный проток
Артериальный проток представляет собой небольшое соединение между легочной артерией, несущей кровь к легким, и аортой, несущей кровь к другим органам. Он позволяет крови в период внутриутробного развития идти в обход еще не функционирующих легких. Закрытие артериального потока в норме происходит в первые часы после рождения, а к концу первого месяца жизни малыша он обычно полностью зарастает.
Если артериальный проток остается открытым у ребенка старше трех месяцев, у него диагностируется «открытый артериальный проток» (ОАП), считающийся врожденным пороком сердца. Точную его причину в большинстве случаев установить не удается. Но есть определенные факторы, которые повышают вероятность развития этого состояния.
- Факторы риска возникновения ОАП:
- Недоношенность (роды на сроке менее 38 недель)
- Низкий вес при рождении (менее 2500 г)
- Хромосомные аномалии (синдром Дауна, синдром Эдвардса)
- Наличие аномалий развития и пороков сердца
- Курение и употребление алкоголя в период беременности
- Задержка внутриутробного развития плода
- Внутриутробные инфекции
- Асфиксия при рождении (менее трех баллов по шкале Апгар)
- Вирусные инфекции у матери в период беременности
- Женский пол ребенка (у девочек в 2 раза чаще)
Основным методом диагностики ОАП является УЗИ сердца. При выявлении этого состояния у ребенка в возрасте одного месяца ЭхоКГ повторяют в 3 и 6 месяцев для контроля закрытия артериального протока. В дальнейшем частота проведения исследования определяется по индивидуальным показаниям.
Таким образом, на сегодняшний день эхокардиография является основным методом быстрой и безопасной диагностики состояния сердца у детей с первого дня жизни, а также в период внутриутробного развития. Заботиться о здоровье малыша необходимо с момента наступления беременности, а профессионалы и отличное оборудование помогут вам в этом!
Клинический случай
В отделение кардиологии БСМП поступил больной И., 18 лет, с жалобами на одышку смешанного характера, возникающей при подъеме на второй этаж, при прохождении около 100 метров, на периодический сухой приступообразный кашель, на повышенную утомляемость.
Из анамнеза: с детства отмечались низкая скорость роста, низкая прибавка в весе и толерантность к физической нагрузке. В возрасте двух лет установлен диагноз: ВПС, ДОСПЖ. От предложенного оперативного лечения родители отказались, боясь того, что ребенок не перенесет операцию. В возрасте 17 лет стал отмечать нарастание одышки, снижение толерантности к физической нагрузке. Обратился к кардиологу, назначена терапия ХСН.
Заочно консультирован кардиохирургом Научного центра сердечно-сосудистой хирургии, где по предоставленным данным «у больного сложный врожденный порок сердца, который в отсутствии коррекции в детском возрасте привел к высокой легочной гипертензии со значительной дилатацией легочной артерии, недостаточности клапана легочной артерии III ст. Выполнить оперативное лечение не представляется возможным. Рекомендована консервативная терапия».
При осмотре обращает на себя внимание астеничность телосложения, цианоз носогубного треугольника. В легких дыхание с жестким оттенком, единичные застойные хрипы в нижних отделах
При аускультации сердца выслушивается акцент II тона над легочной артерией, систолический шум над всеми точками аускультации, ЧСС 80 ударов в минуту. Артериальное давление симметричное на обеих руках, с тенденцией к гипертензии, 135 и 85 мм.рт.ст.
Из лабораторных данных обращает на себя внимание общий анализ крови, где отмечается компенсаторная полицитемия за счет роста числа эритроцитов 7,8×1012/л повышение уровня гемоглобина до 173 г/л и гематокрита. При инструментальном обследовании:
При инструментальном обследовании:
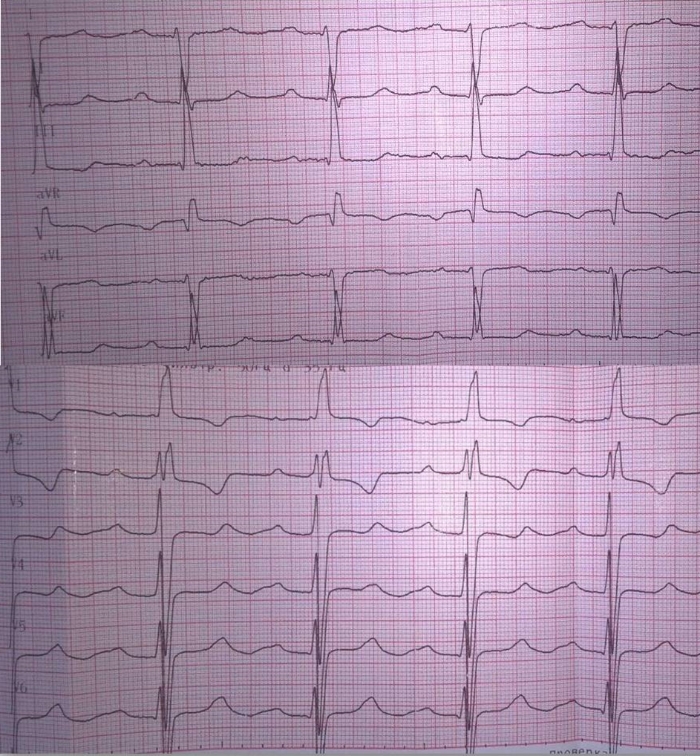
Рис. 2
Электрокардиограмма пациента при поступлении. На фоне синусового ритма с ЧСС 85 ударов в минуту отмечаются признаки гипертрофии левого желудочка и неполной блокады правой ножки пучка Гиса.
При проведении ЭхоКГ: Большой высокий дефект межжелудочковой перегородки. Фиброзные изменения створок аортального клапана, умеренный стеноз устья аорты, аортальная недостаточность II-III ст. Фиброз створок клапана легочной артерии. Недостаточность клапана легочной артерии II-III ст. Концетрическая значительная гипертрофия миокарда правого желудочка. Умеренная дилатация правого предсердия. Относительная трикуспидальная недостаточность II степени. Значительная дилатация ствола и ветвей легочной артерии. Значительная легочная гипертензия.
По рентгенографии органов грудной клетки отмечается расширение тени сердца влево. Признаки гиперволемии по малому кругу кровообращения.
Пациенту была скорректирована терапия ХСН с учетом выраженной легочной гипертензии с последующей титрацией дозы препаратов на амбулаторном этапе.
Часто задаваемые вопросы
Сколько длится операция?
Чаще всего все манипуляции занимают от часа до трех. Длительность зависит от расположения дефекта, от сложности работы с контрольно-диагностическим оборудованием.
Какую анестезию применяют?
Для взрослых больных предпочтительнее местная анестезия. Благодаря применению современных препаратов и тому, что операция не предполагает травматических манипуляций, пациенты хорошо переносят вмешательство, находясь в сознании. Для детей и в редких случаях для взрослых возможно применение медикаментозного сна. Чувствуется только укол анестетика.
Как протекает послеоперационный период?
Если нет осложнений, то пациента отпускают домой через один-два дня. На месте прокола оставляют повязку для обеспечения стерильности. Часто назначают медикаментозные препараты, которые нужно принимать в течение первых месяцев после операции. В случае если пациент заболевает простудой – проводят профилактику приемом антибиотиков, чтобы избежать развития эндокардита.
Физические нагрузки требуется серьезно ограничить в первые месяцы. Но через полгода окклюдер покрывается собственными тканями, и риск осложнений снижается до минимума. Поэтому в первые шесть месяцев существуют рекомендации по отказу от вакцинации, от планирования беременности. А спустя полгода пациент может вести привычный для него образ жизни.
9.9. СТЕНОЗ ЛЁГОЧНОЙ АРТЕРИИ
Стеноз лёгочной артерии — сужение выносящего тракта правого желудочка в области клапана лёгочной артерии.
Распространённость
Изолированный стеноз лёгочной артерии составляет 8-12% всех врождённых пороков сердца. В большинстве случаев это клапанный стеноз (третий наиболее частый врождённый порок сердца), но он может также быть комбинированным (в сочетании с подклапанным, надклапанным стенозами, другими врождёнными пороками сердца).
ГЕМОДИНАМИКА
Сужение может быть клапанным (80-90% случаев), подклапанным, надклапанным.
• При клапанном стенозе клапан лёгочной артерии может быть одностворчатым, двустворчатым и трёхстворчатым. Характерно постстенотическое расширение ствола лёгочной артерии.
• Изолированный подклапанный стеноз характеризуется инфундибулярным (воронкообразным) сужением выносящего тракта правого желудочка и аномальным мышечным пучком, препятствующим выбросу крови из правого желудочка (оба варианта обычно сочетаются с ДМЖП).
• Изолированный надклапанный стеноз может быть в виде локализованного стеноза, полной или неполной мембраны, диффузной гипоплазии, множественных периферических стенозов лёгочной артерии.
При сужении лёгочного ствола возникает увеличение градиента давления между правым желудочком и лёгочной артерией. Из-за препятствия на пути тока крови возникает гипертрофия правого желудочка, а затем его недостаточность. Это приводит к повышению давления в правом предсердии, открытию овального отверстия и сбросу крови справа налево с развитием цианоза и правожелудочковой недостаточности. У 25% больных стеноз лёгочной артерии сочетается со вторичным ДМПП.
Причины и разновидности
Патологическое отверстие формируется еще в ходе эмбрионального развития – поэтому заболевание и называется врожденный порок сердца.
Существует ряд факторов, которые могут спровоцировать рождение ребенка с пороком сердца:
- Инфекционные болезни. Особенно опасны для развития ребенка такие болезни, как краснуха, корь и ветрянка. К счастью, сейчас для женщин, которые не смогли переболеть до родов, существует вакцина.
- Курение, употребление алкоголя, прием наркотиков.
- Некоторые лекарственные препараты, например, литийсодержащие, могут спровоцировать развитие порока сердца.
- Наличие генетической предрасположенности: по статистике, один случай из двадцати объясняется наследственностью.
Если дефект небольшой, то симптомы выражены не так явно, как при крупном. Большие множественные отверстия считаются самой тяжелой формой заболевания. Если дефект состоит из мышц, то есть вероятность, что он самостоятельно затянется в течение первого года жизни – это происходит из-за общего развития мышечной стенки сердца. В остальных случаях ожидать самовыздоровления не стоит – поэтому операцию проводят как можно раньше, если это позволяет состояние ребенка.
Показания
- наличие отверстия в перегородке между желудочками сердца;
- патологический заброс крови в правый желудочек;
- повышенная нагрузка на правый желудочек;
- выраженная симптоматика.
Противопоказания
- особое расположение отверстия – близко к клапанам сердца;
- наличие некоторых других заболеваний сердца;
- непоправимые изменения в легких;
- нарушение свертываемости крови;
- острые инфекционные и воспалительные заболевания.
Причины ВПС
 Обследование новорожденного
Обследование новорожденного
Также необходимо уделять внимание потенциально тератогенным факторам внешней среды: различные внутриутробные инфекции (вирусы краснухи, цитомегаловирус, коксаки, инфекционные заболевания у матери в первом триместре), лекарственные препараты (витамин А, противоэпилептические средства, сульфазалазин, триметоприм), постоянный контакт с токсичными веществами (краски, лаки). Кроме того, нужно помнить, что отрицательное влияние на внутриутробное развитие оказывают как материнские факторы: предшествующие данной беременности репродуктивные проблемы, наличие сахарного диабета, фенилкетонурии, алкоголизма, курение, возраст, но также, и факторы со стороны отца – возраст, употребление наркотических средств (кокаин, марихуана).. Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Виды врожденных пороков сердца
-
Дефект межпредсердной перегородки (ДМПП) или открытое овальное окно – диагностируется при выявлении одного либо нескольких отверстий в межпредсердной перегородке. Один из часто встречающихся врожденных пороков сердца. В зависимости от расположения дефекта, его величины, силы тока крови определяются более или менее выраженные клинические признаки. Часто ДМПП сочетается с другими аномалиями сердца и определяться при синдроме Дауна.
-
Дефект межжелудочковой перегородки (ДМЖП) – диагностируется при недоразвитии межжелудочковой перегородки на различных уровнях с формированием патологического сообщения между левым и правым желудочками. Может встречаться как изолированно, так и вместе с другими аномалиями развития. При малом дефекте – чаще нет выраженного отставания в физическом развитии. ДМЖП опасен тем, что может приводить к развитию легочной гипертензии, и потому, должен своевременно корректироваться оперативным путем.
-
Коартация аорты – сегментарное сужение просвета аорты с нарушением нормального кровотока из левого желудочка в большой круг кровообращения. Выявляется до 8% всех случаев ВПС, чаще у мальчиков, нередко сочетается с другими аномалиями.
-
Открытый артериальный проток – диагностируется при не заращении Баталлова протока, определяемого у новорожденных и зарастающего в последующем. В результате, происходит частичный сброс артериальной кровь из аорты в легочную артерию. При данном ВПС чаще не бывает тяжелых клинических проявлений, однако, патология требует хирургической коррекции, поскольку сопряжена с высоким риском внезапной сердечной смерти.
-
Атрезия легочной артерии – диагностируется недоразвитие (полное либо частичное) створок клапана легочной артерии с развитием обратного заброса крови из легочной артерии в полость правого желудочка. В последующем приводит к недостаточному кровоснабжению легких.
-
Стеноз клапана легочной артерии – аномалия, при которой диагностируют сужение отверстия клапана легочной артерии. В результате патологии, чаще всего, створок клапана, нарушается нормальный кровоток из правого желудочка в легочный ствол.
-
Тетрада Фалло – сложный сочетанный ВПС. Объединяет дефект межжелудочковой перегородки, стеноз легочной артерии, гипертрофию правого желудочка, декстрапозицию аорты. При данной патологии происходит смешение артериальной и венозной крови.
-
Транспозиция магистральных сосудов – также сложный ВПС. При данной патологии аорта отходит от правого желудочка и несет венозную кровь, а легочный ствол отходит от левого желудочка и несет артериальную кровь, соответственно. Парок протекает тяжело, сопряжен с высокой летальностью новорожденных.
-
Декстрокардия – аномалия внутриутробного развития, арактеризующаяся правосторонним размещением сердца. Зачастую, наблюдается «зеркальное» расположениее других непарных внутренних органов.
-
Аномалия Эбштейна – редко встречающийся врожденный порок сердца, диагностируется при изменении месторасположения створок трехстворчатого клапана. В норме — от предсердно-желудочкового фиброзного кольца, при аномалии — от стенок правого желудочка. Правый желудочек имеет меньшие размеры, а правое предсердие удлинено, вплоть до аномальных клапанов.
Лечение детей с ДМЖП в Израиле: детский лечебный центр и особый подход
Для детей, проходящих лечение от самых заболеваний, в том числе и от ДМЖП, в МЦ «Хадасса» выделен специальный корпус Матери и ребёнка, в котором действуют клиники и службы детского лечебного центра. Лечебные помещения, приемные кабинеты и палаты корпуса, оформлены специальным образом и оборудованы в соответствии с нуждами детей. И диагностические и терапевтические процедуры проводятся, насколько это возможно, безболезненными методами. Родителям позволяется находиться с ребенком во время детей во время большинства процедур. Если ребенок должен пройти операцию, родители могут быть с ним вплоть до момента введения наркоза. Сразу перед окончанием действия анестезии их снова пускают в операционную, чтобы ребёнку казалось,что родители всё время были рядом. Среди специалистов, которые занимаются ребенком — не только медицинский персонал, но и психологи, учителя и больничные клоуны. Ребёнок находится под их опекой и наблюдением на протяжении всего лечения. Эта многопрофильная команда заботятся о том, чтобы пребывание ребёнка в МЦ «Хадасса» было максимально комфортным.
Симптомы
В большинстве случаев патология ООО протекает без проявления каких-либо симптомов. Не исключено, что признаки проявляются довольно слабо.
Если же говорить о симптоматике патологии у детей, выделяют:
- цианоз поверхности кожи;
- бледность области вокруг губ, наблюдающаяся во время небольшой нагрузки организма;
- частые простудные заболевания;
- болезни бронхов, легких;
- медленное прибавление веса.
Если говорить о старших детях — могут проявляться признаки:
- быстрая утомляемость при больших физических нагрузках;
- одышка;
- частый пульс.
Специалисты считают, если овальное окно не заросло до 5 лет, вероятнее всего, этого уже не произойдет. Ребенку придется жить с патологией сердца всю дальнейшую жизнь.
При выраженном овальном отверстии (более 7-10 мм) внешние проявления заболевания:
- Частые обмороки;
- Появление синюшности кожи даже при умеренных физических нагрузках;
- Слабость;
- Головокружения;
- Отставание ребенка в физическом развитии.
В норме размер овального окна у новорожденного не превышает размеров булавочной головки и надежно прикрывается клапаном, который препятствует сбросу крови из малого круга кровообращения в большой.
При открытом овальном окне размером от 4,5-19 мм или неполном его закрытии клапаном у ребенка могут наблюдаться транзиторные нарушения мозгового кровообращения, признаки гипоксемии и развитие тяжелых осложнений (ишемический инсульт, инфаркт почки, парадоксальная эмболия и инфаркт миокарда).
Косвенными признаками аномалии строения сердца, по которым родители могут заподозрить ее наличие, могут стать:
- появление резкой бледности, синюшности во время сильного плача, крика, натуживания, купания ребенка;
- беспокойство, вялость во время кормления;
- плохая прибавка в весе, плохой аппетит;
- быстрая утомляемость с признаками сердечной недостаточности (одышкой, учащением пульса);
- предрасположенность ребенка к частым воспалительным заболеваниям бронхолегочной системы;
- обмороки (в тяжелых случаях).
При обследовании во время прослушивания тонов сердца врач может регистрировать присутствие «шумов». В молодом возрасте, аномалия может не причинять совершенно никаких неудобств.
Но после 45–50 лет, есть большая вероятность того, что наличие открытого овального окна может усугублять существующие у человека какие-либо сердечно-сосудистых заболеваний.
Предоперационная диагностика ДМПП
Прослушивание: при прослушивании сердца врачу бывает хорошо слышен характерный систолический шум, позволяющий диагностировать дефект межпредсердной перегородки. Шум при этом не громкий и не грубый, как при некоторых других дефектах.
Эхокардиография — основной инструмент диагностики. Она позволяет визуализироватьДМПП, определить его местоположение, а также определить, в каком направлении шунтируется кровь через отверстие (то есть, направление сброса).
Электрокардиограмма позволяет определить, имеет ли место вызванная дефектом межпредсердной перегородки перегрузка
Рентгенограмма показывает, произошли ли патологические изменения в легких вследствие повышенного давления в них.
Что такое ДМЖП сердца у детей?
Нормальная работа сердца основывается на том, что венозная кровь от тела, попадающая в правое предсердие и желудочек, поступает сначала в легкие, где насыщается кислородом — только после этого, завершив малый круг кровообращения, она попадает в левую половину сердца, откуда через аорту распространяется по всему телу, совершая большой круг кровообращения. При этом венозная кровь из правых отделов сердца не смешивается с насыщенной кислородом кровью левых отделов.
Существуют различные дефекты перегородки, которая обеспечивает это разделение венозной и артериальной крови в сердце. Такой врожденный порок может возникнуть как между предсердиями, так и между желудочками. Дефект межжелудочковой перегородки сердца (ДМЖП) составляет от 10 до 30 % всех видов врожденных пороков сердца у новорожденных и занимает второе место по частоте встречаемости у детей старше 3 лет. Для данного порока сердца характерно наличие отверстия в межжелудочковой перегородке (она разделяет желудочки, «перекачивающие» кровь в большом и малом кругу кровообращения). Вследствие такого дефекта дополнительный «несанкционированный» объем крови может поступать из левого в правый желудочек, что влечет за собой избыточное наполнение малого круга, который проходит через легкие. Как результат таких патологических изменений – заболевания органов дыхания, появление выраженной одышки, частое воспаление легких, простуды и даже отставание в умственном и физическом развитии. Особенно такие проблемы характерны для пациентов с диаметром дефекта от 10 до 15 мм – им показано неотложное оперативное вмешательство. При небольших размерах отверстия в перегородке (около 2-5 мм) отклонения в состоянии здоровья у детей могут не обнаруживаться.
Диагностика дефекта межжелудочковой перегородки
Основные методы диагностики ДМЖП – это ЭКГ (электрокардиография) и ЭхоКГ (эхокардиография, УЗИ сердца).
- ЭКГ. Позволяет заподозрить у ребенка дефект межжелудочковой перегородки на основании обнаружения признаков гипертрофии (увеличения) левого желудочка. При длительном течении заболевания может также гипертрофироваться правый желудочек. При незначительном дефекте межжелудочковой перегородки ЭКГ может не выявить никаких изменений.
- ЭхоКГ. Ультразвуковое исследование с допплерографией позволяет не только визуализировать ДМЖП и выявить его локализацию, но также определить давление в левом и правом желудочках. При помощи УЗИ врач имеет возможность обнаружить и другие пороки сердца, которые могут развиваться параллельно с дефектом межжелудочковой перегородки.
- МРТ. Уточняющий метод. Применяется, если имеются подозрения на ДМЖП, однако это заболевание не удалось повредить при помощи ЭхоКГ.
- Рентгенография грудной клетки. Вспомогательный метод. Позволяет выявить косвенные признаки ДМЖП: кардиомегалию (увеличение сердца) и усиление легочного рисунка.
Рекомендуемые клиники для диагностики дефекта межжелудочковой перегородки в Германии:

Университетская клиника Ульма
Подробнее

Клиника Нойперлах Мюнхен
Подробнее

Клиника Гелиос Берлин-Бух
Подробнее
Показать все программы диагностики
Реабилитация после лечения дефекта межпредсердной перегородки у детей
После оперативного вмешательства пациент проведет несколько дней под присмотром медперсонала. В этот период медики тщательно следят за гемодинамическими показателями, водно-электролитным и кислотно-щелочным балансом, работой всех органов и систем. Объем терапии определяется индивидуально.
Лучшие реабилитологи «Хадассы» составят индивидуальный план восстановления. При необходимости больного переведут в специализированное отделение.
|
После возвращения домой реабилитацией будут заниматься родители — им дадут рекомендации и обучат правильному уходу за ребенком. |
После выписки ребенок наблюдается по месту жительства. В течение полугода нельзя посещать детский сад. Школьников переводят на индивидуальное обучение
Очень важно придерживаться принципов правильного питания, следить за интенсивностью физических нагрузок








