Инфаркт: симптомы, лечение, последствия и профилактика
Содержание:
Факторы риска
Существуют некоторые факторы риска, которые значительно увеличивают шанс развития данного заболевания. Данные факторы делятся на немодифицируемые и модифицируемые. Первый вид факторов не зависит от самого человека, он не может на них повлиять. Второй же вид является приобретенным, от таких факторов человек может легко избавиться.
К немодифицируемым факторам относятся:
- Плохая наследственность. Многие заболевания сердца, вен и сосудов могут передаваться от родителей к их потомству по наследству. Такие заболевания имеют, как правило, хроническую форму. Полностью избавиться от них практически невозможно. К подобным недугам относят и субэндокардиальный инфаркт.
- Возраст. Данная форма инфаркта встречается у людей пожилого возраста, которые уже перешли возрастную отметку 50 лет. Но в последнее время наблюдается тенденция развития острого субэндокардиального инфаркта и у молодых людей, которые еще не достигли и 35-летнего возраста.
- Пол. Он может сильно повлиять на развитие данного недуга. В 50-летней возрастной группе наиболее часто страдают от такой формы инфаркта именно мужчины. Но после достижения 70 лет риск ее развития у мужчин и у женщин становится абсолютно одинаковым.

К модифицируемым факторам относятся:
Несбалансированный и примитивный рацион питания. Переизбыток в рационе животного жира, продуктов с низкой энергетической ценностью, соли и отсутствие в нем клетчатки могут привести к развитию недугов миокарда и сердца.
Значительное отклонение от нормы уровня артериального давления.
Повышенная степень содержания липопротеидов низкой плотности. Иными словами, это называется “плохим” холестерином. Высокий его процент в организме приводит к формированию в сосудах и венах ненужных образований. Они мешают нормальному току крови.
Отсутствие физической активности или ее переизбыток
Во всем важно чувство меры. Для того, чтобы снизить риск развития субэндокардиального инфаркта, необходимо не только следить за уровнем ежедневной активности, но и воздержаться от длительных изнурительных тренировок, которые негативно сказываются на работе миокарда.
Лишний вес
Он является причиной возникновения множества заболеваний. Здоровое тело не может страдать ожирением.
Курение.
Частое употребление напитков, которые содержат в своем составе спирт.
Сахарный диабет.
Частые эмоциональные потрясения, стресс. Многие ученые спорят на счет данного фактора. Некоторые считают его незначимым фактором. Но если человек регулярно испытывает стресс и сильные психологические нагрузки, серьезно нарушается оптимальный сердечный ритм. Таким образом, у излишне эмоциональных людей, которые относятся к типу холериков, наблюдаются острые формы инфаркта в несколько раз чаще.
Если вы относитесь к группе риска, вам просто необходимо наиболее тщательно следить за своим здоровьем. Раз в несколько месяцев необходимо проводит полное обследование организма. Начните процесс полного избавления от модифицируемых факторов риска. Таким образом, вы можете снизить шанс возникновения у вас субэндокардиального инфаркта в несколько раз.

Симптомы заболевания
Симптомы инфаркта миокарда зависят от степени сложности заболевания, клинических проявлений, поражения миокарда и прочих сопутствующих факторов. Было выявлено, что у женщин и мужчин симптоматика недуга в некотором роде отличается.
Основные симптомыпри инфаркте:
- Слабость.
- Тошнота.
- Головокружение.
- Рвота.
- Боль в груди.
- Одышка.
- Боль в желудке.
- Боль в шее.
- Усталость.
- Бледность кожи.
- Боль в грудной клетке.
- Удушье.
- Холодный пот.
- Нехватка воздуха.
- Боль в нижней челюсти.
- Невозможность вдохнуть полной грудью.
- Повышенное потоотделение.
- Боль в левой руке.
Отмирание участка сердечной мышцы, приводящее к формированию тромбоза коронарной артерии, называется инфарктом миокарда. Этот процесс приводит к тому, что нарушается кровообращение этого участка. Если при первых признаках не принимать соответствующих мер по госпитализации пациента, то гарантирован летальный исход.
При диагностировании инфаркта врачи немедленноприступают к растворению тромба, чтобы восстановить нормальное кровообращение на этом участке.
Данное заболевание возникает достаточно часто, стоит рассмотреть все нюансы его протекания.
Ишемическая болезнь сердца
 Ишемия – это патологическое состояние, характеризующееся нарушением кровоснабжения какого-либо органа, и, как следствие, дефицитом кислорода и нарушением обменных процессов в тканях этого органа. При ишемической болезни сердца (ИБС) нарушается приток крови к сердечной мышце (миокарду) по сердечным (коронарным) сосудам.
Ишемия – это патологическое состояние, характеризующееся нарушением кровоснабжения какого-либо органа, и, как следствие, дефицитом кислорода и нарушением обменных процессов в тканях этого органа. При ишемической болезни сердца (ИБС) нарушается приток крови к сердечной мышце (миокарду) по сердечным (коронарным) сосудам.
Механизм развития
В упрощенном представлении сердце представляет полый мышечный мешок, своего рода насос, проталкивающий кровь по сосудам. Миокард является, пожалуй, единственной мышцей, пребывающей в состоянии постоянной работы в течение всей жизни человека, без права даже на кратковременный отдых.
Для обеспечения такой функциональной активности требуется интенсивный обмен веществ в миокарде. А для того чтобы этот обмен поддерживался на должном уровне, необходима интенсивная доставка кислорода по коронарным артериям. Эти артерии (правая и левая) являющиеся ветвями аорты, снабжают артериальной кровью миокард.
Многие внешние раздражители, в т.ч. физические и психические нагрузки, приводят к усилению работы сердца, проявляющемуся увеличением частоты сердечных сокращений и объема прокачиваемой по сосудам крови. Потребность миокарда в кислороде при этом усиливается. В норме увеличение притока крови к миокарду достигается за счет расширения просвета коронарных сосудов. При ИБС этот механизм нарушен, просвет коронарных артерий сужен, и это приводит к гипоксии (кислородной недостаточности) миокарда.
Сужение коронарных сосудов при ИБС обусловлено 3-мя факторами, среди которых:
- Спазм
- Атеросклероз
- Тромбоз.
Причем все эти 3 фактора взаимно отягощают друг друга. Отложение атеросклеротических бляшек на стенках коронарных сосудов приводит к нарушению кровотока по ним, и осложняется формированием тромбов. А спазм этих сосудов еще больше усугубляет окклюзию (закупорку) коронарных сосудов.
Причины
Ведущей причиной ИБС является атеросклероз. При этом состоянии избыточно содержащийся в крови холестерин откладывается на стенках различных артерий, в т.ч. и коронарных. Причин ИБС – великое множество, и среди них:
- Ожирение
- Гипертоническая болезнь
- Сахарный диабет и многие другие эндокринные заболевания
- Частые стрессы
- Нарушения работы других органов, прежде всего, почек
- Вредные привычки – алкоголь и курение.
Все эти факторы в той или иной степени нарушают тонус коронарных артерий (спазмируют их) и способствуют отложению атеросклеротических бляшек на коронарных артериях с дальнейшим формированием коронарной недостаточности.
Признаки
ИБС может протекать как в острой, так и в хронической форме. Хроническое течение ИБС принимает форму стенокардии. В зависимости от тяжести и клинического течения стенокардия делится на функциональные классы и формы (нестабильная, стенокардия напряжения, покоя).
Типичное острое проявление ИБС – это инфаркт миокарда, который развивается из-за нарушения притока крови. Инфаркт представляет собой омертвение (некроз) сердечной мышцы. Как острую форму ИБС выделяют также внезапную коронарную смерть. При этом состоянии ишемия настолько выражена, что быстро, практически моментально, приводит к изменениям в миокарде, несовместимым с жизнью. Еще выделяют в клинической практике ОКС – острый коронарный синдром. Это состояние, пограничное между нестабильной стенокардией и инфарктом миокарда. При ОКС налицо все проявления, типичные для ИБС.
Ведущим клиническим проявлением ИБС является т.н. ангинозный приступ. Этот приступ характеризуется болями за грудиной «по типу галстука». Боль носит давящий, сжимающий или жгучий характер, и зачастую отдает в межлопаточное пространство, левую руку, в ключицу, в нижнюю челюсть. Болевой синдром сопровождается одышкой, страхом смерти. При этом возможны нарушения сердечного ритма, колебания артериального давления в сторону увеличения или уменьшения, вплоть до нулевого уровня.
Лечение
Лечение ИБС проводится по нескольким направлениям:
- Влияние на причины данного заболевания. Снижение уровня холестерина, нормализация артериального давления, сахара крови при гипертонической болезни и сахарном диабете. Устранение других причин, опасных в плане коронарной недостаточности. Предотвращение тромбоза путем лекарственного «разжижения» крови.
- Снижение потребности миокарда в кислороде. Предусматривает уменьшение нагрузки на миокард – снижение работы сердца, уменьшение сократимости миокарда и частоты сердечных сокращений.
- Устранение симптомов и осложнений. Обезболивание, нормализация сердечного ритма.
В ходе всех этих мероприятий используются медикаменты различных групп.
Дополнительные исследования
В отдельных случаях вышеперечисленных исследований может быть недостаточно. Для окончательного установления диагноза или уточнения нюансов течения заболевания могут потребоваться следующие процедуры:
- Рентген грудной клетки. Инфаркт миокарда может сопровождаться застоем в легких. Это заметно на рентгенологическом снимке. Подтверждение осложнения требует корректировки схемы лечения.
- Коронарография. Ангиография коронарной артерии помогает обнаружить ее тромботическую окклюзию. Определяет степень снижения желудочковой сократимости. Это исследование проводят перед оперативными вмешательствами — ангиопластикой или аортокоронарным шунтированием, которые способствуют восстановлению кровотока.
Если у больного возникают симптомы, схожие с признаками инфаркта миокарда, его необходимо немедленно доставить в больницу для дальнейшего обследования и лечения. Чем раньше будет начата терапия заболевания, тем больше вероятность благоприятного исхода. Для предупреждения инфаркта следует проводить лечение имеющейся стенокардии и ишемической болезни сердца, избегать стрессов, чрезмерных нагрузок, физического и эмоционального переутомления.
Жизнь после инфаркта миокарда
После стабилизации состояния больного, перенесшего острый инфаркт, усилия врачей направляются прежде всего на уменьшение риска прогрессирования атеросклероза и ИБС. Для вторичной профилактики используются лекарственные средства, эффективность которых доказана во множестве крупных международных исследований, и одни из них — антитромбоцитарные препараты, или антиагреганты .
Антиагреганты уменьшают агрегацию, то есть объединение тромбоцитов, чем препятствуют формированию кровяных сгустков. Один из самых известных антиагрегантов — ацетилсалициловая кислота. Она уменьшает содержание вещества, активирующего процесс тромбообразования, — тромбоксана А2, необратимо подавляя таким образом агрегацию тромбоцитов, а также незначительно расширяет сосуды. Даже после однократного применения ацетилсалициловой кислоты ее антиагрегантный эффект сохраняется на протяжении до 7 суток.
В начале 2000-х годов ученые выяснили, что антиагрегантная терапия, направленная на предотвращение риска повторных сердечно-сосудистых событий, может быть гораздо эффективней, если наряду с ацетилсалициловой кислотой назначать антиагрегант с другим механизмом подавления активности тромбоцитов, например, клопидогрел, тикагрелор или прасугрел. Такая схема лечения получила название двойной антитромбоцитарной терапии (ДАТТ). Сегодня в составе ДАТТ используются комбинации ацетилсалициловой кислоты с новыми антиагрегантами, например, ингибиторами P2Y12 тромбоцитов.
В большинстве случаев для снижения риска рецидива инфаркта миокарда ДАТТ назначают на протяжении года после первичного сердечно-сосудистого события. Решение о длительности терапии принимает врач с учетом индивидуальных особенностей пациента. Эффективность профилактики во многом зависит от дисциплинированности пациента. Известно, что самостоятельная отмена лекарств в течение полугода после эпизода острого коронарного синдрома по сравнению с дальнейшим профилактическим лечением приводит к повышению риска смертности в 2,7 раза. Если же пациент прекращает принимать ДАТТ в течение 7-12 месяцев после первичного ИМ, риск рецидива возрастает в 2,3 раза.
Таким образом, в значительной мере люди, перенесшие ИМ, сами влияют на его прогноз. Изменение образа жизни, соблюдение всех рекомендаций врачей и аккуратный прием назначенных препаратов — залог успешного восстановления и полноценной жизни после эпизода острого коронарного синдрома.
Признаки нарушений
Синдром сердечной слабости выявляется на основании клинических и ЭКГ исследований. Чтобы убедиться в диагнозе аритмия, нужно сравнить текущие результаты кардиограммы с расшифровкой с нормальными данными состояния сердца пациента. Равномерные в одном отведении и положительные зубцы Р, а также однородное расположение на расстоянии 0,11-0,20с перед комплексом QRS.
За одну минуту количество ударов не должно быть больше значения 90. Такой показатель определяется способом деления 60 сек. на длительность R – R отрезка. Или количество комплексов произошедших за 3 сек. Умножают на 20 ( это примерно 15 см ленты).
Заключение ЭКГ синусовый ритм может отражать такие патологии как:
- Аритмия. Интервалы R – R на кардиограмме разнятся на значения, превышающие 0,15 секунд. Тут просматривается прямая связь между количеством ударов сердца и дыхательной деятельности (вдох – выдох);
- Тахикардия. Сокращения сердечной мышцы возрастают до отметки 90 ударов в минуту. Другие параметры ритмичности сохраняются в норме. В подобных случаях часто встречается косая нисходящая депрессия PQ, и восходящая ST. Изображение при этой «картине заболевания» напоминает якорь. Если частота сердечных сокращений превышает 150 ударов в минуту, существует угроза блокады II степени;
- Брадикардия. Главные показатели синусового ритма в ЭКГ присутствуют, но снижено количество ударов сердца. Поэтому интервал Р-Р возрастает до 0,21 сек;
- Ригидный синусовый ритм. Частота сокращений сердечной мышцы увеличена. Интервал Р-Р имеет разницу до 0,05 сек. В данном случае имеет место поражение узла или патология нейровегетативной регуляции.
Меры профилактики инфаркта
После того, как опасность миновала, на самом деле, еще рано расслабляться, поскольку около 10% пациентов в течение первого года после первого инфаркта сталкиваются с повторным приступом. К сожалению, летальность при повторном инфаркте выше, чем при первичном. Существует ряд рекомендаций, которые помогут снизить вероятность повторного инфаркта, позволят улучшить качество жизни и быстрее восстановить силы и здоровье:
- и здоровым людям, и особенно перенесшим инфаркт рекомендуется бросить курить раз и навсегда. На самом деле, пагубная привычка не столь сильно затягивает в свои сети, как о том трубят на каждом углу. Стоит лишь захотеть, и можно избавиться от зависимости, а вместе с ней от тех осложнений, к которым приводит табакокурение. Тем, кто решил бросить курить, врач выпишет таблетки из безопасных антидепрессантов, которые существенно снижают тягу, не влияют на аппетит и позволяют без вреда для настроения и физического состояния прекратить губить свое здоровье;
- физическая активность должна быть постоянным спутником человека, заботящегося о своем здоровье. Непосредственно во время реабилитация врач даст рекомендации о норме нагрузок, далее можно будет постепенно их увеличивать. Наиболее безопасными будут водные процедуры и ходьба. Сердце – та же мышца, и её можно тренировать физическими нагрузками. От этого оно станет сильнее, выносливее и крепче. Каждый день нужно гулять на свежем воздухе около часа. Тяжелым больным рекомендуется начинать физическую активность с ЛФК под присмотром медработников. Примерный комплекс упражнений разной степени нагрузки можно найти в других статьях;
- если по объему талии или ИМТ у человека подозревается ожирение, необходимо взять под контроль массу тела. Питание должно быть полноценным и сбалансированным, но не чрезмерным. Больше внимания нужно уделять витаминам и минералам, полезны жирные сорта рыбы или рыбий жир из аптеки. В умеренных количествах можно даже принимать алкоголь. Речь идет о качественном алкоголе, малые дозы которого способны предотвращать развитие сердечных патологий;
- при наличии сахарного диабета нужно скорректировать образ жизни, контролировать давление, вес, принимать препараты от сахара и придерживаться диеты, рекомендованной эндокринологом;
- посещать профилактические осмотры раз в год, а если среди родственников встречалась такая патология, то проходить обследования с частотой, рекомендованной кардиологом. Если регулярно мониторить здоровье, можно любую патологию застать еще на этапе планирования или раннего развития, когда можно всё исправить без вреда для организма.
Перечисленные меры общеизвестны, только мало кто следует им, пока ситуация не дойдет до критической. С повышением уровня информационной грамотности населения растет и число людей, которые пропагандируют здоровый образ жизни, объединяются в сообщества, привлекают к этому близких, знакомых, коллег и др.
Причины ВПС
 Обследование новорожденного
Обследование новорожденного
Также необходимо уделять внимание потенциально тератогенным факторам внешней среды: различные внутриутробные инфекции (вирусы краснухи, цитомегаловирус, коксаки, инфекционные заболевания у матери в первом триместре), лекарственные препараты (витамин А, противоэпилептические средства, сульфазалазин, триметоприм), постоянный контакт с токсичными веществами (краски, лаки). Кроме того, нужно помнить, что отрицательное влияние на внутриутробное развитие оказывают как материнские факторы: предшествующие данной беременности репродуктивные проблемы, наличие сахарного диабета, фенилкетонурии, алкоголизма, курение, возраст, но также, и факторы со стороны отца – возраст, употребление наркотических средств (кокаин, марихуана).. Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Виды врожденных пороков сердца
-
Дефект межпредсердной перегородки (ДМПП) или открытое овальное окно – диагностируется при выявлении одного либо нескольких отверстий в межпредсердной перегородке. Один из часто встречающихся врожденных пороков сердца. В зависимости от расположения дефекта, его величины, силы тока крови определяются более или менее выраженные клинические признаки. Часто ДМПП сочетается с другими аномалиями сердца и определяться при синдроме Дауна.
-
Дефект межжелудочковой перегородки (ДМЖП) – диагностируется при недоразвитии межжелудочковой перегородки на различных уровнях с формированием патологического сообщения между левым и правым желудочками. Может встречаться как изолированно, так и вместе с другими аномалиями развития. При малом дефекте – чаще нет выраженного отставания в физическом развитии. ДМЖП опасен тем, что может приводить к развитию легочной гипертензии, и потому, должен своевременно корректироваться оперативным путем.
-
Коартация аорты – сегментарное сужение просвета аорты с нарушением нормального кровотока из левого желудочка в большой круг кровообращения. Выявляется до 8% всех случаев ВПС, чаще у мальчиков, нередко сочетается с другими аномалиями.
-
Открытый артериальный проток – диагностируется при не заращении Баталлова протока, определяемого у новорожденных и зарастающего в последующем. В результате, происходит частичный сброс артериальной кровь из аорты в легочную артерию. При данном ВПС чаще не бывает тяжелых клинических проявлений, однако, патология требует хирургической коррекции, поскольку сопряжена с высоким риском внезапной сердечной смерти.
-
Атрезия легочной артерии – диагностируется недоразвитие (полное либо частичное) створок клапана легочной артерии с развитием обратного заброса крови из легочной артерии в полость правого желудочка. В последующем приводит к недостаточному кровоснабжению легких.
-
Стеноз клапана легочной артерии – аномалия, при которой диагностируют сужение отверстия клапана легочной артерии. В результате патологии, чаще всего, створок клапана, нарушается нормальный кровоток из правого желудочка в легочный ствол.
-
Тетрада Фалло – сложный сочетанный ВПС. Объединяет дефект межжелудочковой перегородки, стеноз легочной артерии, гипертрофию правого желудочка, декстрапозицию аорты. При данной патологии происходит смешение артериальной и венозной крови.
-
Транспозиция магистральных сосудов – также сложный ВПС. При данной патологии аорта отходит от правого желудочка и несет венозную кровь, а легочный ствол отходит от левого желудочка и несет артериальную кровь, соответственно. Парок протекает тяжело, сопряжен с высокой летальностью новорожденных.
-
Декстрокардия – аномалия внутриутробного развития, арактеризующаяся правосторонним размещением сердца. Зачастую, наблюдается «зеркальное» расположениее других непарных внутренних органов.
-
Аномалия Эбштейна – редко встречающийся врожденный порок сердца, диагностируется при изменении месторасположения створок трехстворчатого клапана. В норме — от предсердно-желудочкового фиброзного кольца, при аномалии — от стенок правого желудочка. Правый желудочек имеет меньшие размеры, а правое предсердие удлинено, вплоть до аномальных клапанов.
Лечение гипертрофии миокарда
Для проведения квалифицированного лечения необходимо продиагностировать заболевание, а также определить его характер, особенности течения. На основе этих данных подбирается оптимальный способ лечения. В большинстве случаев лечение гипертрофии миокарда состоит в приеме препарата верампила с бета-блокаторами. Комплексное применение лекарств позволяет снизить симптоматику заболевания, а также нормализовать общее состояние больного. В роли дополнительной терапии необходимо соблюдать назначенную диету, а также отказаться от курения, приема алкоголя. Кроме того, необходимо сокращение количества соли, потребляемых продуктов с максимально высоким содержанием жиров. При лечении физические нагрузки должны быть умеренными.
В особо тяжелых случаях требуется хирургическое вмешательство. В этом случае специалист удаляет гипертрофированную часть мышцы. В процессе лечения состояние пациента отслеживается при помощи ЭКГ.
Реабилитация
Как известно, после проведенного лечения, операционного вмешательства требуется полноценная реабилитация. Лечебная диета является неотъемлемой составляющей реабилитационного процесса. В таком случае питаться необходимо до 6 раз в день небольшими порциями. Мучные изделия при этом нужно ограничить, жирные, копченые блюда также исключаются из рациона. Уровень физических нагрузок необходимо снизить. Полноценная реабилитация позволяет пациенту намного оперативнее восстановиться после проведенного лечения.
Записаться на приёмЗапишитесь на приём и получите профессиональное обследование в нашем центре
Система отведений
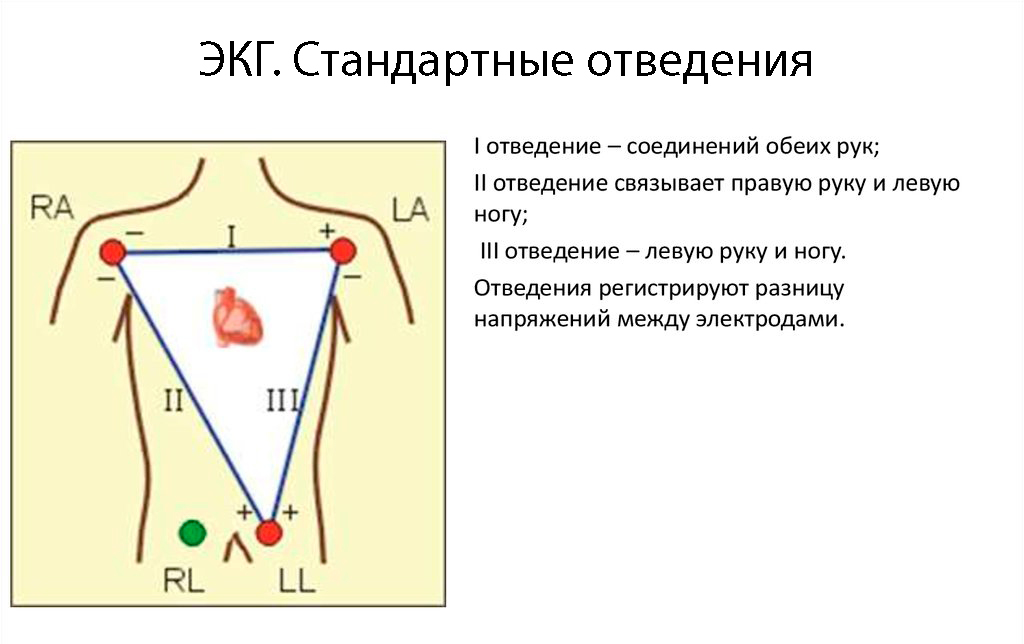
Для регистрации ЭКГ принята система отведений.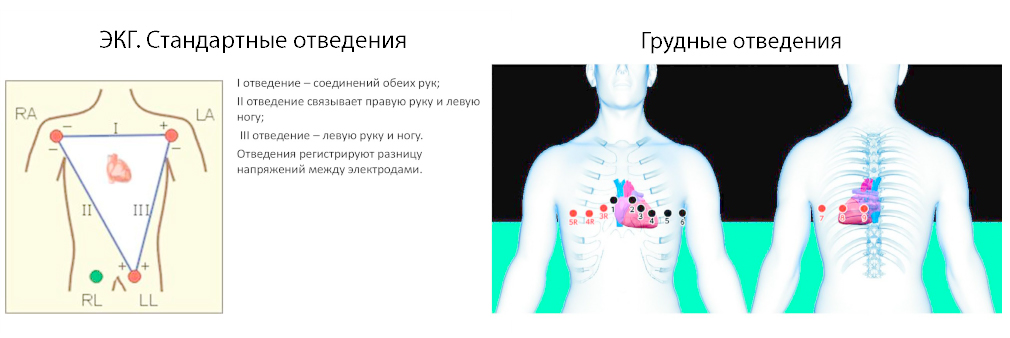 Стандартные отведения
Стандартные отведения
- I — правая рука — левая рука,
- II — правая рука — левая нога,
- III — левая рука — левая нога.
 С электрода на правой ноге показания не регистрируются, он используется только для заземления пациента.Усиленные отведенияГрудные отведения
С электрода на правой ноге показания не регистрируются, он используется только для заземления пациента.Усиленные отведенияГрудные отведения
- V1 — В 4-м межреберье у правого края грудины
- V2 — В 4-м межреберье у левого края грудины
- V3 — На середине расстояния между V2 и V4
- V4 — В 5-м межреберье по срединно-ключичной линии
- V5 — На пересечении горизонтального уровня 4-го отведения и передней подмышечной линии
- V6 — На пересечении горизонтального уровня 4-го отведения и средней подмышечной линии
- V7 — На пересечении горизонтального уровня 4-го отведения и задней подмышечной линии
- V8 — На пересечении горизонтального уровня 4-го отведения и срединно-лопаточной линии
- V9 — На пересечении горизонтального уровня 4-го отведения и паравертебральной линии
В основном регистрируют 6 грудных отведений: с V1 по V6. Отведения V7-V8-V9 незаслуженно редко используются в клинической практике, так как они дают более полную информацию о патологических процессах в миокарде задней (задне-базальной) стенки левого желудочка.Для поиска и регистрации патологических феноменов в «немых» участках (см. невидимые зоны) миокарда применяют дополнительные отведения (не входящие в общепринятую систему):
- Дополнительные задние отведения Вилсона, расположение электродов и соответственно нумерация, по аналогии с грудными отведениями Вилсона, продолжается в левую подмышечную область и заднюю поверхность левой половины грудной клетки. Специфичны для задней стенки левого желудочка.
- Дополнительные высокие грудные отведения Вилсона, расположение отведений согласно нумерации, по аналогии с грудными отведениями Вилсона, на 1-2 межреберья выше стандартной позиции. Специфичны для базальных отделов передней стенки левого желудочка.
- Брюшные отведения предложены в 1954 г. J.Lamber. Специфичны для переднеперегородочного отдела левого желудочка, нижней и нижнебоковой стенок левого желудочка. В настоящее время практически не используются
- Отведения по Небу. Предложены в 1938 г. немецким учёным W. Nebh. Три электрода образуют приблизительно равносторонний треугольник, стороны которого соответствуют трём областям — задней стенке сердца, передней и прилегающей к перегородке. При регистрации электрокардиограммы в системе отведений по Небу при переключении регистратора в позицию aVL можно получить дополнительное отведение aVL-Neb, высокоспецифичное в отношении заднего инфаркт миокарда.
Правильное понимание нормальных и патологических векторов деполяризации и реполяризации клеток миокарда позволяют получить большое количество важной клинической информации. Правый желудочек обладает малой массой, оставляя лишь незначительные изменения на ЭКГ, что приводит к затруднениям в диагностике его патологии, по сравнению с левым желудочком.
Инфаркт межжелудочковой перегородки
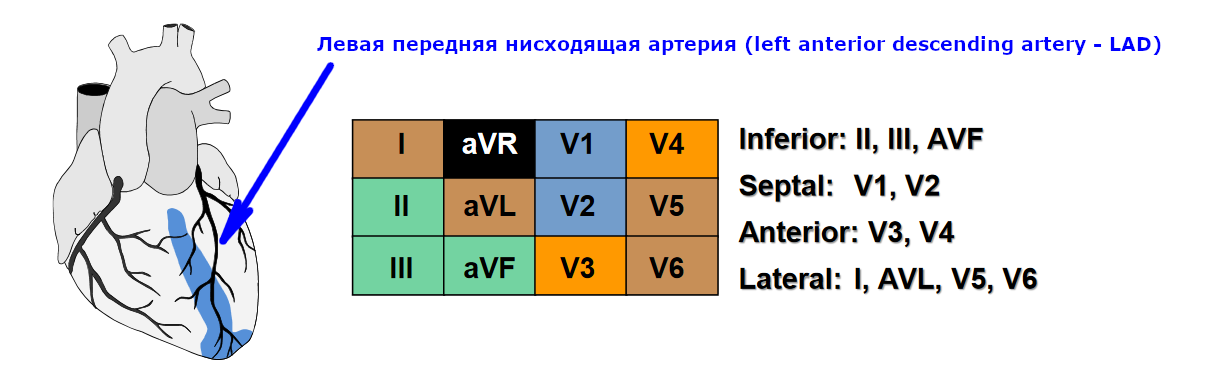
Как уже было сказано выше, изолированный инфаркт перегородки — это редкое явление (обычно это инфаркт перегородки и передней стенки). Инфаркт перегородки развивается в результате окклюзии левой передней нисходящей артерии (left anterior descending artery — LAD). На кардиограмме регистрируют элевацию ST в отведениях V1-V2.
Схема 8. Инфаркт межжелудочковой перегородки
ЭКГ 2. Инфаркт миокарда межжелудочковой перегородки
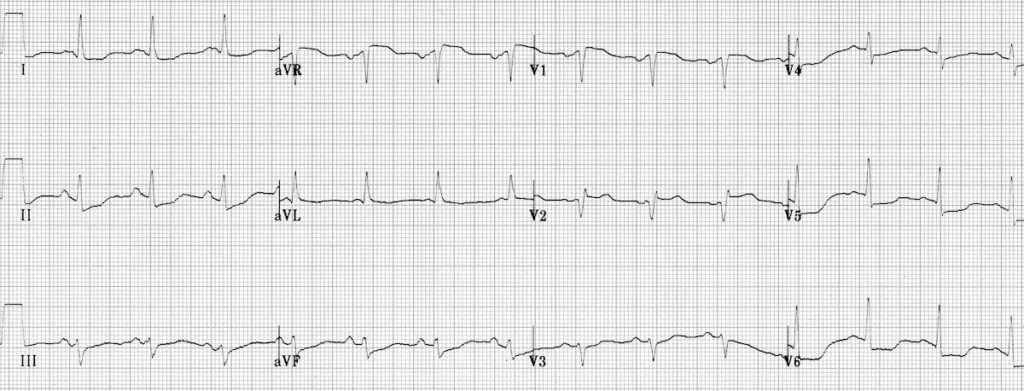
На ЭКГ 2 на инфаркт межжелудочковой перегородки указывают патологические зубцы Q в отведениях V1-V2 и умеренная элевация ST в этих же отведениях. Судя по высоте ST и наличию зубцов Q, это подострая стадия инфаркта. Кроме того, в данном случае есть диффузная депрессия сегмента ST в отведениях I, II, V4-V6 в сочетании с элевацией ST в aVR. Это указывает на субэндокардиальную ишемию миокарда.
Реабилитация
Программы кардиореабилитации (КР) не менее 8–12 недель для:
- изменения образа жизни,
- контроля факторов риска ИБС,
- улучшения качества жизни,
- повышения приверженности лечению,
- замедления прогрессирования и улучшения прогноза.
Этапы КР:
- стационарный в БИТ,
- стационарный в отделении реабилитации,
- амбулаторный.
Ключевые компоненты:
- физическая реабилитация,
- обучение и консультирование пациентов,
- управление факторами риска ИБС посредством кардиопротективной терапии,
- мероприятия по повышению приверженности пациентов.
Мультидисциплинарная команда специалистов: кардиолог, терапевт/ВОП, диетолог, врач/инструктор ЛФК, медицинский психолог, медицинские сестры.
Дозированные физические нагрузки: 3 раз в неделю, оптимально — ежедневно, не менее 30 минут с непрерывным/прерывистым контролем ЧСС и АД.
Для выбора уровня дозированных нагрузок — стресс-тест (велоэргометрия или ЭКГ с другой физической нагрузкой) или кардиопульмональный нагрузочный тест.
Кто и где проводит ЭКГ с нагрузкой
ЭКГ с нагрузкой проводят в государственном медицинском учреждении или в любом частном центре, оказывающем подобные услуги. Наша Клиника предоставляет своим пациентам кабинет с необходимым современным оборудованием и квалифицированными специалистами в области функциональной диагностики.
Проведенные по всем медицинским стандартам нагрузочные пробы дают возможность оценить степень толерантности к физической активности, выявить сердечные заболевания на ранней стадии возникновения, исключить связь болевого синдрома в районе сердца с активными физическими упражнениями.
ЦЕНЫ В КЛИНИКЕВРАЧИ НАШЕЙ КЛИНИКЕЗАПИСАТЬСЯ НА ПРИЕМЗАДАТЬ ВОПРОСПОСТОЯННЫЕ СКИДКИАКЦИИ В ЭТОМ МЕСЯЦЕ
Сердечная недостаточность хронической формы
Обычно развивается у людей среднего возраста. Возникает вследствие целого ряда причин, нарушающих процесс кровообращения и ухудшающих способность организма выдерживать нагрузки. Часто на фоне общей клинической картины отмечается задержка жидкости в организме. Опасность патологии 3 и 4 стадии в летальном исходе — погибает треть пациентов.
Симптоматические проявления:
- одышка;
- учащенное сердцебиение;
- отечность;
- кашель;
- периодические боли в сердце;
- сильная утомляемость.
Аритмия
Нарушение частоты сердцебиения, последовательности сокращений и ритма. Аритмия — это обобщенное название заболеваний, которые характеризуются отклонением в нормальной работе сердца. Приступы случаются у пожилых, молодых и даже детей. Патология может быть врожденной, но чаще диагностируется приобретенная форма.
Характерные признаки:
- внезапная слабость;
- учащенное сердцебиение;
- боль в грудине — давящая;
- одышка;
- внезапное головокружение;
- потеря сознания;
- головная боль.
Сердечные блокады
Под блокадой понимается сбой в прохождении импульса по проводящей системе сердца. Сигнал не проходит свой полный путь, поэтому нарушается функция миокарда. Это может замедлять работу органа и даже привести к его остановке.
На начальном этапе развития патологии клинические проявления отсутствуют. Заболевание диагностируется случайно при проведении ЭКГ.
Симптомы второй степени:
- ощущение собственного сердцебиения;
- чувство замирания сердца;
- боль в грудине;
- мушки перед глазами;
- слабость.
Симптомы третьей степени:
- сильные боли в сердце;
- замедление пульса;
- отечность;
- одышка;
- скачки артериального давления;
- непереносимость даже незначительных физических нагрузок.
Тромбоэмболия легочной артерии
Это перекрытие тромбами легочных артерий. Чаще всего закупориваются артерии, которые образуются в крупных сосудах малого таза и нижних конечностей. В результате перекрытия легочной артерии, ткани перестают снабжаться кровью, что приводит к некрозу, инфаркт-пневмонии, дыхательной недостаточности. Патология развивается постепенно или остро, в тяжелых случаях закупорка возникает стремительно, что приводит к смерти больного.
Клиническая картина:
- одышка;
- боль в грудной клетке, которая усиливается при дыхании полной грудью;
- кашель, возможна мокрота с кровью;
- слабый или частый пульс;
- холодный пот;
- бледность;
- повышение температуры тела;
- потеря сознания.








