Изменения левого предсердия
Содержание:
- Диагностика
- Как лечить гипертрофию левого желудочка сердца
- Правое предсердие
- Лечение гипертрофии
- Лечение
- Какие витамины для сердца в пожилом возрасте особенно важны
- 12.2. ГИПЕРТРОФИЧЕСКАЯ КАРДИОМИОПАТИЯ
- Лечение при блокаде ножек пучка Гиса
- Возможные осложнения
- К чему может привести гипертрофия?
- Профилактические меры
- Как отличить, норма или патология?
- Ярлыки
- Симптомы
- Патологическая анатомия
Диагностика
Провести осмотр пациента может только кардиолог, который руководствуется сбором анамнеза и осмотром. Одним из эффективных способов считают электрокардиографию., позволяющую измерить толщину сердечной мышцы.
При гипертрофии на ЭКГ видны следующие изменения:
- вектор среднего QRS относительно своего положения сильно отклоняется в правую сторону и вперед;
- увеличиваются зубцы Rv I, III и SI,V6;
- растет время внутренних отклонений;
- нарушается проводимость в самом миокарде;
- электрическая ось отклоняется к гипертрофированному желудочку;
- видоизменяется электрическая позиция;
- возникает смещение в переходной зоне в другое грудное отведение;
- неполная или полная блокада пучка Гиса.
Помимо указанных выше методов диагностики, врач проводит обследование с помощью магнитно-ядерного резонанса, компьютерной томографии и рентгена грудной клетки.
Как лечить гипертрофию левого желудочка сердца
Что касается лечения, терапия проводится с назначением бета-блокаторов в союзе с верапамилом. Данный метод лечения позволяет снизить симптоматику, которую провоцирует сердечно-сосудистая патология. В роли основного дополнения к терапии необходимо соблюдать диету. Также необходимо отказаться от привычек, которые наносят организму вред. Специалисты не исключают, что потребуется оперативное вмешательство для удаления участка мышц, которые подверглись гипертрофии.
Реабилитация
После лечения, проведения операционного вмешательства пациенту необходимо придерживаться специальной диеты. Помимо этого, нужно отказаться от всех вредных привычек, исключив алкоголь, жирную пищу, никотин. Для нормализации работы сердечной мышцы выполняется специальная гимнастика. В рационе должны присутствовать овощи, фрукты.
Записаться на приёмЗапишитесь на приём и получите профессиональное обследование в нашем центре
Правое предсердие
Функциональная анатомия правого предсердия
Правое предсердие имеет цилиндрическую форму; у новорожденных объем
полости составляет 6,5-10 см3, к концу 1 года жизни — 11-18
см3, в 7-9 лет — 22-36 см3, в 18-25 лет — 100-150
см3.
Правое предсердие изучают в двухмерном режиме из проекции 4-х камер
с верхушки или субксифоидально. При субксифоидальном доступе можно
визуализировать место впадения нижней полой вены, а также ее заслонку
(складка эндокарда высотой 5-10 мм) и межвенозный бугорок (на границе
устьев верхней и нижней полой вены). На латеральной стенке правого
предсердия в ряде случаев удается визуализировать мышечный валик (пограничный
гребень ушка правого предсердия). При дилатации ушка могут визуализироваться
гребенчатые мышцы в виде трабекулярных образований, обычно соединяющихся
с устьем полых вен.
Размеры правого предсердия зависят от возраста: у новорожденных и
детей до года переднезадний размер колеблется от 1,1 до 2,1 см, у
детей 1-6 лет — 1,1-2,5 см, у детей 7-12 лет — 1,3-2,5 см, 13-17
лет — 1,4-2,5 см. Ширина предсердия у новорожденных и детей до 1
года от 1,2 до 1,9 см, у детей 1-6 лет — 1,2-2,3 см, у детей 7-12
лет — 1,3-2,3 см, у 13-17-летних — 1,4-2,3 см.
Двухмерная эхокардиография правого предсердия
Правое предсердие визуализируют в нескольких продольных и поперечных
сечениях. Из субкостального доступа определяют место впадения нижней
полой вены в полость камеры (situs solitus). В проекции 4-х камер
из апикального или субкостального доступа устанавливают форму камеры,
наличие в ней дополнительных образований, взаимосвязь с желудочковой
камерой.
Дилатация правого предсердия
- Идиопатическая аневризма правого предсердия.
- Аномальный дренаж легочных вен.
- Дефект межпредсердной перегородки.
- Открытый атриовентрикулярный канал.
- Аномалия Эбштейна.
- Стеноз трикуспидального клапана.
- Недостаточность трикуспидального клапана.
- Опухоль правого предсердия.
- Рестриктивная кардиомиопатия.
- Аритмогенная дисплазия правого желудочка.
- Частичное врожденное отсутствие перикарда.
- Легочное сердце.
- Застойная сердечная недостаточность.
- Констриктивный перикардит.
- Прорыв аневризмы синуса Вальсальвы в правое предсердие.
- Портальная гипертензия.
Уменьшение полости правого предсердия
- Сдавление при опухолях средостения.
- Синдром гипоплазии правого желудочка.
- Большой лево-правый шунт на уровне желудочков (ДМЖП)
или магистральных сосудов (ОАП).
Дополнительные эхосигналы в полости правого предсердия:
- Опухоли правого предсердия (чаще миксомы).
- Заслонка венечного синуса.
- Заслонка нижней полой вены (Евстахиев клапан).
- Заслонка овального отверстия.
- Гребенчатые мышцы ушка правого предсердия.
- Тромб в правом предсердии.
- Пролапс трикуспидального клапана.
- Пролапс клапана нижней полой вены.
- Аневризма межпредсердной перегородки.
Лечение гипертрофии
Лечение зависит от основной причины, которая спровоцировала увеличение желудочка и может включать в себя прием лекарств и/или хирургическое вмешательство.
Увеличение левого желудочка можно контролировать, принимая таблетки
Самые распространенные медикаменты, которые назначают при гипертрофии следующие.
Ингибиторы ангиотензинпревращающего фермента (АПФ)
Эти препараты расширяют кровеносные сосуды, понижают кровяное давление, улучшают кровоток и помогают уменьшить рабочую нагрузку сердца. Торговые названия препаратов: каптоприл, эналаприл и лизиноприл. Самый распространенный побочный эффект — постоянный, раздражающий сухой кашель.
Бета-блокаторы
Бета-блокаторы помогают снизить частоту сердечных сокращений и нормализовать кровяное давление. Бета-блокаторы обычно не назначаются в качестве основного лечения гипертрофии.
Мочегонные средства
Тиазидные диуретики помогают облегчить приток крови к сердцу, снизить давление. Торговые названия: хлорталидон и гидрохлоротиазид.
Правильный тип таблеток подберет только опытный кардиолог
Хирургическое лечение заключается в восстановлении или полной замене аортального клапана.
Лечение
Для выбора антиаритмической терапии необходимо проведение инвазивного ЭФИ и проб с дозированной физической нагрузкой.
Среди антиаритмических препаратов эффективны амиодарон и соталол. Дигоксин применяют при тахисистолической форме фибрилляции предсердий для замедления ЧСС. Для восстановления синусового ритма проводят кардиоверсию.
Диуретики применяют при СН у больных с задержкой жидкости.
Из хирургических методов лечения применяют абляцию, если источник нарушенной электрической активности идентифицирован с помощью электрофизиологических тестов. В случаях если аритмии не контролируются с помощью лекарственных средств или абляции (обширное поражение или наличие множественных аритмогенных очагов), вшивают имплантируемый кардиовертерный дефибриллятор, в некоторых случаях требуется имплантация водителя ритма. Трансплантацию сердца применяют редко, если контроль ритма невозможен другими методами.
Какие витамины для сердца в пожилом возрасте особенно важны
Пожилые люди начинают чаще болеть из-за того, что их организм претерпевает ряд изменений. Полезные вещества, витамины и минералы уже не так хорошо усваиваются. К тому же, приходится потреблять больше медицинских препаратов, что сказывается на аппетите больного. Снижается и иммунитет, в основном из-за множества хронических заболеваний пожилого человека.
Судя по статистике Института питания РАМН, лишь 3-5% населения России системно принимают витамины. Тем не менее, они крайне необходимы пожилым людям, страдающим от заболеваний сердца.
Витамины позволяют даже в преклонном возрасте замедлить процесс старения организма, повысить работоспособность и улучшить самочувствие больного.
Какие витамины необходимы для хорошей работы сердца пожилого человека?
·Витамин С (аскорбиновая кислота) придает скорость обменным процессам, делает сосудистые стенки и миокард сильнее, выносливее ускоряет все обменные процессы, является профилактикой атеросклероза.
·Витамин А (ретинол) сокращает образование бляшек в сосудах.
·Витамин Е (токоферол) оказывает антиоксидантное действие, упрочняет сосуды и сердце, защищая от повреждений.
·Витамин P (рутин) помимо укрепления сосудов также снижает их проницаемость, кровоточивость.
·Витамин F (линолевая и линоленовая кислоты).Способствует укреплению тканей сердца, предотвращает образование холестериновых бляшек на стенках сосудов.
·Кофермент Q10 – химическое вещество, которое образуется в человеческой печени. Оно способно дать пожилому человеку энергию, снизить риск возникновения инфаркта и/или нарушений в ритме сердцебиения.
·Витамин В1 (тиамин) требуется для поддержания нормального ритма сердца.
·Витамин В6 (пиридоксин) – снижает объем липидов и уровень холестерина в крови.
Вопрос о том, может ли организм человека сохранять в себе витамины для дальнейшего их использования, до сих пор открыт. Он не может «запасать» их, именно поэтому нужно заботиться о хорошем рационе с постоянным присутствием витаминов в пище.
Но и самое правильное питание при этом не может дать пожилому человек все, что требуется его организму. В этом случае намного лучше принимать поливитамины в драже или другой форме.
Сегодня в аптеках можно увидеть и специальные витамины, которые предназначены непосредственно для пожилых людей. Постоянный прием может не только повысить слабый иммунитет, но и предотвратить заболевания сердца.
Что поможет улучшить состояние сердца и сосудов? Прежде всего, это микроэлементы:
·Магний. Он может сбалансировать натрий и калий в крови, привести давление в порядок, улучшить состояние миокарда и снизить количество тромбов.
·Кальций. Нужен для сосудов, точнее стенок, и правильного ритма сердца. Чаще всего назначается совместно с витамином D, потому что именно так он лучше усваивается пожилым организмом.
·Калий. Необходим для сокращения сердечной мышцы.
·Фосфор. Участвует в строительстве клетки, входит в состав мембраны и передает нервные импульсы по миокарду, что сказывается на ритме сердца.
·Селен. Способен бороться со свободными радикалами, разрушающими сосуды и ткани сердца. Способствует усвоению других веществ и витаминов.
·Хром
Важное значение – является профилактическим средством от повышенного давления и заболеваний сердца
Американские ученые выяснили, что при соблюдении здорового образа жизни человек способен прожить 120 лет. Именно такой потенциал заложен в нашем сердце.
Существует несколько правил, которые помогут вам избежать кардиологических заболеваний:
·Следите за нагрузкой на организм. Лучше отказаться от интенсивных занятий физкультурой или тяжелого физического труда и попробовать заменить их на лечебные занятия, прогулки на свежем воздухе;
·Правильно питайтесь;
·Контролируйте уровень холестерина в крови, отслеживайте скачки артериального давления;
·Чаще передвигайтесь пешком, гуляйте на природе, по возможности проводите время за городом;
·Старайтесь меньше времени проводить под прямыми лучами солнца, на жаре;
·Избегайте посещения бани и сауны. Совет касается пожилых, которые уже страдают какими-либо заболеваниями сердца;
·Бросайте курить, потому что это негативно сказывается на процессе кровообращения;
·Перестаньте нервничать. Беспокойство способно разрушить ваше здоровье. Пожилой человек должен помнить, что нервные клетки не возобновляются, а стресс может перерасти в инфаркт;
·Чаще посещайте кардиолога.
12.2. ГИПЕРТРОФИЧЕСКАЯ КАРДИОМИОПАТИЯ
Гипертрофическая кардиомиопатия — достаточно распространённое поражение сердца генетической природы, характеризующееся утолщением стенок левого желудочка. Гипертрофия стенки левого желудочка более 15 мм неясного генеза считается диагностическим критерием гипертрофической кардиомиопатии.
Различают обструктивную (сужающую выносящий тракт левого желудочка) и необструктивную гипертрофические кардиомиопатии. Гипертрофия может быть симметричной (увеличение с вовлечением всех стенок левого желудочка) и асимметричной (увеличение с вовлечением одной из стенок). Гипертрофия может охватывать изолированно лишь верхушку сердца (апикальная гипертрофическая кардиомиопатия). При гипертрофии верхней части межжелудочковой перегородки непосредственно под фиброзным кольцом аортального клапана говорят о мышечном субаортальном стенозе.
Важными общими особенностями гипертрофической кардиомиопатии (как с обструкцией, так и без неё) выступают высокая частота нарушений ритма сердца, прежде всего желудочковой экстрасистолии и пароксизмальной тахикардии. С аритмиями связывают внезапную смерть, наступающую у 50% больных гипертрофической кардиомиопатией.
Эпидемиология
Гипертрофическую кардиомиопатию наблюдают у 0,2% населения, чаще в виде необструктивных форм (70-80%), реже — обструктивных (20-30%, в виде идиопатического гипертрофического мышечного субаортального стеноза). Заболеваемость у детей составляет 0,3-0,5 случаев на 100 000 населения. Нередко болезнь развивается в зрелом и пожилом возрасте, хотя в последнем случае диагностика заболевания может вызвать трудности, поскольку возможна связь заболевания с атеросклеротическим поражением. Мужчины болеют чаще женщин. Возможно сочетание болезни с другой патологией генетической природы.
ЭТИОЛОГИЯ
Гипертрофическую кардиомиопатию считают наследственным заболеванием. Она наследуется аутосомно-доминантным путём в результате мутаций одного из следующих генов кодирующих белки саркомера:
• β-тяжёлая цепь миозина, ген локализован в хромосоме 14;
• тропонин T сердечной ткани, ген в хромосоме 1;
• тропомиозин, ген в хромосоме 15;
• миозин-связывающий белок C, ген в хромосоме 11;
• лёгкие цепи миозина (хромосомы 3 и 12);
• актин (хромосома 15), титин, тропонин C.
Семейный характер патологии отмечают более чем у половины больных. При этом в одной семье имеются признаки одной и той же мутации. Выявлены по крайней мере 10 генетических локусов, ответственных за возникновение заболевания. В этих генах обнаружено более 100 мутаций, вызывающих гипертрофическую кардиомиопатию. Выживаемость больных гипертрофической кардиомиопатией, возникшей в результате особо клинически злокачественной мутации гена β-тяжёлой цепи миозина, существенно ниже, чем при мутации гена сердечного тропонина T, причём в последнем случае клинические проявления возникают в более позднем возрасте. Генетические исследования показывают, что у близких родственников больных нередко имеются те же генетические мутации, однако без неблагоприятных фенотипических признаков (здоровые носители мутировавщего гена). У этих лиц гипертрофия миокарда может развиться спустя много лет.
ПАТОГЕНЕЗ
Большинство мутаций генов саркомеров приводят к замене одной аминокислоты в белке, имеющем важное функциональное значение. В результате мутации генов возникает гипертрофия левого желудочка и участки дезорганизации кардиомиоцитов
Механизмы, приводящие к характерным изменениям, остаются неясными.
Лечение при блокаде ножек пучка Гиса
Терапия патологии зависит от вида и электрокардиографических показателей во время диагностики. Особенного лечения при поражении правой ножки пучка чаще всего не требуется. В этом случае больному рекомендуется соблюдать мероприятия, направленные на предотвращение осложнений патологии.
Для этого пациенту следует придерживаться следующих правил:
- закаливаться, обливаться холодной водой;
- адекватно реагировать на стрессы;
- ввести в рацион чаи, включающие успокаивающие травы (валериану, пустырник, бузину, липу, крапиву, душицу);
- отказаться от тяжелой физической работы, занятий силовыми видами спорта;
- соблюдать правильное питание, отказаться от продуктов, повышающих уровень холестерина в крови;
- исключить жирную, острую, жаренную, копченую пищу, майонез, соусы, маринады, кетчупы.
Специфического медикаментозного лечения данного нарушения проводимости нет. Пациенты с блокадой правой ножки пучка Гиса при отсутствии основного заболевания, в лечении не нуждаются. Пациентам с одно- или двухпучковой блокадой для лечения основного заболевания могут быть назначены следующие группы препаратов:
антиоксиданты – убихинон, карнитин, мексидол, предуктал;
витамины – тиамин (витамин В1) с липоевой кислотой, рибофлавин (витамин В2), никотиновая кислота (витамин РР);
седативные препараты растительного происхождения (зверобой, пустырник, валериана, шалфей);
антиагреганты для предупреждения тромбообразования в сердце и в сосудах – аспирин, кардиомагнил, тромбо Асс;
липидснижающие препараты для нормализации уровня холестерина – статины (розувастатин, аторвастатин, симвастатин);
аниангинальные препараты для лечения ишемической болезни сердца – нитраты короткого и продолжительного действия (нитроглицерин, изокет, кардикет, моночинкве);
препараты для лечения заболеваний бронхолегочной системы, вызвавших развитие «легочного» сердца – ингаляционные адреномиметики и глюкокортикостероиды (беротек, беродуал, спирива, беклазон);
гипотензивные средства для лечения артериальной гипертонии – ингибиторы АПФ (периндоприл, лизиноприл), антагонисты рецепторов к ангиотензиногену II (лозартан, валсартан), бета – адреноблокаторы (бисопролол, атенолол), антагонисты кальциевых каналов (амлодипин, верапамил)
Последние две группы должны назначаться с осторожностью, так как уменьшают частоту сердечных сокращений;
антибиотики, нестероидные противовоспалительные препараты при воспалении оболочек сердца – пенициллин; нимесулид, диклофенак;
диуретики и сердечные гликозиды при развитии хронической сердечной недостаточности — индапамид, диувер, лазикс; строфантин, дигоксин.. Кроме медикаментозной, применяется хирургический метод лечения блокады, который заключается в установке пациенту электрокардиостимулятора (ЭКС)
Полная правая блокада, особенно в сочетании с левой гемиблокадой (блокадой одной ветви левой ножки), и полная левая блокада, развившиеся в остром периоде инфаркта миокарда (10 — 14 дней), являются показанием для проведения временной электрокардиостимуляции посредством введения электрода через центральную вену в правый желудочек
Кроме медикаментозной, применяется хирургический метод лечения блокады, который заключается в установке пациенту электрокардиостимулятора (ЭКС). Полная правая блокада, особенно в сочетании с левой гемиблокадой (блокадой одной ветви левой ножки), и полная левая блокада, развившиеся в остром периоде инфаркта миокарда (10 — 14 дней), являются показанием для проведения временной электрокардиостимуляции посредством введения электрода через центральную вену в правый желудочек.
Трехпучковая блокада с полным предсердно – желудочковым блоком, редким ритмом желудочковых сокращений и с приступами Морганьи — Эдемса — Стокса (приступы потери сознания) является показанием для постоянной электрокардиостимуляции (имплантация искусственного водителя ритма или кардиовертера – дефибриллятора).
Возможные осложнения
- Основное последствие — легочное сердце. Это специфический порок, сопровождается дисфункцией органа. Трудно поддается терапии.
- Дыхательная недостаточностью. Нарушение газообмена и смерть от асфиксии в определенный момент.
- Инфаркт.
- Инсульт. Некроз нервных тканей, локализованных в головном мозге. Развивается неврологический дефицит .
- Остановка работы мышечного органа, асистолия.
- Отек легких.
Предотвращение осложнений — одна из ключевых задач лечения.
Перегрузка правого предсердия — результат нарушения дыхательной деятельности и кардиальных проблем. Обычно в комплексе.
Диагностика — задача первоочередная, нужно выявить сам процесс и определить его происхождение.
Далее сценарий зависит от полученных данных. На ранних этапах есть шансы на полную компенсацию состояния, затем все куда хуже. Но отчаиваться в любом случае не нужно.
К чему может привести гипертрофия?
Заболевание нельзя игнорировать, ведь значительное увеличение желудочка может сильно изменить структуру и работу сердца. Увеличенный желудочек может ослабеть и потерять эластичность, что увеличит давление в сердце. Гипертрофированная ткань также может сжать кровеносные сосуды и ограничить приток крови непосредственно к сердечной мышце.
Слева — нормальное сердце, справа — с увеличенным желудочком
В результате этих изменений могут возникнуть следующие осложнения:
- полное прерывание подачи крови к сердцу;
- неспособность сердца перекачивать достаточное количество крови по организму (сердечная недостаточность);
- аномальный сердечный ритм (аритмия);
- нерегулярное учащенное сердцебиение (фибрилляция предсердий);
- недостаточное снабжение кислородом сердца (ишемическая болезнь сердца);
- расширение участка аорты (дилатация корня аорты);
- инсульт;
- неожиданное ухудшение сердечной функции (внезапная остановка сердца);
- внезапная потеря сознания.
Гипертрофия чревата значительным ухудшением работы сердца
Последствия гипертрофии можно назвать катастрофическими для здоровья, поэтому если пациент выявил у себя причины развития болезни, необходимо обратиться к кардиологу.
Профилактические меры
Для предотвращения развития нарушений в проводящей способности сердца рекомендуется соблюдать определенные правила.
Профилактика:
-
Соблюдение режимов труда и отдыха.
-
Необходимо придерживаться правильного питания, богатого различными полезными веществами – витаминами, макро- и микроэлементами.
-
Из меню рекомендуется исключить тяжелую пищу – жареное, мучное, жирное, копчености.
-
Избегание стрессовых ситуаций.
-
Полный отказ от курения и спиртных напитков.
-
Препараты следует принимать только по рекомендациям врача.
-
Прохождение профилактических осмотров у специалиста.
-
Полное следование правилам лечения.
-
Обращение к специалисту при возникновении сопутствующей заболеванию симптоматики.
Получить грамотную консультацию кардиолога и назначать эффективное лечение поможет наш центр «Клиника ABC». Наши специалисты работают с пациентами в индивидуальном порядке. Для обследований мы используем только новейшее оборудование и передовые технологии. Записаться на прием можно по предоставленным номерам телефонов.
Как отличить, норма или патология?
Итак, для того, чтобы понять, является ли нарушение внутрижелудочковой проводимости у конкретного пациента нормой или патологией, следует учитывать следующие нюансы:
Возраст
Как правило, неспецифические нарушения внутрижелудочковой проводимости могут появиться у лиц любого возраста. Но в молодом возрасте обычно серьезных причин для нарушений проводимости не бывает. То есть, чем моложе человек, тем более вероятность, что нарушения обусловлены функциональными особенностями, не требующими лечения.
Сопутствующая кардиологическая патология
В том случае, если у пациента имеются серьезные проблемы с сердцем, нарушения проводимости носят органический характер, то есть на пути следования электрического возбуждения имеются значимые преграды. Обычно это рубцовая деформация мышечных волокон (после перенесенных инфарктов, миокардитов) или гипертрофия мышечных волокон вследствие гипертонии, пороков сердца, ишемической болезни. Таким образом, локальное нарушение проводимости у пациентов с заболеваниями сердца в анамнезе всегда носят патологический характер и не могут быть расценены, как вариант нормы.
Особое внимание здесь следует уделить полной блокаде левой ножки пучка Гиса (ПБЛНПГ), при которой интерпретировать кардиограмму должным образом практически невозможно. При этой патологии желудочковые комплексы на ЭКГ настолько деформированы, что расценить ишемию и некроз (при инфаркте) крайне затруднительно
Вот почему внезапно возникшая ПБЛНП, особенно в совокупности с болевым синдромом в грудной клетке, должна быть расценена врачом, как подозрение на острый инфаркт миокарда, с соответствующим обследованием, согласно стандартам.
Преморбидный фон
У пациентов с некоторыми заболеваниями вероятность органического поражения сердца возрастает в разы. Так, при сахарном диабете, особенно, инсулин-зависимом, при ожирении, при гиперхолестеринемии значительно возрастает риск развития ишемической болезни сердца, гипертонии и инфаркта. Поэтому пациенты с перечисленными заболеваниями в совокупности с местными нарушениями внутрижелудочковой проводимости, требуют регулярного врачебного наблюдения, а при необходимости, и лечения.
Обратимые факторы
Сюда, в первую очередь, следует отнести прием некоторых лекарственных препаратов – сердечных гликозидов (дигоксин), антиаритмиков (бета-блокаторы, этацизин, соталол и др). Бывает так, что пациенту эти препараты показаны для регулярного приема, например, при синусовой тахикардии, при мерцательной аритмии, но в результате их приема страдает проведение импульса по желудочкам. В том случае, если прием препаратов отменить, нарушения внутрижелудочковой проводимости исчезают.
Неправильный образ жизни – курение, злоупотребление алкоголем оказывают крайне негативное влияние на проводящую систему сердца. У курильщиков часто встречаются неполная и полная блокады правой ножки пучка Гиса, не имеющие значимого влияния на сокращения сердца в целом.
Профессиональные занятия спортом непременно приводят к формированию гипертрофии сердечной мышцы – формируется так называемое «спортивное сердце». У профессиональных спортсменов частота сердечных сокращений редко бывает больше 55-60-ти ударов в минуту, и это обусловлено именно задержкой проведения импульсов по миокарду. Внутрижелудочковые блокады у спортсменов требуют лишь врачебного наблюдения, и патологией не считаются.
Нарушения внутрижелудочковой проводимости сердца в детском возрасте
У детей блокады носят врожденный характер, и при отсутствии врожденной кардиологической патологии терапии не требуют. Чаще всего нарушения проводимости обусловлены открытым овальным окном (в последние годы встречается очень часто), не оказывающим значимого влияния на работу сердца малыша. Тем не менее, ребёнка с нарушениями проводимости сердца, пусть даже и с частичными необходимо регулярно наблюдать у детского кардиолога с ежегодным выполнением ЭКГ и УЗИ сердца (Эхо-КС).
Ярлыки
-
3-х сосудистое поражение сердца
(11) -
Аберрантное проведение
(9) -
АВ-блокада 1-й степени
(8) -
АВ-блокада 2 степени
(16) -
АВ-блокада 3-й степени
(7) -
АВ-блокада высокой степени
(10) -
АВ-диссоциация
(6) -
АВ-узловой ритм
(5) -
АВРТ
(2) -
АВУРТ
(5) -
Аденозин
(4) -
АДПЖ
(1) -
Алкоголь
(2) -
Альтернирующая блокада ножек
(4) -
Амилоидоз сердца
(1) -
Аневризма ЛЖ
(20) -
Аортальный стеноз
(1) -
аритмогенная кардиомиопатия
(2) -
Артефакты
(5) -
Асистолия желудочков
(1) -
Ацидоз
(4) -
База
(9) -
беспульсовая электрическая активность
(1) -
Блокада задней ветви
(1) -
Блокада левой ножки пучка Гиса
(25) -
блокада натриевых каналов
(2) -
Блокада ножек пучка Гиса
(13) -
Блокада передней ветви
(13) -
Блокада правой ножки
(32) -
Блокированные предсердные экстрасистолы
(2) -
Боковой ИМпST
(41) -
Брадикардия
(8) -
Бругада
(9) -
Вариант нормы
(1) -
Внезапная смерть
(5) -
Волна Осборна
(6) -
Высокий боковой ИМпST
(6) -
вязальный крючок
(1) -
Гигантские инвертированные Т
(2) -
Гигантский зубец R
(10) -
Гиперкалиемия
(59) -
Гиперкальциемия
(4) -
Гипернатриемия
(1) -
Гипертрофическая кардиомиопатия
(3) -
Гипертрофия левого желудочка
(35) -
Гипертрофия правого желудочка
(4) -
Гипокалиемия
(28) -
Гипокальциемия
(9) -
Гипомагниемия
(3) -
Гипотермия
(6) -
Гликозидная интоксикация
(6) -
Грыжа пищеводного отверстия диафрагмы
(1) -
Декстрокардия
(1) -
Детская ЭКГ
(1) -
Деформация конечной части комплекса QRS
(9) -
Динамика ИМпST
(2) -
Диссекция аорты
(1) -
Диссекция коронарной артерии
(8) -
Дифференциальный диагноз тахикардий
(22) -
Диффузная депрессия ST
(37) -
ДМЖП
(1) -
ДМПП
(1) -
Желудочковая тахикардия
(23) -
Желудочковые экстрасистолы
(9) -
Задача
(1) -
Задний ИМпST
(102) -
Зубец U
(5) -
зубцы Q при ИМ
(1) -
Зубцы T deWinter
(16) -
Идиовентрикулярный ритм
(5) -
ИМ
(1) -
ИМ без обструкции коронарных артерий
(1) -
ИМ второго типа
(9) -
ИМ правого желудочка
(27) -
ИМбпST
(3) -
Инверсия зубца Т
(10) -
Инверсия U
(1) -
Интервал QT
(12) -
Инфаркт предсердий
(1) -
Ишемия
(4) -
Ишемия потребности
(8) -
Кардиомиопатия Такоцубо
(24) -
Клинический разбор
(27) -
Коронарный Т
(17) -
критерии Смита
(12) -
Критерий Смита
(10) -
Лайм-кардит
(1) -
Левая главная коронарная артерия
(19) -
Лекарственные препараты
(2) -
Лестничная диаграмма
(2) -
Лихорадка
(2) -
Миокардит
(10) -
Многососудистое поражение
(4) -
Мышечный мостик
(2) -
МЭС
(1) -
Наджелудочковая тахикардия
(2) -
Нарушение работы ЭКС
(2) -
Нарушение расположения электродов
(16) -
Нарушения ритма
(3) -
Неишемические изменения ST-T
(1) -
Некомпактная кардиомиопатия
(1) -
Неспецифическое нарушение внутрижелудочковой проводимости
(1) -
Нижний ИМпST
(106) -
Нижняя аневризма ЛЖ
(1) -
Низкий вольтаж ЭКГ
(1) -
Нормальная ЭКГ
(12) -
НС
(13) -
Обморок
(5) -
Огибающая коронарная артерия
(6) -
Оккклюзия диагональной КА
(5) -
Окклюзия диагональной артерии
(1) -
Окклюзия огибающей коронарной артерии
(19) -
ОКС
(30) -
ОКС без видимого поражения коронарных артерий
(3) -
ОЛЖН
(1) -
Острая коронарная окклюзия
(98) -
Отведения по Льюису
(4) -
Отравление угарным газом
(2) -
Оценка смещения ST
(2) -
Паттерн Аслангера
(2) -
Перегибающаяся ПМЖВ
(16) -
Перегородочный ИМ
(3) -
Перегрузка ЛЖ
(2) -
перегрузка ПЖ
(2) -
Передне-боковой ИМпST
(10) -
Передний ИМпST
(101) -
Перикардит
(25) -
Периодика Wenckebach
(4) -
Пируэт
(2) -
ПМЖВ
(3) -
Подострый ИМ
(3) -
Постинфарктная аневризма
(4) -
Правые грудные отведения
(1) -
Предсердная тахикардия
(5) -
Предсердные экстрасистолы
(2) -
Прием сердечных гликозидов
(4) -
Проксимальная окклюзия ПМЖВ
(16) -
простые правила
(2) -
Псевдоинфаркт
(30) -
псевдонормализация
(2) -
Разрыв миокарда
(1) -
Ранняя реполяризация
(57) -
Расслоение аорты
(1) -
Реокклюзия
(5) -
Реперфузия бокового ИМпST
(2) -
Реперфузия заднего ИМпST
(10) -
Реперфузия нижнего ИМ
(7) -
Реперфузия переднего ИМпST
(20) -
Реполяризация предсердий
(5) -
рестеноз стента
(1) -
Реципрокные изменения
(5) -
Ритм из АВ-соединения
(2) -
Ритм ЭКС
(13) -
Серийные ЭКГ
(10) -
Симптом Аслангера
(1) -
Синдром Бругада
(4) -
Синдром Wellens
(17) -
СЛР
(23) -
Спазм коронарной артерии
(5) -
Спонтанная реперфузия
(8) -
СССУ
(1) -
Старый ИМ
(3) -
Стресс-тест
(2) -
субарахноидальное кровоизлияние
(1) -
Субэндокардиальная ишемия
(10) -
Суправентрикулярная тахикардия
(18) -
Тампонада сердца
(2) -
Тахикардия
(13) -
Токсичная ЭКГ
(13) -
Тонкие признаки окклюзии
(30) -
Тонус вагуса
(1) -
Травма сердца
(7) -
транзиторый ИМ
(2) -
Трепетание предсердий
(19) -
Трициклические антидепрессанты
(6) -
Тромболизис
(3) -
Тропонины
(5) -
ТЭЛА
(19) -
Удлинение QT
(12) -
Узловая тахикардия
(1) -
Укорочение QT
(4) -
употребление кокаина
(3) -
Феномен R на T
(1) -
Фибрилляция желудочков
(10) -
Фибрилляция предсердий
(26) -
Формула переднего инфаркта
(33) -
Фрагментация QRS
(5) -
фракционный резерв кровотока
(1) -
ХОБЛ
(1) -
ЭКГ при патологии ЦНС
(3) -
ЭКС
(14) -
Электролитные нарушения
(16) -
Эхо
(2) -
Cor pulmonale
(2) -
COVID-19
(2) -
MAT
(1) -
No reflow
(4) -
Sgarbossa
(21) -
Torsades de Pointes
(7) -
Wellens ишемия
(18) -
WPW
(15)
Симптомы
Как правило, данная патология обнаруживается случайно, в процессе проведения ЭКГ или Эхо-КГ. Специалисты выделяют такие основные признаки гипертрофии миокарда:
- стенокардию;
- мерцательную аритмию;
- повышенное артериальное давление;
- общую слабость, плохое самочувствие.
Развитие стенокардии происходит в результате сжатия сосудов, обеспечивающих необходимым питанием сердечную мышцу. В конечном итоге происходит увеличение мышцы в размерах. Она начинает потреблять больше кислорода в комплексе с питательными веществами. У пациентов, страдающих от гипертрофии миокарда сердца, также может возникать состояние, в процессе которого замирает сердце на несколько мгновений (не бьется вообще). В этом случае человек теряет сознание.
Получить бесплатную консультациюКонсультация ни к чему Вас не обязывает
Диагностика
Как правило, заболевание выявляется при ультразвуковом исследовании. МРТ сердца считается наиболее простым, информативным методом. В определенных случаях заболевание диагностируют при помощи ЭКГ. К дополнительным исследованиям относят: вентрикулографию, коронарографию, а также радиоизотопное исследование.
Профилактика
К числу эффективных профилактических действий по предотвращению развития заболевания относят:
- изменение образа жизни: отказ от курения, употребления алкогольных напитков;
- борьбу с факторами риска: нормализацию массы тела, артериального давления;
- контроль препаратами иперлипидемии и гипертонии (если при коррекции образа жизни отсутствует результат).
В случае контроля препаратами удается поддерживать нормальный уровень сахара, а также контролировать остальные факторы риска, возникающие при сахарном диабете. Соблюдение таких профилактических мер позволяет избегать развития гипертрофии миокарда сердца.
Патологическая анатомия
При морфологическом исследовании сердца вовлеченным оказывается чаще ПЖ, который имеет пятнистый вид: измененные участки могут быть окружены нормальными тканями. Вовлечение ПЖ может быть регионарным (20%) или диффузным (80%). Миокард ПЖ прогрессивно редуцируется, замещаясь жировой и фиброзной тканью, которая отличается от нефиброзной жировой инфильтрации, возникающей в ПЖ с возрастом. На ранних стадиях заболевания стенки правых отделов сердца утолщаются, но в дальнейшем из-за накопления жировой ткани и появления участков дилатации они становятся более тонкими (рис. 12.1а, б).
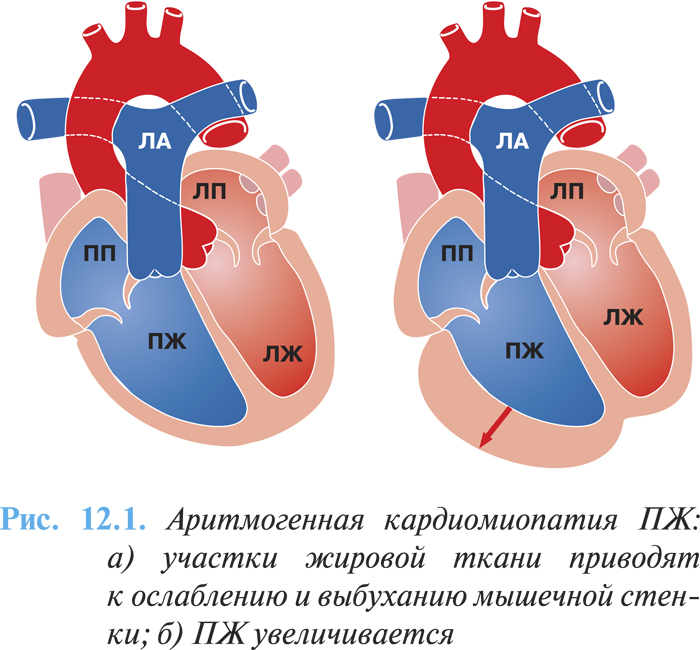
Жировое перерождение миокарда распространяется чаще от эпикардиальных слоев к эндокарду. Миокард поражается преимущественно в области выносящего тракта, верхушки и субтрикуспидальной зоны, которые рассматриваются в качестве «треугольника дисплазии».
При аритмогенной кардиомиопатии ПЖ липоматоз сопровождается преимущественно дилатацией выносящего тракта ПЖ или генерализованной дилатацией. Фибролипоматоз характеризуется наличием фокальной аневризмы ПЖ и выпячиванием в области верхушки, нижней стенки, субтрикуспидальной и инфундибулярной зоны.
По мере прогрессирования фиброзно-жировая дистрофия поражает также ЛЖ и предсердия.








