Замена сердечного клапана. показания и этапы операции
Содержание:
- Риски и осложнения
- Лечение
- Реабилитационный период
- Преимущества эндоваскулярной операции
- Возможные последствия после операции по замене клапанов сердца
- Как проходит реабилитация
- Протезирование клапана
- Часто задаваемые вопросы
- Показания к замещающей операции
- Отзыв пациента на операцию Озаки за рубежом
- Что изменить в питании?
- Минимально инвазивные вмешательства
- Анатомия сердца
- Этапы кардиореабилитации
- Восстановление после операции на сердце
- Операции на сердечных клапанах
- Митральные пороки сердца.
- 2.Этапы операции
- Как работает искусственный сосудистый протез?
Риски и осложнения
- послеоперационное кровотечение;
- воспалительный процесс послеоперационной раны;
- дыхательные осложнения;
- нарушения ритма сердца;
- болевые ощущения, связанные с нервными волокнами, спазмом мышц или вывихом реберных хрящей;
- энцефалопатии;
- проблемы с сохраненным клапаном или протезом;
- сердечная слабость, периоперационное повреждение миокарда, инсульт, летальный исход.
Необходимо связаться с врачом, если Вы почувствуете следующее:
- учащенное дыхание в покое или после небольшой нагрузки;
- нарушения ритма сердца;
- увеличение массы тела на 1 кг за один день, или на 2,5 кг за 7 дней, или появились отеки на нижних конечностях;
- головокружение, слабость;
- повышение температуры выше 37,8С;
- изменения со стороны послеоперационной раны (покраснение, отделяемое, припухлость, боль);
- боли в грудной клетке;
- патологическую подвижность, щелканье грудины.
Лечение
Можно ли вылечить пролапс митрального клапана? Полностью избавиться от заболевания не получится, поэтому больной должен всегда наблюдаться у врача, даже если патология протекает латентно.
Что касается того, как лечить пролапс митрального клапана, то все зависит от стадии развития патологии, клинической картины. Чаще специфическое медикаментозное лечение пролапса митрального клапана 1 степени не проводится, поскольку патология не влечет за собой существенных изменений в работе сердца. Необходимо периодическое наблюдение у врача, проведение профилактических обследований (ЭхоКГ 1 р. в год) для контроля протекания заболевания.
Лечение ПМК 1 степени должно включать:
-
своевременное лечение всех заболеваний (простудных, стоматологических, гинекологических и пр.);
-
прием лекарств строго по назначению врача, чтобы снизить токсическую нагрузку на организм;
-
полный отказ от вредных привычек;
-
ограничение потребления кофе;
-
сбалансированное питание с ограничением вредных продуктов;
-
умеренную физическую активность.
Лечение ПМК также должно включать соблюдение режима сна и трудовой деятельности. При необходимости: физиотерапию, психотерапию для снижения симптоматики ВСД, массажи.
Медикаментозное лечение пролапса митрального клапана 2 степени, 1 степени назначается для устранения вегетативных симптомов, профилактики повреждений сердечной мышцы и инфекционного эндокардита. Для этого могут быть выписаны: бета-блокаторы, успокоительные, антикоагулянты.
При серьезных нарушениях кровообращения лечение митрального клапана сердца 3 степени иногда включает протезирование МК.
Реабилитационный период
Обычно какое-то время после проведения операции пациенты находятся на аппарате искусственной вентиляции лёгких (ИВЛ). После восстановления самостоятельного дыхания необходима борьба с застойными явлениями в лёгких: для этого хорошо подходят резиновые шарики (или специальные устройства), которые пациент надувает 10-20 раз в сутки, тем самым вентилируя и расправляя лёгкие.
Следующая задача — это обработка и перевязка раны грудины. Через 7—14 дней раны кожи заживают и пациенту разрешают принять душ.
При операции производится рассечение грудины, которая затем скрепляется металлическими швами, так как это очень массивная кость и на нее приходится большая нагрузка. Для её более быстрого заживления необходимо обеспечить ей покой, для этого пользуются специальными медицинскими бандажами. Можно обходиться и без корсета, однако, известны случаи, когда у прооперированных больных прорезывались швы и расходилась грудина, в результате проводились повторные операции, хотя и не такие крупные. Поэтому больным рекомендуется приобрести и использовать грудной бандаж.
В случае нарушения или прекращения медикаментозных, диетических и физических мероприятий восстановительного периода возможны так называемые протезные осложнения.
Преимущества эндоваскулярной операции
Это относительно молодой метод лечения – эндоваскулярные операции на сердце стали возможны в 21 веке. Эндоваскулярным называют лечение, которое не требует хирургического полостного вмешательства. Операцию выполняют с помощью специального устройства, которое называется окклюдер.
Эндоваскулярное лечение подходит большей части пациентов с дефектом межжелудочковой перегородки. Операцию можно проводить для детей, если они достигли веса в 5 кг – у тех, кто меньше, недостаточный просвет сосудов. Если позволяет состояние пациента, то процедуру лучше провести как можно быстрее. Для детей рекомендованный интервал – от 1 года до 3.
Для проведения манипуляций требуется рентгенооперационная – это стерильное помещение, оснащенное специальным оборудованием для контроля над манипуляциями хирурга. Окклюдер – это устройство, которое раскрывается и выполняет функцию заплатки. Его помещают в катетер, который проводят к сердцу через крупный сосуд. Таким образом, не требуется никаких разрезов или повреждений. Достаточно одного прокола в месте введения катетера – обычно это бедро или верхняя конечность. Правильно установленный окклюдер перекрывает патологический сброс крови из одного желудочка в другой. Если он установлен неправильно или смещается после операции, достаточно повторить все манипуляции снова и установить его в нужное положение.
Возможные последствия после операции по замене клапанов сердца
Когда успешно проведена операция по замене клапана сердца, последствиями этого будут восстановление функциональной сердечной мышцы и как следствие восстановление нормального кровотока.
Но после операции по замене клапана сердца последствия могут быть и неприятными. Это возможно при появлении послеоперационных осложнений.
Среди осложнений после замены клапана аорты или митрального клапана могут быть:
- Возникновение инфекционного эндокардита.
- Образование тромбов. Это осложнение чаще появляется при замене митрального клапана механическим протезом. Замена клапана аорты реже сопровождается возникновением тромбов.
- Кровотечение. Может быть последствием приема препаратов-антикоагулянтов.
Как проходит реабилитация
После того, как проведена операция по замене клапана на сердце, реабилитация является необходимым условием выздоровления. Сразу после хирургического вмешательства по замене аортального или митрального клапана пациента переводят в палату интенсивной терапии, где контролируются все жизненные показатели, проводится медикаментозная терапия и обеспечивается необходимый уход. Затем его переводят в обычную палату. При нормальном процессе восстановления пациент проходит лечение в больнице 5-7 дней.
В первые несколько дней после операции прописан постельный режим. В это время возможны:
- боль в груди;
- вялость;
- слабость;
- расстройства сна.
Но эти неприятные последствия операции в скором времени полностью проходят.
Оптимально будет пройти реабилитацию в специализированном отделении, где смогут составить индивидуальный график вашей реабилитации и подобрать оптимальные физические нагрузки, что позволит восстановиться после операции в максимально короткий срок.
Вам придется немного подкорректировать образ жизни: отказаться от вредных привычек, не переутомляться, высыпаться и скорректировать питание в пользу полезных продуктов. Но все это небольшая цена, чтобы добиться результата – значительного повышения качества жизни.
Протезирование клапана
В настоящее время используются двустворчатые механические протезы клапанов сердца. Однако, необходимо все тщательно взвесить и определиться с возможностью использования биологического клапана, так как он исключает прием антикоагулянтов. Их недостатком является недолговечность и необходимость повторного вмешательства через 10-15 лет.
От 30% до 50% людей с биопротезами нуждаются в повторной операции через 10 лет. Поэтому такие протезы рекомендуются возрастным пациентам, пациентам с проблемами крови и пациентам, которые не могут применять антикоагулянты каждый день.
Механические протезы долговечны, однако, имеют ассоциированные осложнения (1%): гемолиз, тромбоз протеза, паннус.
Требуется ежедневный прием антикоагулянтов под контролем свертывающей системы крови (ПТИ более 80%, МНО 2,5-3,5). Исходя из этого, их имплантируют более молодым пациентам и тем, кто сможет принимать антикоагулянты каждый день.
Часто задаваемые вопросы
Где можно выполнить эндоваскулярное протезирование аортального клапана в Москве?
В многопрофильной клинике ЦЭЛТ в Москве выполняется это и другие эндоваскулярные вмешательства. Если Вам или Вашим близким требуется такая операция, сначала необходимо записаться и прийти на консультацию врача-кардиолога в нашей клинике. Врач после подробного анализа клинической картины определит показания к операции. В отделении сердечно-сосудистой хирургии подобные операции выполняются уже несколько лет, и нами накоплен значительный опыт. Мы наблюдаем пациентов после этих операций в течение длительного времени и можем утверждать, что при малых сроках послеоперационной реабилитации, отдаленные результаты после вмешательств очень хорошие.
Как подготовиться к операции эндопротезирования клапана?
При наличии показаний к этой операции необходимо выполнить стандартное предоперационное лабораторное обследование, сделать , (УЗИ сердца), рентгенографию органов грудной клетки. При необходимости врач-кардиолог после осмотра назначит дополнительное обследование для госпитализации в отделение сердечно-сосудистой хирургии ЦЭЛТ. Весь комплекс исследований можно выполнить в нашей клинике в течение одного дня.
Как контролируется правильность установки протеза клапана во время операции?
Процедура имплантации аортального клапана проводится под рентгенологическим контролем в ангиографической операционной. После установки протеза выполняется ультразвуковой контроль — чреспищеводная эхокардиография (для точной визуализации ультразвуковой датчик вводится в пищевод с помощью эндоскопа).
Какие осложнения возможны после операции?
Осложнения после внутрисосудистого протезирования аортального клапана встречаются значительно реже, чем после открытой операции. Это может быть миграция клапана, кровотечение из прокола бедренной артерии. При строгом соблюдении всех правил и при наличии достаточного опыта выполнения данной манипуляции вероятность развития осложнений минимальна. Залогом благоприятного исхода вмешательства также является строгое соблюдение пациентом всех рекомендаций, которые дает лечащий врач при выписке.
Показания к замещающей операции
Операция пересадки клапана сердца осуществляется при органическом поражении структуры, что сопровождается развитием сердечной недостаточности. Клиническими показаниями к такому вмешательству считаются:
- стеноз аортального клапана, который проявляется частыми обмороками, болью в области грудины и прогрессирующей одышкой;
- стойкое сужение просвета клапанов у больных после аортокоронарного шунтирования;
- хроническая сердечная недостаточность с признаками одышки, которая наблюдается в состоянии покоя и не корригируется медикаментами;
- стеноз митрального клапана;
- любые поражения структур у молодых пациентов.
Отзыв пациента на операцию Озаки за рубежом
Где проводилось: Клиника Медистейт Какая процедура: Операция Озаки
Возраст пациента: 10 лет Пациент из: Нур-Султана
Камалия: “В 10 лет сыну поставили диагноз двустворчатый аортальный клапан и аортальный стеноз. Доктор сказал, что рано или поздно нужно проводить замену клапана. Случайно узнали о том, что вместо пересадки искусственного клапана возможно использовать собственные ткани человека, и что такой метод дает лучшую выживаемость и меньше осложнений. Понятное дело, дома такую операцию не проводят. В поисках больницы, которая нас бы приняла, нашли сайт MediGlobus. Там нам посоветовали обратиться в клинику Медикана в Турции. Организация перелета прошла быстро. В клинике нас приняли тепло, и сына прооперировали через 2 дня после приезда. Еще 3 дня нас продержали в больнице и отпустили домой. Обследования показывают, что клапан работает исправно. Сын чувствует себя замечательно. Большое спасибо врачам.”
Что изменить в питании?
Основные принципы диетотерапии при атеросклерозе можно сформулировать следующим образом:
УМЕНЬШИТЬ:
- общее потребление жиров
- употребление насыщенных жирных кислот (сливочное масло, животные жиры)
- употребление продуктов, богатых холестерином
- потребление соли (до 3-5 г в сутки)
УВЕЛИЧИТЬ:
- употребление клетчатки и сложных углеводов (овощи и фрукты).
- употребление продуктов, содержащих полиненасыщенные жирные кислоты (рыба, морепродукты, жидкое растительное масло)
6. ГИПОХОЛЕСТЕРИНОВАЯ (ГИПОЛИПИДЕМИЧЕСКАЯ) ДИЕТА
Принцип диеты заключается в значительном снижении потребления холестерина и легкоусвояемых углеводов, а для больных с избыточным весом — и в существенном снижении калорийности питания
Данная диета носит общий характер; при наличии различных вариантов нарушений липидного обмена лечащий врач вносит соответствующие поправки. Очень важным является отказ от приема пищи позднее 19 часов, при этом ужин должен полностью состоять из продуктов, содержащих большое количество клетчатки и совершенно не содержащих холестерин (овощи, фрукты).
I.Н Е Л Ь З Я
Употреблять продукты, содержащие большое количество насыщенных жиров. К ним относятся следующие:
- Молоко и молочные продукты (сгущенное молоко, сливки, сметана, сливочное масло, сыр, творог, кефир, простокваша, йогурт, мороженое, молочный коктейль), а также молочные каши.
- Свиной и кулинарный жир, маргарины, кокосовое и пальмовое масло.
- Свинина, баранина (соответственно ветчина, бекон, грудинка, окорок, карбонат, шейка), сало и соответственно те продукты, в которые они могут входить ( копченые и вареные колбасы, сосиски, сардельки, котлеты, бифштексы, фрикадельки, мясные консервы, мясо в желе), жирные мясные бульоны.
- Печень ( соответственно паштет) и другие субпродукты ( почки, легкие, мозги).
- Красное мясо птицы, кожа.
- Осетрина, искра рыб, печень рыб, раки, крабы, креветки, моллюски.
- Яйца (соответственно майонез).
- Хлеб высшего качества и сухари из него, кондитерские изделия (торты, печенье, пирожные, бисквиты), т.к. они содержат молоко, яйца, сахар.
- Макаронные изделия.
- Какао, шоколад, кофе в зернах.
- Сахар, мед.
- Холодные напитки: сладкие газированные («Фанта», «Пепси» и др.)
- Алкогольные напитки: пиво, сладкие крепленые вина, ликеры.
II. М О Ж Н О
Употреблять в умеренном количестве (не чаще 2х раз в неделю, либо чаще, но в ограниченных количествах, оговоренных врачом) следующие продукты:
- Белое мясо птицы без кожи, постная говядина. Предпочтительный способ приготовления – варка, гриль, обработка в микроволновой печи; нежелательный способ приготовления- тушение, жарка.
- Вторичный бульон из постной говядина и нежирной курицы (порция мяса отваривается в воде вторично, первый бульон сливается).
- Речная рыба, в т.ч. красная.
- Хлеб из отрубей и ржаной муки, сухари из него.
- Гречневая крупа (варить на воде без добавления масла).
- Картофель, выдержанный в воде в очищенном виде в течении часа. Предпочтительный способ приготовления — варка. Допускается несильное поджаривание на растительном масле.
- Грибы.
- Кетчуп (не сладкий), горчица, соевый соус, соус ткемали, аджика, уксус, специи, пряности.
- Чай, растворимый кофе без сахара.
- Жевательная резинка без сахара.
- Грецкие и миндальные орехи , фундук.
- Алкогольные напитки: водка, коньяк, виски, текила, сухое вино.
III. Н У Ж Н О
Ежедневно, в большом количестве употреблять следующие продукты:
- Растительное масло (подсолнечное, кукурузное, салатное, оливковое, соевое, рапсовое, хлопковое).
- Все овощи (свежие, замороженные, консервированные без сахара, сухофрукты) с кожурой: морковь, свекла, капуста, репа, редиска, редька, кабачки, патиссоны, баклажаны, помидоры, огурцы, цветная капуста, горошек, фасоль, соя, кукуруза. При приготовлении винегрета растительное масло не должно быть избыточным (т.е. оставаться на дне посуды). Полезен холодный вегетарианский борщ.
- Все фрукты и ягоды с кожурой.
- Лук, чеснок, трава (петрушка, сельдерей, киндза, базилик, салат, шпинат, черемша, щавель и др.).
- Морская рыба (треска, хек, навага, ледяная, пикша, килька), в т.ч. жирная (палтус, сельдь, тунец, сардина). Способ приготовления: варка, запекание, жарка на растительном масле, под маринадом.
- Морская капуста.
- Овсяная каша (из неочищенное овсяной крупы или «Геркулеса»), сваренная на воде.
- Холодные напитки: минеральная вода, фруктовая вода, фруктовый сок и морс без сахара.
Минимально инвазивные вмешательства
Отличаются от открытой хирургии двумя важными аспектами. Вместо одного большого разреза через грудину хирург выполняет несколько маленьких через грудную стенку. Хирург может выполнить вмешательство на бьющемся сердце, что уменьшает риск инсульта (больше характерно для операции реваскуляризации миокарда).
Преимущества:
- меньшая продолжительность нахождения в больнице;
- быстрый реабилитационный период;
- меньше рубцов;
-
меньше осложнений, связанных с искусственным кровообращением.
Только хирург может поставить показания к миниинвазивному вмешательству. При возникновении осложнений возможна конверсия в стандартную “открытую” операцию с искусственным кровообращением.
Анатомия сердца
Здоровое сердце представляет собой сильный, непрерывно работающий орган, размером с кулак и весом около полкилограмма.
Помимо того, что он поддерживает устойчивый, нормальный кровоток, он быстро приспосабливается и адаптируется к постоянно меняющимся потребностям организма.
К примеру, в состоянии активности сердце нагнетает больше крови, и меньше — в состоянии покоя. В течение дня сердце производит в среднем от 60 до 90 сокращений в минуту — 42 млн. ударов в год!
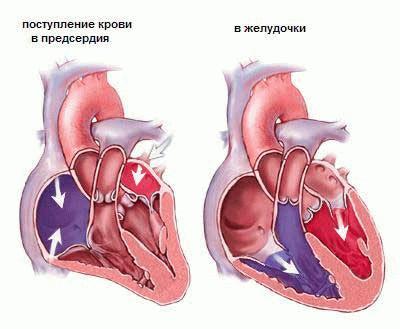
Сердце — это двусторонний насос, осуществляющий циркуляцию крови по всему организму. Оно состоит из 4-х камер.
Мышечная стенка, называемая перегородкой, делит сердце на левую и правую половины. В каждой половине находится 2 камеры.
Верхние камеры называются предсердиями, — нижние — желудочками. Правое предсердие получает всю кровь, возвращающуюся из верхней и нижней частей организма.
Затем через трикуспидальный клапан, оно посылает ее к правому желудочку, которое в свою очередь нагнетает кровь через клапан легочного ствола — к легким.
В легких кровь обогащается кислородом и возвращается в левое предсердие, которое через митральный клапан посылает ее в левый желудочек.
Левый желудочек через аортальный клапан по артериям нагнетает кровь по организму, где она снабжает ткани кислородом. Обедненная кислородом кровь, по венам возвращается в правое предсердие.
Четыре клапана (трикуспидальный, клапан легочного ствола, митральный, аортальный) выполняют роль дверцы между камерами, открывающейся в одну сторону.
Эти клапаны способствуют продвижению крови вперед и препятствуют ее движению в обратном направлении.
Лепестки здорового клапана представляют собой тонкую, гибкую ткань совершенной формы. Они открываются и закрываются, когда сердце сокращается или расслабляется.
Сердечные клапаны могут иметь патологию из-за врожденных дефектов. Они могут быть повреждены или покрыты рубцами вследствие ревматической атаки, инфекции, наследственных факторов, возраста или сердечных приступов.
Наиболее подвержены подобным изменениям митральные клапаны.
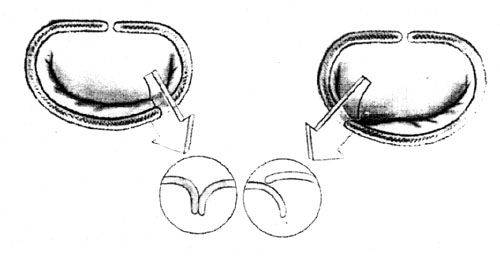
Независимо от случая, сердечный клапан может стать стенозированным (суженное входное отверстие) или недостаточным (закрывается не полностью).
При стенозе клапана сердце должно работать напряженнее, чтобы нагнетать необходимое количество крови через суженное отверстие.
Недостаточность клапана приводит к тому, что кровь вытекает в обратном направлении через клапан после того, как он закроется. И снова сердцу приходится работать напряженнее, чтобы нагнетать достаточное количество крови для нужд организма, чтобы восполнить недостаточность, вызванную обратным оттоком крови.
Оба случая — стеноз и недостаточность — заставляют сердце работать напряженнее для нагнетания необходимого количества крови. Подобная дополнительная работа может ослабить сердце, привести к его увеличению и вызвать различные болезни.
Этапы кардиореабилитации
Существует три этапа реабилитации после операции на сердце и перенесенного инфаркта миокарда:
- I этап – стационар, где и проводится стентирование/шунтирование по показаниям
- II этап – санаторно-курортное лечение
- III этап – амбулаторное динамическое наблюдение пациента после операции на сердце или инфаркта
И если с первым и вторым этапом реабилитации все ясно – стационар, куда пациент доставлен машиной скорой помощи, и, по возможности, санаторий, то третий этап реабилитации, амбулаторный, самый важный для сохранения здоровья в дальнейшем, остается на выбор пациента.
В Клинике ЭКСПЕРТ Вы сможете проходить третий этап реабилитации под наблюдением опытных специалистов. В реабилитации всегда применятся мультидисциплинарный подход, т.е. взаимодействие специалистов различного профиля, а именно:
- врач кардиолог-реабилитолог
- врач невролог
- психотерапевт
- врач диетолог
Это обеспечивает различные виды помощи по преодолению последствий заболевания, изменению образа жизни, снижению воздействия факторов риска; оценку необходимости и достаточности, продолжительности, последовательности и эффективности участия каждого специалиста в каждый конкретный момент времени течения реабилитационного периода.
При необходимости в Клинике ЭКСПЕРТ Вас проконсультирует консилиум врачей различного профиля.
Третий (амбулаторный) этап
Программа «Третий этап кардиореабилитации» в Клинике ЭКСПЕРТ включает в себя:
- прием врача-кардиолога
- Школа пациентов – групповые занятия с врачом кардиологом, в рамках которых разбираются проблемы, с которыми сталкиваются пациенты, и их решения
- выполнение по показаниям ЭКГ, Эхо-КГ, суточного мониторирования ЭКГ и АД
- общий анализ крови, биохимический анализ крови (липидограмма, коагулограмма, электролиты, гомоцистеин, СРБ, и др.)
- психологическое тестирование
- консультация психотерапевта
- консультация невролога
- консультация диетолога
- генетический анализ всех кардиомаркеров, включая риск внезапной смерти, для больного и его родственников
- генетический анализ доз лекарственных препаратов при лечении сердечно-сосудистых заболеваний
Восстановление после операции на сердце
Когда вы окажетесь дома, постарайтесь скорее вернуться к привычному режиму сна и бодрствования. Желательно находить время на короткий сон после обеда. В течение нескольких недель вам следует регулярно взвешиваться и записывать свою массу. Скорее всего, вы похудели за время пребывания в больнице. Вы будете набирать вес, но обязательно сообщайте своему врачу, если быстро поправляетесь. Ускоренный набор массы может говорить о том, что в организме скапливается жидкость, а это опасно!
В остальном – обычная реабилитация. Если врач позволит – совершайте короткие пешие прогулки, желательно в сопровождении близких или сиделки. Также можете неинтенсивно заниматься на велотренажере. Старайтесь каждый день делать чуть больше, чем вчера. Однако, не переусердствуйте. Если устали – отдохните, если отдохнули – позанимайтесь.
В течение полугода вы будете ощущать улучшение самочувствия почти каждый день. Касательно повседневных дел, вам нельзя поднимать и передвигать предметы, весом более 2.5 кг. Можно заниматься несложной работой по дому, ходить в кино, кафе, посещать общественные мероприятия. Если вы водите машину – можете передвигаться на ней. Будет полезно подниматься по лестнице, однако начинать нужно с малого, желательно – под присмотром близких.
Операции на сердечных клапанах
Нередко пороки сердца долгое время никак себя не проявляют, потому что сердце приспосабливается к работе с перегрузкой. В случае, когда порок сердца «умеренный» и не приводит к серьезной перегрузке сердца, в некоторых случаях ограничиваются наблюдением или медикаментозной терапией. Но когда порок выраженный, его необходимо лечить хирургическим путем.
На клапанах сердца проводят следующие операции: реконструкцию или полную замену поврежденного клапана.
Реконструкция клапана сердца
Иногда во время операции удается сохранить створки собственного клапана и лишь исправить их форму. Такая процедура называется пластикой клапана.
Иногда форму клапана удается восстановить, укрепив его основание нитями, либо подшив к основанию специальное кольцо, при этом сохраняются собственные створки клапана. Такая процедура называется аннулопластикой, она возможна лишь для митрального и трикуспидального клапана.
Реконструкция клапана может в значительной степени восстановить его функцию. При тяжелой степени повреждения клапана сердца операция по замене клапанов может стать единственным методом лечения. Результаты этих операций превосходит эффект от медикаментозной терапии. Сегодня операции на клапанах сердца могут проводиться у пациентов любых возрастных групп.
Доступ при операциях на аортальном клапане или на нескольких клапанах одновременно осуществляется через разрез по центру грудины. При операциях на митральном клапане возможно применение «техники замочной скважины», когда операционный доступ осуществляется через маленький разрез в проекции митрального клапана: сбоку и ниже груди.
Когда створки собственного клапана сохранить невозможно, или при сохранении их высока вероятность возвращения порока и повторной операции, собственный клапан иссекается, и на его место производится имплантация искусственного протеза клапана.
Наиболее часто выполняются операции по реконструкции митрального клапана
В этом случае собственный клапан сохраняется – это очень важно
В некоторых случаях для лечения аортального порока производится операция Росса. Поврежденный аортальный клапан заменяется собственным клапаном легочной артерии, близким к нему по строению, а вместо иссеченного клапана легочной артерии имплантируется искусственный протез.
Когда поврежден аортальный клапан и стенка аорты, может потребоваться замена восходящей части аорты клапансодержащим протезом аорты (иногда его называют кондуит). При этом протезируется не только аортальный клапан, но и прилежащий к нему восходящий отдел аорты.
О возможности проведения реконструктивной операции на клапане сердца в Вашем случае Вам сообщит лечащий врач. В отдельных случаях вопрос о возможности проведения реконструкция клапана решается во время операции: если реконструкция невозможна, то проводят операцию по замене поврежденного клапана.
Замена клапана сердца
Для замены клапанов сердца человека используются два типа клапанных протезов: первый тип – искусственные протезы: изготавливаются из искусственного композитного материала (см. рис. 1), второй тип — биологические протезы: изготавливаются из химически обработанных долей сердца свиней и коров, нанесенных на опорный каркас (см. рис. 2) и без каркаса (см. рис. 3).
Преимуществом механического протеза клапана сердца является значительная прочность, а недостатком — необходимость пожизненной терапии препаратами, тормозящими свертывание крови (антикоагулянтами, например, варфарин, маркумар и т.д.).
Преимущество биологического протеза – это отсутствие какой-либо дополнительной медикаментозной терапии после операции, недостаток — это ограниченный срок выживаемости протеза: в настоящее время он составляет примерно 12-15 лет, а далее — повторная операция.
Выбор типа зависит от возраста, сопутствующих заболеваний, образа жизни и других факторов. Этот выбор Вы должны сделать совместно с вашим врачом.
Митральные пороки сердца.
Показания к операции при митральном стенозе определяются площадью левого атриовентрикулярного отверстия. Митральный стеноз с площадью МК ≤1 см2 считается критическим. У физически активных пациентов или больных с большой массой тела сужение отверстия 1,2 см2 может также оказаться критическим. Таким образом, показанием к операции у больных с митральным стенозом является уменьшение площади МК < 1,5 см2 и II и более функциональный класс NYHA.Показанием к операции при митральной недостаточности является площадь эффективного отверстия регургитации > 20 мм2, II и более степень ругургитации и II-III функциональный класс NYHA. Оперативное лечение митральной недостаточности должно быть проведено до того как КСИ достигнет 40-50 мл/м2, так как увеличение его ≥ 60 мл/м2 предполагает неблагоприятный прогноз.
Хирургическая коррекция митрального порока осуществляется с помощью его протезирования искусственными механическими и биологическими протезами.
При имплантации протезов у пациентов с выраженной сердечной недостаточностью обязательно проводится сохранение естественного хордального аппарата или имплантация искусственных хорд из политетрафторэтилена.
 |
У 30-40% пациентов возможно выполнение реконструктивных операций на митральном клапане. Для этого используются различные методы реконструкции: аннулопластика на жестких и мягких кольцах, резекция створок, имплантация искусственных хорд, пластика «край в край». Восстановление нормальной функции митрального клапана у большинства пациентов в последующем не требует пожизненной антикоагулянтной терапии.
Операции на митральном клапане выполняются как из стандартной стернотомии, так и из правосторонней миниторакотомии.
2.Этапы операции
На первом этапе больного подключают к кардиомониторам, обрабатывается грудная клетка, подводятся дыхательные трубки от аппарата искусственного дыхания, который подключается только после того, как начнет действовать наркоз (т.е. единственным дискомфортом для больного может стать некоторое першение и саднение в горле после операции).
Анестезиолог вводит пациента в состояние общего наркоза. С этого момента оперируемый не ощущает ничего.
Через пищевод в область сердца помещается ультразвуковое устройство, транслирующее изображение сердца на монитор в течение всей операции.
Второй этап – это открытие грудной клетки. После разметки кардиохирург делает разрез на груди от вершины грудной клетки до пупка. При малоинвазивном методе длина разреза меньше на две трети.
Целью третьего этапа является подключение к аппарату, обеспечивающему искусственное кровообращение. Во время операции обогащение крови кислородом происходит вне лёгких, затем она возвращается в аорту и движется по большому кругу кровообращения.
На этом этапе хирург останавливает сердце, промывает его и помещает в специальный раствор, поддерживающий его жизнеспособность вне кровообращения.
Четвёртый и пятый этапы – это собственно замена клапана. Аорта разрезается, удаляется больной клапан. Если поражена и часть аорты, она тоже удаляется и ставится трансплантат. Отверстие клапана замеряется для подбора нового клапана нужного размера. Новый клапан пришивается, затем необходимо проконтролировать отсутствие истечений через него.
Шестой этап – это отключение от аппарата искусственного кровообращения. Зашивается аорта, из полости сердца удаляется попавший в него воздух. Сердце начитает биться под током собственной крови. Если наблюдается неровный ритм, применяется электрошок, который восстанавливает ровный пульс.
Седьмой этап – закрытие грудной клетки. Кости и ткани сшиваются, грудина закрывается швом, которые остаётся видимым на всю жизнь.
Вся операция обычно длится от 2 до 5 часов.
Немаловажным для исхода лечения является восьмой этап. Начинается он в палате интенсивной терапии. Выписка из стационара происходит на 5-9 день после операции. Послеоперационная реабилитация продолжается амбулаторно.
Как работает искусственный сосудистый протез?
Искусственные сосудистые протезы представляют из себя разработанный учеными заменитель кровеносных сосудов человеческого организма.
Сосудистый протез представляет трубку различной длины, формы и диаметра из сложного материала. Каждый отдельный компонент изготавливается из материала высочайшего качества и проходит тщательный контроль на каждом этапе производства с использованием новейших технологий. Технология производства гарантирует полную стерильность и отсутствие риска передачи инфекции при использовании протеза.
Сосудистый протез имеет большой запас прочности и устойчивости, значительно превосходящий прочность и устойчивость естественных артерий. Протез разработан как постоянная часть Вашей сосудистой системы. В то время как функционирование естественных сосудов постоянно подвергается воздействию множества факторов (таких как возраст и болезни), эти факторы не оказывают влияния на материал искусственных протезов.








