Врождённые и приобретённые пороки сердца
Содержание:
- Лечение клапанных пороков сердца
- Инструментальная диагностика
- Диагностика и лечение пороков сердца в Медицинском центре «Парацельс»
- Классификация и стадии развития приобретённых пороков сердца
- КЛАССИФИКАЦИЯ
- Симптомы приобретённых пороков сердца
- 8.7. ТРИКУСПИДАЛЬНЫЙ СТЕНОЗ
- Механизм возникновения пороков сердца
- Врожденные пороки сердца
- 9.10. АНОМАЛИЯ ЭБШТАЙНА
- Также в разделе
- Методы лечения ВПС
- Симптоматика заболевания
- Что повреждается при пороках сердца? Краткая анатомическая справка
- Пороки сердца – симптомы, причины, профилактика, диагностика и лечение в клинике «Парацельс», Сергиев Посад
- 9.2. ТЕТРАДА ФАЛЛО
Лечение клапанных пороков сердца
Радикальная коррекция клапанных пороков проводится исключительно хирургическими методами. Без лечения они приводят к сердечной недостаточности и скорому летальному исходу. После появления приступов синкопальных состояний или коронарных проявлений больные живут примерно 3 года. От начала проявлений застойной недостаточности кровообращения пациенту живут в среднем полтора года.
После проведения операции 91% больных живет 5 лет, 10-летняя выживаемость характерна для 87% и более. Имплантация искусственного клапана увеличивает продолжительность жизни пациентов с клапанным пороком сердца. Сегодня протезы совершенствуются, исследователи внедряют 2-створчатые механические и биологические искусственные клапаны, что увеличивает продолжительность жизни после проведения операции. При диагностированных приобретенных пороках сердца применяют либо пластические вмешательства на клапанах и подклапанных структурах либо протезирование клапанов.
Лечение стеноза устья аорты
Появление соответствующей симптоматике сигнализирует об угрозе жизни человека. Пациенты с тяжелым аортальным стенозом без клинических проявлений должны избегать тяжелых физических нагрузок. Всем больным с АС в сочетании с артериальной гипертензией необходимо проводить ее адекватную коррекцию. Для лечения применяют р-адреноблокаторы и диуретики
Лекарства, оказывающие вазолатирующий эффект, нужно применять осторожно
Кардиохирургическая терапия назначается при:
- гемодинамически значимом стенозе, если пациент ранее перенес аорто-коронарное шунтирование
- гемодинамически значимым АС и симптоматикой (обмороки, стенокардия и пр.), выраженной слабее или сильнее
- с тяжелым АС, без симптоматики.
Лечение аортальной недостаточности
При незначительной АР и нормальном функционировании левого желудочка человек должен наблюдаться у кардиолога. ЭхоКГ они должны проходить 1 раз в 6-12 месяцев. Артериальную гипертензию, которая часто возникает при недостаточности аортального клапана, специалисты предлагают лечить зодилататорами, а вот применения р-адреноблокаторов в таких случаях избегают.
Кардиохирургическое лечение показано больным с симптоматикой, соответствующей II функциональному классу по ЭТНА, и сохраненной систолической функцией ЛЖ сердца; с выраженной аортальной недостаточностью и симптомами III- IV функционального класса по ЭТНА с сохраненной и сниженной систолической функцией ЛЖ сердца и т.д.
Лечение митрального стеноза
При МС в период без клинических проявлений человек должен наблюдаться у доктора. Раз в 3-5 лет нужно проводить ЭхоКг при гемодинамически незначимом стенозе левого атриовентрикулярного отверстия. При фибрилляции предсердий нужно восстановить синусовый ритм, при постоянной фор-ме фибрилляции предсердий для замедления ритма показаны дигоксин, р-адреноблокаторы и варфарин. Есть ряд показаний для кардиохирургического лечения.
Лечение митральной недостаточности
При возникновении острой МР перед неотложной кардиохирургической операцией назначают неотложное терапевтическое лечение для профилактики предотвращения отека легких. С этой целью применяют нитраты и диуретики. При хронической МР показан варфарин. Гемодинамически значимую МР лечат хирургическим путем при отсутствии симптомов или слабовыраженной симптоматике, если сохранена функция ЛЖ сердца, при этом есть фибрилляция предсердий и тромбоз левого предсердия, а также в ряде других случаев.
Лечение порока трехстворчатого клапана
Кардиохирургическая коррекция показана при наличии стеноза 3-створчатого клапана или недостаточности. Актуально на сегодня 3 метода коррекции пороков трехстворчатого клапана:
- пластика на опорном кольце
- протезирование
- шовная аннулопластика
Инструментальная диагностика
Сегодня диагностику клапанных поражений проводят в основном при помощи УЗИ. Редко используется рентгенологическая диагностика, в основном она нужна, чтобы определить динамику состояния сердца до и после вмешательства хирурга. Уточнение диагноза проводят при помощи МРТ сердца и зондирования полостей сердца и крупных сосудов. В большинстве случаев ограничиваются ультразвуковой диагностикой. Зондирование полостей сердца и ангиография актуальны, если нельзя по каким-то причинам применить неинвазивные методы или если данные ЭхоКГ и симптоматики противоречат друг другу.
Коронароангиография назначается всем, чей возраст превышает 40 лет, если им будет проводиться кардиохирургическая операция на клапанах. ЭхоКГ может применяться в двух вариантах: чреспищеводном и чресгрудном. Датчик в первом варианте находится в пищеводе, рядом с базальными отделами сердца. Первый вариант ЭхоКГ считается уточняющим, проводится только по строгим показаниям. Допплер-эхокардиография позволяет обнаружить клапанную регургитацию. При хорошем ультразвуковом доступе створки аортального клапана четко видны при двухмерной ЭхоКГ. Допплер-эхокардиография актуальна для обнаружения аортальной регургитации.
Диагностика и лечение пороков сердца в Медицинском центре «Парацельс»
От точности поставленного диагноза зависит успешность лечения. Для правильной диагностики важны два фактора: профессионализм врача и качество диагностического оборудования.
При появлении тревожных симптомов, нужно записаться на приём к врачу. Если признаки ПС появились впервые, вначале правильно обратиться к терапевту. Именно этот доктор проведёт первичный приём, назначит общий анализ крови и требующуюся инструментальную диагностику. Возможности терапевтического отделения в медицинском центре «Парацельс» позволяют провести первичную оценку работы сердечно-сосудистой системы, при любой степени пороков сердца. После оценки сложности изменений, терапевт направит к узкому специалисту – кардиологу.
Все исследования проводятся на сертифицированном современном оборудовании экспертного класса.
Пациентам назначают такой диагностический план:
- электрокардиография;
- эхокардиография (УЗИ сердца с допплерографией);
- рентгенография грудной клетки.
Для диагностики у детей внутриутробно применяется фетальная эхокардиография (УЗИ с допплерографией).
Устранить порок сердца можно только операцией. На период до хирургического вмешательства назначают препараты для снижения нагрузки: снижающие давление, разжижающие кровь, диуретики.
Варианты хирургического лечения:
- закрытие дефектов перегородок синтетическими материалами;
- пластика клапана ー при стенозе;
- реконструкция, протезирование ー при недостаточности;
- реконструктивные операции при комбинированных пороках и аномалиях расположения сосудов.
Записаться на приём к врачу можно каждый день, без выходных, выбрав удобный для Вас способ:
Записаться к врачу по телефону:
г. Сергиев Посад 8 496 554 74 50
г. Александров 8 492 446 97 87
Оставить заявку (мы перезвоним в ближайшее время)
Самостоятельно через Личный кабинет
Через директ в Instagram, VK,
Доступны онлайн-консультации специалистов
С заботой о Вашем здоровье, Медицинский центр “Парацельс”
Классификация и стадии развития приобретённых пороков сердца
Существующие классификации приобретённых пороков сердца имеют некоторые различия. Это связано с тем, для каких специалистов они предназначены — кардиологов или кардиохирургов. В общей клинической практике целесообразно использовать классификацию по признакам заболевания в той последовательности, которая принята для постановки диагноза. Наиболее распространено разделение на следующие виды:
- По происхождению порока: ревматический, атеросклеротический, сифилитический, развившийся в результате бактериального эндокардита и вызванные другими причинами.
- По локализации с учётом количества поражённых клапанов: изолированный (один клапан) или комбинированный (два и более), пороки митрального, аортального, трикуспидального клапанов, клапана лёгочной артерии.
- По морфологической и функциональной характеристике поражения: недостаточность клапана или стеноз клапанного отверстия. При сочетании этих нарушений на одном клапане порок называют сочетанным.
- По степени влияния на нарушение внутрисердечной гемодинамики (движения крови по сосудам): без существенного воздействия, умеренной и резкой степени выраженности.
- По состоянию общей гемодинамики: компенсированные пороки (без нарушения кровообращения) и декомпенсированные (с недостаточностью кровообращения). Пороки с временной декомпенсацией сердца, появляющиеся при необычных для пациента нагрузках на систему кровообращения, называют субкомпенсированным. Такие состояния могут возникать при беременности или лихорадке.
КЛАССИФИКАЦИЯ
Кассификация клапанных пороков сердца представлена в табл. 8-1.
Таблица 8-1. Классификация клапанных пороков сердца
|
Характер поражения |
Стеноз |
|
Недостаточность |
|
|
Количество поражённых клапанов |
Одноклапанный порок |
|
Многоклапанный порок |
|
|
Локализации поражения |
|
|
Аортальный порок |
|
|
Трикуспидальный порок |
|
|
Порок клапана лёгочной артерии |
Приобретённые пороки чаще касаются митрального клапана, реже — аортального, ещё реже — трикуспидального и клапана лёгочной артерии. Многоклапанные пороки характерны для ревматического поражения сердца. При сложных пороках общая клиническая картина складывается из поражения отдельных клапанов, хотя некоторые проявления могут стать нехарактерными. В целом многоклапанные пороки прогностически хуже, чем одноклапанные.
Симптомы приобретённых пороков сердца
В большинстве случаев заболевание проходит без симптомов, пока не приведёт к значимому изменению тока крови внутри сердца — ускорению потока или его обратному движению. Это становится причиной нарушения функции сердца и проявляется следующими симптомами:
- Одышка — нарушение частоты, глубины и ритма дыхания. При заболеваниях сердца появляется при физической нагрузке, а в состоянии покоя уменьшается или проходит.
- Отёки нижних конечностей— задержка жидкости в тканях, вызванная снижением насосной функции сердца и нарушением тока крови. При застоях в лёгких возможно появление кашля и кровохарканья.
- Кашель — связан с застойными явлениями в малом (лёгочном) круге кровообращения.
- Перебои в работе сердца — увеличение силы и частоты сердечных сокращений, ощущение, словно «сердце спотыкается».
Основное проявление сердечной недостаточности — одышка — встречается при всех видах пороков сердца. Остальные симптомы проявляются не всегда, для каждой патологии характерны свои клинические признаки. Например при стенозе (сужении просвета) митрального клапана в первую очередь происходит застой в малом круге кровообращения, что проявляется кашлем и одышкой. А при стенозе аортального клапана первыми симптомами будут одышка и отёки голеней.
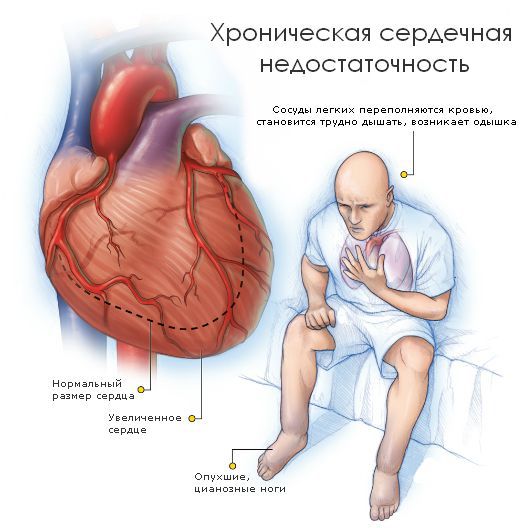
Другим признаком приобретённых пороков сердца может быть цианоз — синюшное окрашивание кожи и слизистых оболочек разной интенсивности: от лёгкой светло-синей до выраженной синевато-чёрной. Цианоз на губах, кончике носа и кончиках пальцев называют акроцианозом. Он особенно выражен при митральном пороке сердца и получил название «митральный румянец«. При аортальных пороках кожные покровы обычно бледные. Это связано с недостаточным наполнением капилляров кровью.
Если застой жидкости происходит в печени и сопровождается разрушением её клеток, то кожные покровы могут приобрести желтушный цвет. Особенно это заметно на белках глаз.
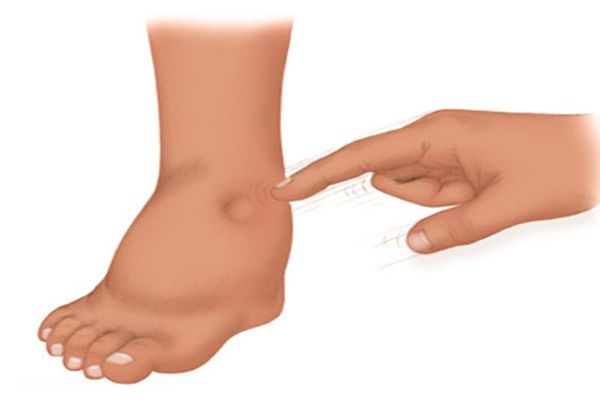
При приобретённых пороках сердца могут появиться отёки. Они выявляются при надавливании большим пальцем в области лодыжек, стопы, крестца и других частей тела.
При выслушивании сердца (аускультации) можно выявить различные шумы. При аускультации лёгких выслушиваются симметричные мелкопузырчатые, напоминающие лопанье пузырьков в газированном напитке влажные хрипы и ослабленное дыхание в нижних отделах.
8.7. ТРИКУСПИДАЛЬНЫЙ СТЕНОЗ
Трикуспидальный стеноз — сравнительно редко диагностируемый порок, обычно, как правило, сочетающийся с трикуспидальной недостаточностью, митральным стенозом, пороками других клапанов. Несколько чаще этот порок встречается у женщин.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Трикуспидальный стеноз вызывается следующими заболеваниями.
• Обычно порок имеет ревматическое происхождение.
• Очень редко трикуспидальный стеноз может быть следствием карциноидного синдрома, эндокардиального фиброэластоза.
Порок приводит к перегрузке правого предсердия и застою в большом круге кровообращения.
КЛИНИЧЕСКАЯ КАРТИНА
Характерны периферический цианоз, выраженный застой в большом круге кровообращения, особенно значительное набухание шейных вен, высокая волна A флебограммы (если сохранён синусовый ритм). Аускультативная картина сходна с картиной при митральном стенозе:
• диастолический шум с протодиастолическим и пресистолическим усилением;
• тон открытия трикуспидального клапана.
Аускультативные признаки более отчётливо выслушиваются над нижней частью грудины, при задержке дыхания на вдохе. Пальпируемое дрожание нехарактерно из-за низкого градиента давления. В отличие от митрального стеноза нет признаков гипертензии малого круга, венозного полнокровия лёгких и значительного увеличения правого желудочка.
На ЭКГ отмечают признаки перегрузки правого предсердия: высокий заострённый зубец P, особенно во II и III стандартных отведениях, часто мерцание предсердий. ЭхоКГ обнаруживает утолщение створок и позволяет оценить перепад давления на клапане. Рентгенологическим методом определяют увеличение правого предсердия и расширение верхней полой вены. Кальциноз клапана наблюдают редко. Если обсуждается оперативное лечение, то выраженность трикуспидального стеноза уточняют при помощи зондирования правых отделов сердца: градиент (перепад) давления на уровне клапана при трикуспидальном стенозе составляет 3-5 мм рт.ст., редко больше (в норме до 1 мм рт.ст.).
ДИАГНОСТИКА
При сочетании с выраженным митральным стенозом (как это часто бывает) и другими пороками трикуспидальный стеноз диагностируют с большим трудом. Увеличение правого предсердия — сравнительно специфичный признак, позволяющий заподозрить трикуспидальный стеноз даже при многоклапанных поражениях. Выраженный трикуспидальный стеноз препятствует венозному полнокровию лёгких, обусловленному одновременно имеющимся митральным стенозом.
Механизм возникновения пороков сердца
Под действием патологического процесса (вызванного ревматизмом, атеросклерозом, сифилитическим поражением или травмой) происходит нарушение структуры клапанов.
Если при этом возникает сращение створок или их патологическая жесткость (ригидность), развивается стеноз.
Рубцовая деформация створок клапанов, сморщивание или полное разрушение вызывает их недостаточность.
При развитии стеноза возрастает сопротивление кровотоку из-за механического препятствия. В случае недостаточности клапана часть вытолкнутой крови возвращается назад, заставляя соответствующую камеру (желудочек или предсердие) выполнять дополнительную работу. Это ведет к компенсаторной гипертрофии (увеличению объема и утолщению мышечной стенки) камеры сердца.
Постепенно в гипертрофированном отделе сердца развиваются дистрофические процессы, нарушение обмена веществ, ведущие к снижению работоспособности и, в конечном счете, к сердечной недостаточности.
Врожденные пороки сердца
Они формируются еще внутриутробно. Около 2% детей рождаются с различными ПС: от легких до тяжелых, несовместимых с жизнью. Основные причины их развития:
- хромосомные аномалии (синдром Дауна, Патау);
- влияние алкоголя, никотина, наркотических веществ на плод;
- инфицирование матери во время беременности вирусами краснухи, простого герпеса, ветрянки, цитомегаловирусом, токсоплазмой;
- сахарный диабет у матери;
- воздействие радиации на беременную;
- прием некоторых препаратов во время беременности (антибиотики тетрациклинового, сульфаниламидного ряда, противоопухолевые).
9.10. АНОМАЛИЯ ЭБШТАЙНА
Аномалия Эбштайна — расположение задней и перегородочной створок трёхстворчатого клапана у верхушки правого желудочка, приводящее к увеличению полости правого предсердия и уменьшению полости правого желудочка. Аномалия Эпштайна составляет около 1% всех врождённых пороков сердца. Возникновение данного порока связывают с поступлением лития в организм плода во время беременности.
ГЕМОДИНАМИКА
Смещение места прикрепления двух створок трёхстворчатого клапана в полость правого желудочка приводит к тому, что последний разделяется на надклапанную часть, которая объединяется с полостью правого предсердия в единую камеру (атриализация полости правого желудочка) и уменьшенную подклапанную часть (собственно полость правого желудочка) (рис. 9-8). Уменьшение полости правого желудочка приводит к снижению ударного объёма и уменьшению лёгочного кровотока. Поскольку правое предсердие состоит из двух частей (собственно правого предсердия и части правого желудочка), электрические и механические процессы в нём различаются (не сихронизированы). Во время систолы правого предсердия атриализованная часть правого желудочка находится в диастоле. Это приводит к уменьшению притока крови в правый желудочек. Во время систолы правого желудочка возникает диастола правого предсердия с неполным закрытием трёхстворчатого клапана, что приводит к смещению крови в атриализованной части правого желудочка обратно в основную часть правого предсердия. Возникает значительное расширение фиброзного кольца трёхстворчатого клапана, выраженная дилатация правого предсердия (он может вмещать более 1 л крови), повышение давления в нём и ретроградное повышение давления в нижней и верхней полых венах. Расширение полости правого предсердия и повышение в нём давления способствуют сохранению овального отверстия открытым и компенсаторному снижению давления за счёт сброса крови справа налево.
Также в разделе
|
Антигипертензивные препараты и их применение
Класс лекарств Показания Противопоказания обязательные возможные обязательные возможные Диуретики… |
|
| Врожденный порок сердца Врожденные пороки сердца — заболевания сердца, которые находят у 1% детей, рожденных живыми. Большая часть их умирает за несколько лет, и только менее 15%… | |
| Гипертонический криз: классификация, патогенез, лечение Современное определение гипертонического криза базируется на оценке угрозы развития острого поражения органов-мишеней (которые описаны в статье об… | |
| Гипертония 3 степени Гипертония 3 степени — заболевание, которое характеризуется стойким повышением артериального давления, и является следствием поражения органов-мишеней…. | |
| Внезапная сердечная смерть Внезапная сердечная смерть (ВСС) — естественная смерть от сердечных причин, проявившаяся внезапной потерей сознания в течение 1 часа после проявления острых… | |
|
Диагностика гипертензий Артериальная гипертензия , по определению Комитета экспертов ВОЗ, — это постоянно повышенное систолическое и/или диастолическое давление. Эсенциальная… |
|
| Острый коронарный синдром: лечение Лечение, о котором будет сказано ниже, проводится всем больным с ОКС – при инфаркте миокарда с подъемом сегмента ST, ИМ без подъема сегмента ST, нестабильной… | |
| Мерцание (фибрилляция) предсердий, или мерцательная аритмия Мерцание (фибрилляция) предсердий, или мерцательная аритмия, — это такое нарушение ритма сердца, при котором на протяжении всего сердечного цикла наблюдается… | |
| Эндокардит инфекционный (септический) Инфекционный (септический) эндокардит — это бактериальная инфекция клапанов сердца или эндокарда, развившаяся в связи с наличием врожденного или… | |
| Желудочковая экстрасистолия Желудочковая экстрасистолия — это преждевременное возбуждение сердца, возникающее под влиянием импульсов, исходящих из различных участков проводящей системы… |
Методы лечения ВПС
В большинстве случаев, лечение врожденных пороков сердца – хирургическое, и в зависимости от анатомии порока, определяют сроки и вид вмешательства.
В целях стабилизации состояния перед планируемым оперативным лечением прибегают к методам терапевтического медикаментозного лечения критических состояний и осложнений ВПС.
Оперативное лечение
Оперативное лечение может быть выполнено экстренно, срочно и в плановом порядке. Кроме того, оперативное лечение может быть радикальным, либо вспомогательное (т.е. проводится гемодинамическая коррекция врожденного порока).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Симптоматика заболевания
Как для врожденного, так и для приобретенного порока сердца характерны схожие симптомы:
- боли в области сердца;
- одышка;
- перебои в работе сердца;
- цианоз (бледность кожных покровов);
- набухание и значительная пульсация сосудов шеи.
Порок сердца. Диагностика заболевания
Основными видами диагностики при пороке сердца является:
УЗИ сердечной мышцы, которое исследует:
- состояние миокарда и клапанов;
- особенности патологического процесса;
- скорость кровотока в полостях миокарда.
Вентрикулография (рентген с использованием контрастного вещества).
ЭКГ (без результатов этого способа диагностики невозможно поставить окончательный диагноз).
Порок сердца. Профилактика
Для исключения возможности рождения ребенка с пороком сердца будущим мамам необходимо уже на стадии планирования беременности отказаться от всех вредных привычек, вылечить имеющиеся инфекционные заболевания, пройти вакцинацию и полностью обследовать свой организм.
Непосредственно после зачатия необходимо соблюдение всех профилактических мер — регулярная сдача анализов и контроль веса.
При диагнозе «приобретенный порок сердца» важно как можно быстрее встать на учет у специалиста и своевременно проходить медикаментозную терапию с соблюдением необходимых диет и уровня физической нагрузки
Лечение пороков сердца
В зависимости от этиологии заболевания лечение можно разделить на два типа:
- Хирургическое (оперативное вмешательство по экстренным показаниям или в плановом порядке) — радикальный способ при диагнозе «врожденый порок сердца», позволяющий пациенту вернуться к полноценной жизни. Как правило, большая часть манипуляций в ходе хирургического вмешательства выполняется на остановленном сердце при использовании аппарата искусственого кровообращения.
- Терапевтическое (медикаментозное) — способ лечения основанный на четком соблюдении распорядка дня, регулярном приеме успокаивающих и общеукрепляющих препаратов, регулярном наблюдение у кардиолога, пероидическом прохождении диагностических процедур «ЭКГ» и «УЗИ» сердечной мышцы.
Порок сердца. Кардиореабилитация
Существуют специальные программы кардиореабилитации для пациентов страдающих пороком сердца — продолжительностью от 3х до 6ти месяцев, направленные на помощь организму и поддержание необходимых жизненных функций. В это время с пациентом, как правило, работают сразу несколько специалистов:
- врач-кардиолог (отслеживает динамику общего состояния сердечно-сосудистой системы);
- диетолог (разрабатывает диету согласно вкусовым предпочтениям пациента);
- специалисты по трудотерапии и реабилитационным упражнениям (разработка индивидуальной программы физических упражнений);
- физиотерапевт;
- психолог (помогает пациентам пребывающим в состоянии депрессии или стресса, которые могут привести к обострению заболевания) .
Основной упор при кардиологической реабилитации делается на дозированные физические нагрузки (программы лечебной гимнастики), которые помогают контролировать вес пациента, улучшают кровоснабжение органов и тканей организма, снимают эмоциональное напряжение (помогают бороться со стрессом и депрессией).
Однако, не все виды физической нагрузки благоприятно влияют на организм пациента в период кардиологической реабилитации. Так стоит исключить такие виды спорта как теннис, баскетбол, волейбол, занятия на тренажерах, так как длительная статистическая нагрузка приводит к повышению артериального давления.
Программы реабилитации включают лечебную гимнастику, ходьбу, плавание, катание на лыжах и коньках, бег.
В комплексе физических нагрузок, правильного питания и благоприятного эмоционального фона организм пациента довольно быстро восстанавливается после хирургического или длительного медикаментозного лечения, благодаря чему пациенты возвращаются к нормальной и полноценной жизни.
ПРОСМОТРОВ:
853
Что повреждается при пороках сердца? Краткая анатомическая справка
Человеческое сердце является четырехкамерным (по два предсердия и желудочка, левые и правые). Из левого желудочка берет начало аорта – самая крупная кровеносная магистраль организма, из правого желудочка выходит легочная артерия.
Между различными камерами сердца, а также у начальных отделов отходящих от него сосудов, располагаются клапаны – производные слизистой оболочки. Между левыми камерами сердца расположен митральный (двустворчатый) клапан, между правыми – трикуспидальный (трехстворчатый). На выходе в аорту находится аортальный клапан, у начала легочной артерии – клапан легочной артерии.
Клапаны повышают эффективность работы сердца – препятствуют обратному поступлению крови в момент диастолы (расслабления сердца после его сокращения). При поражении клапанов патологическим процессом нормальная функция сердца нарушается в той или иной степени.
Пороки сердца представляют собой недостаточность клапанов (неполное смыкание их створок, что вызывает обратный ток крови), стеноз (сужение) или сочетание этих двух состояний. Возможно изолированное повреждение одного клапана или комбинация различных пороков.
Многокамерное строение сердца и его клапанов
Пороки сердца – симптомы, причины, профилактика, диагностика и лечение в клинике «Парацельс», Сергиев Посад
ВНИМАНИЕ: Доступны онлайн-консультации врачей (более 18 специальностей). Пороками сердца (ПС) называют разной степени патологии сердечной мышцы, клапанов и сосудов, которые приводят к нарушению кровообращения во всех органах
Какое-то время сердечно-сосудистая система компенсирует изменения, но если их не устранить, развивается сердечная недостаточность с последующим нарушением функции других органов. Пока порок сердца компенсируется, он может протекать без симптомов, декомпенсированный порок сопровождается, болью в сердце, одышкой, сердцебиением, утомляемостью.
Пороками сердца (ПС) называют разной степени патологии сердечной мышцы, клапанов и сосудов, которые приводят к нарушению кровообращения во всех органах. Какое-то время сердечно-сосудистая система компенсирует изменения, но если их не устранить, развивается сердечная недостаточность с последующим нарушением функции других органов. Пока порок сердца компенсируется, он может протекать без симптомов, декомпенсированный порок сопровождается, болью в сердце, одышкой, сердцебиением, утомляемостью.
Лечение пороков сердца проводиться только хирургическим путем. Консервативные методы лечения способны предотвратить приступы острой сердечной недостаточности и другие осложнения.
9.2. ТЕТРАДА ФАЛЛО
Тетрада Фалло — врождённый порок сердца, характеризующийся наличием четырёх компонентов: 1) большого высокорасположенного ДМЖП; 2) стеноза лёгочной артерии; 3) декстропозиции аорты; 4) компенсаторной гипертрофии правого желудочка.
Распространённость
Тетрада Фалло составляет 12-14% всех врождённых пороков сердца.
ГЕМОДИНАМИКА
При тетраде Фалло аорта располагается над большим ДМЖП и над обоими желудочками, в связи с чем систолическое давление в правом и левом желудочках одинаковое (рис. 9-2). Главный гемодинамический фактор — отношение между сопротивлением кровотоку в аорте и в стенозированной лёгочной артерии.
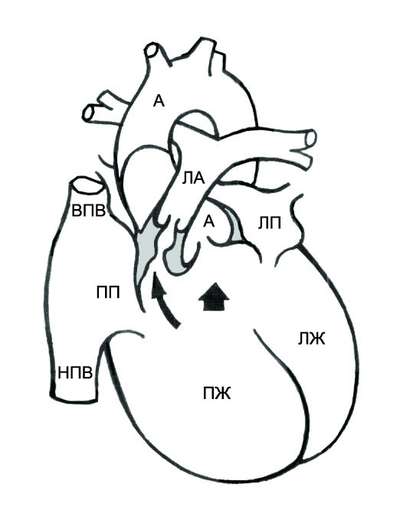 Рис. 9-2. Анатомия и гемодинамика при тетраде Фалло. А — аорта; ЛА — лёгочная артерия; ЛП — левое предсердие; ЛЖ — левый желудочек; ПП — правое предсердие; ПЖ — правый желудочек; НПВ — нижняя полая вена; ВПВ — верхняя полая вена. Короткая стрелка указывает на дефект межжелудочковой перегородки, длинная — на подклапанный стеноз лёгочной артерии.
Рис. 9-2. Анатомия и гемодинамика при тетраде Фалло. А — аорта; ЛА — лёгочная артерия; ЛП — левое предсердие; ЛЖ — левый желудочек; ПП — правое предсердие; ПЖ — правый желудочек; НПВ — нижняя полая вена; ВПВ — верхняя полая вена. Короткая стрелка указывает на дефект межжелудочковой перегородки, длинная — на подклапанный стеноз лёгочной артерии.
• При небольшом сопротивлении в лёгочных сосудах лёгочный кровоток может быть вдвое больше кровотока в большом круге кровообращения, и насыщение артериальной крови кислородом может быть нормальным (ацианотичная тетрада Фалло).
• При значительном сопротивлении лёгочному кровотоку возникает сброс крови справа налево, в результате чего возникают цианоз и полицитемия.
Стеноз лёгочной артерии может быть инфундибулярным или комбинированным, реже клапанным (подробнее об этом см. в главе 8 «Приобретённые пороки сердца»).
При физической нагрузке происходит увеличение притока крови к сердцу, но кровоток через малый круг кровообращения не возрастает из-за стенозированной лёгочной артерии, и избыточное количество крови сбрасывается в аорту через ДМЖП, поэтому цианоз усиливается. Возникает гипертрофия, что приводит к усилению цианоза. Гипертрофия правого желудочка развивается вследствие постоянного преодоления препятствия в виде стеноза лёгочной артерии. В результате гипоксии развивается компенсаторная полицитемия — увеличивается количество эритроцитов и гемоглобина. Развиваются анастомозы между бронхиальными артериями и ветвями лёгочной артерии. У 25% больных обнаруживают правостороннее расположение дуги аорты и нисходящей аорты.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Жалобы
Основной жалобой взрослых больных тетрадой Фалло является одышка. Кроме того, могут беспокоить боли в сердце без связи с физической нагрузкой, сердцебиение. Больные склонны к лёгочным инфекциям (бронхиты и пневмонии).
Осмотр
Отмечают цианоз, степень выраженности которого может быть различной. Иногда цианоз настолько выражен, что синеют не только кожные покровы и губы, но также слизистая оболочка полости рта, конъюнктива. Характерно отставание в физическом развитии, изменение пальцев («барабанные палочки»), ногтей («часовые стёкла»).
Пальпация
Обнаруживают систолическое дрожание во II межреберье слева от грудины над участком стеноза лёгочной артерии.
Аускультация сердца
Выслушивают грубый систолический шум стеноза лёгочной артерии во II-III межреберьях слева от грудины. II тон над лёгочной артерией ослаблен.
Лабораторные исследования
Общий анализ крови: высокий эритроцитоз, повышение содержания гемоглобина, СОЭ резко снижена (до 0-2 мм/ч).
Электрокардиография
Электрическая ось сердца обычно смещена вправо (угол α от +90° до +210°), отмечают признаки гипертрофии правого желудочка.
Эхокардиография
ЭхоКГ позволяет обнаружить анатомические составляющие тетрады Фалло.
Рентгенологическое исследование
Отмечают повышенную прозрачность лёгочных полей из-за уменьшения кровенаполнения лёгких. Контуры сердца имеют специфическую форму «деревянного башмака сабо»: уменьшенная дуга лёгочной артерии, подчёркнутая «талия сердца», закруглённая и приподнятая над диафрагмой верхушка сердца. Дуга аорты может быть справа.
ОСЛОЖНЕНИЯ
Наиболее часто возникают инсульты, ТЭЛА, выраженная сердечная недостаточность, инфекционный эндокардит, абсцессы мозга, разнообразные аритмии.
ЛЕЧЕНИЕ
Единственный метод лечения — хирургический (радикальная операция — пластика дефекта, устранение стеноза лёгочной артерии и смещение аорты). Иногда хирургическое лечение состоит из двух этапов (первым этапом ликвидируют стеноз лёгочной артерии, а вторым проводят пластику ДМЖП).








